Шелушащиеся красные пятна: 500 Internal Server Error
Периоральный дерматит — BIOSPHERE — Эксперты индустрии красоты
«Недавно заметила, что на подбородке образовалось несколько мелких красных прыщиков – я стала пользоваться кремом
от прыщей и чаще умываться, но от этого становилось только хуже. Уже через несколько недель кожа вокруг рта и на подбородке стала просто красной, а прыщи все появлялись
и появлялись, кожа стала шелушиться и покрываться корочками», – если вы услышали что-то такое от своей клиентки, скорее всего речь идет о периоральном дерматите.
Признаки и причины появления
Периоральный дерматит – это воспалительное заболевание кожи, характеризующееся появлением эритемы (покраснения), на фоне которой появляются мелкие папулезные или папуло-везикулезные высыпания и шелушение. Типичная локализация – зона вокруг рта, подбородок, реже – периорбитальная область. Характерный признак дерматита – наличие неповрежденной кожи в непосредственной близости от красной каймы губ.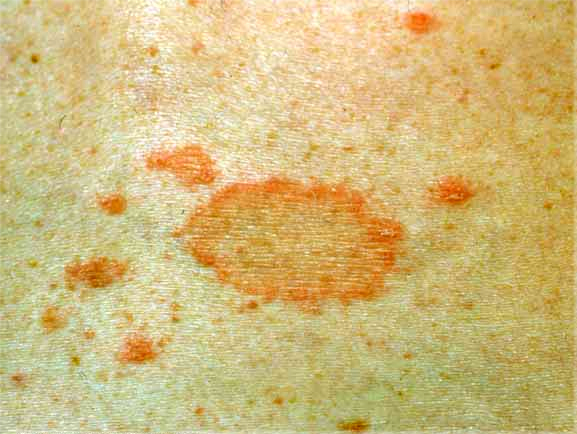 Иногда высыпания сопровождаются чувством жжения, стянутости, болезненности. Чаще возникает у женщин
Иногда высыпания сопровождаются чувством жжения, стянутости, болезненности. Чаще возникает у женщин
в возрасте 20-40 лет.
Периоральный дерматит нужно дифференцировать со следующими заболеваниями:
1. Розацеа. При розацеа процесс развивается постепенно: вначале появляется гиперемия, затем папулы, пустулы и т.д. Периоральный дерматит развивается быстро и не имеет стадийности. Наличие телеангиэктазий характерно только для розацеа.
2. Себорейный дерматит. Высыпания чаще локализуются на волосистой части головы, границе роста волос, бровей, ресниц, области усов и бороды, носогубных складках, коже наружных слуховых проходов и заушных областей и сопровождаются появлением блестящих жирных чешуек желтоватого цвета. Характерно чувство зуда. Чаще возникает у мужчин.
3. Угревая болезнь (акне). Эритема, как правило, отсутствует. Кожа лица жирная, с большим количеством комедонов и конических папул. Чаще возникает в более молодом возрасте.
4. Контактный дерматит. Прослеживается связь начала заболевания с воздействием раздражающих веществ и аллергенов. Основное отличие – ярко выраженный зуд, не характерный для периорального дерматита.
Факторы, способствующие развитию периорального дерматита:
– Бесконтрольное использование глюкокортикоидов (кремы, мази и другие средства)
– Регулярное использование плотной декоративной косметики и косметических средств
с окклюзионным эффектом
– Чрезмерная инсоляция
– Использование фторсодержащих зубных паст
– Гормональные нарушения (в том числе и прием контрацептивов), заболевания ЖКТ
– Проведение агрессивных косметологических процедур (пилинги, лазерная шлифовка и др.)
без должной подготовки и реабилитации
– Снижение иммунитета, повышение чувствительности к бактериальным агентам (клещи рода Demodex, грибы рода Candida)
Лечение, коррекция и профилактика
При назначении лечения необходимо учитывать степень тяжести заболевания. При легких стадиях начинают с «нулевой терапии». Исключают применение кортикостероидов (наружных
При легких стадиях начинают с «нулевой терапии». Исключают применение кортикостероидов (наружных
и системных). Прекращают использование очищающих и увлажняющих косметических средств (кроме специальных), декоративной косметики, фторированных зубных паст. Рекомендуется гипоаллергенная диета. Исключаются яйца, рыба, колбасы, консервы, цитрусы, морковь
и красный перец, кофе, алкогольные напитки. Важно соблюдение питьевого режима, нормализация сна, достаточная физическая активность. При отсутствии эффекта в течение 2 недель или при более тяжелом течении применяются топические средства на основе азелаиновой кислоты
и метронидазола (назначаются врачом). Возможно назначение антигистаминных и седативных препаратов. В тяжелых случаях применяется системная терапия антибиотиками и ретиноидами.
Для коррекции, профилактики и устранения последствий периорального дерматита подойдет Легкий успокаивающий крем EGIA. Крем обладает выраженным успокаивающим
и противовоспалительным эффектом, не содержит раздражающих кожу компонентов.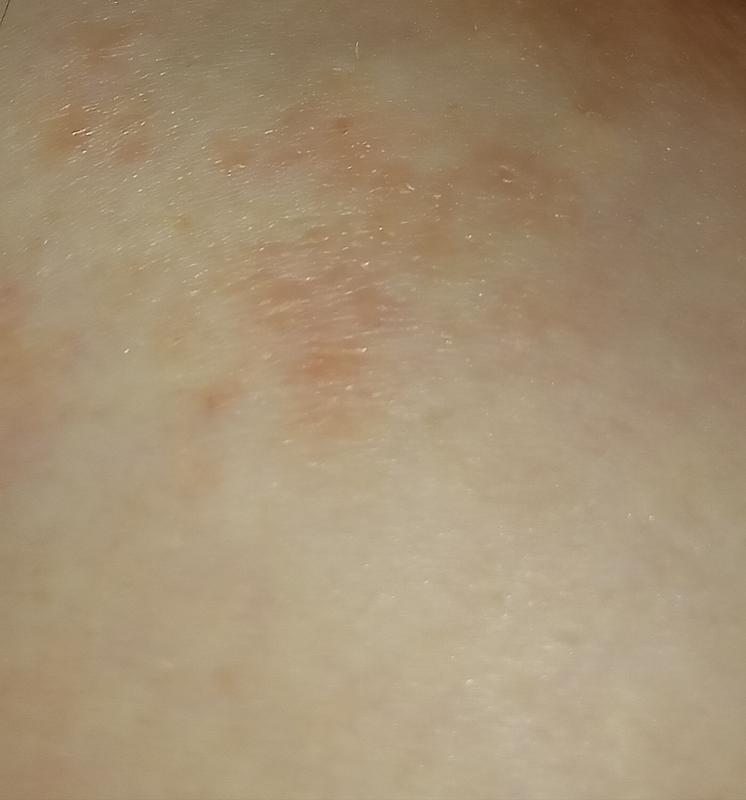 Легкая эмульсионная текстура, отсутствие оклюзионного и комедогенного эффекта позволяет использовать его в период реабилитации после перенесенных дерматитов, в том числе
Легкая эмульсионная текстура, отсутствие оклюзионного и комедогенного эффекта позволяет использовать его в период реабилитации после перенесенных дерматитов, в том числе
и периорального.
Легкий успокаивающий крем
Красные пятна на руках: почему и как избавиться?
«На моих руках и лице выступают небольшие зудящие красные пятна, которые сохнут и шелушатся. Они то исчезают, то появляются вновь. Как мне от них избавиться?» Татьяна Птичкина, Могилев
На вопрос читательницы отвечает врач-дерматолог Московского медицинского центра Ольга Ивановна ПЕТРОВА.
Прежде всего надо убедиться, что это не лишай или не какая-то другая инфекция. Но, поскольку высыпания не распространяются по коже и время от времени пропадают, скорее всего они могут служить проявлением аллергии. Например, на лекарства или витаминные комплексы, которые вы принимали.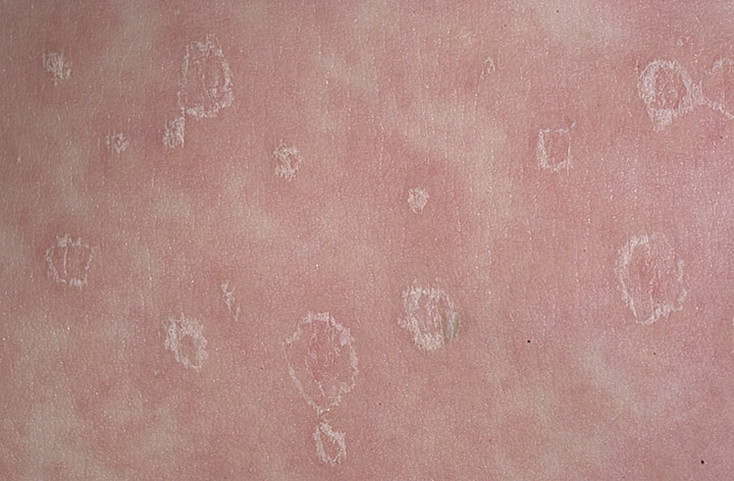 Тогда лучше от этих препаратов на время отказаться или заменить их другими. Стоит попробовать исключить из рациона цитрусовые, шоколад, орехи, мед и другие продукты, способные вызвать аллергическую реакцию.
Тогда лучше от этих препаратов на время отказаться или заменить их другими. Стоит попробовать исключить из рациона цитрусовые, шоколад, орехи, мед и другие продукты, способные вызвать аллергическую реакцию.
Появление пятен могло также спровоцировать неправильное питание. На кожу очень плохо влияет пристрастие к
- мучному,
- жареным и жирным блюдам,
- сладостям
- и копченостям.
Чтобы привести ее в порядок, потребление таких продуктов следует уменьшить до минимума. Воспалительные процессы на коже нередко оказываются «отражением» плохой работы органов пищеварительного тракта.
Поводом к появлению на коже некрасивых пятен порой служит повышенная нервная возбудимость, приводящая к бесконечным конфликтам и стрессам. Если в критической ситуации не удается держать себя в руках, надо укреплять нервную систему, принимая легкие успокаивающие средства.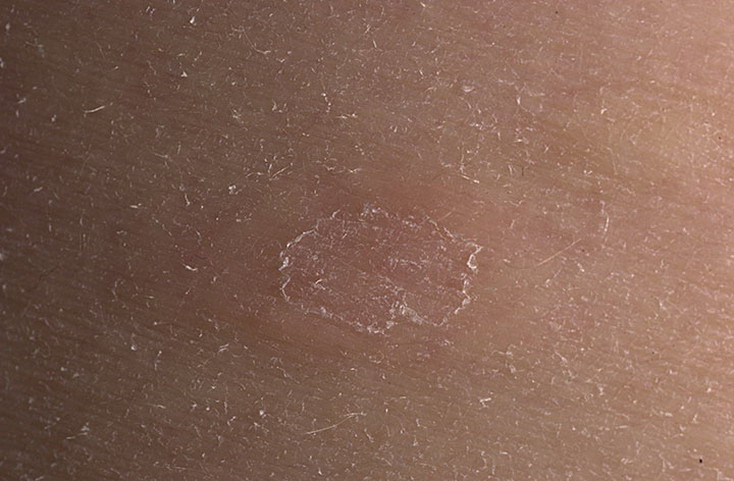 Это могут быть настои
Это могут быть настои
- валерианы,
- пустырника,
- пиона
или препараты
- Ново-пассит,
- Персен,
в основе которых те же травы.
Иногда достаточно следовать перечисленным советам, чтобы избавиться от высыпаний на коже. Но это произойдет не так быстро, как хотелось бы, — понадобится время. А пока можно воспользоваться наружными средствами. Мазь «Радевит», например, содержит витамины А, Е и D, благодаря которым кожа становится устойчивее к неблагоприятным воздействиям. Это средство не только питает и смягчает кожу, но также в состоянии справиться с покраснениями и шелушением.
Мазь «Траумель», включающая в себя сбор из лекарственных трав, повышает местный иммунитет кожи, за счет чего та более эффективно борется с воспалением и быстрее заживает. Мазь «Псориатен» назначают при псориазе, а «Ирикар» применяют против экземы.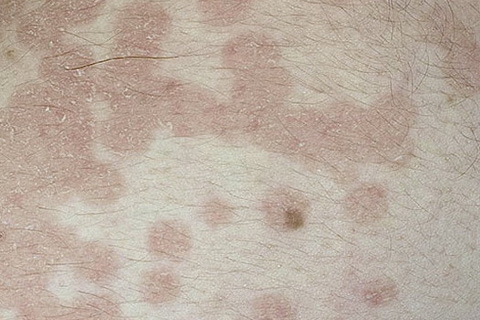 Оба этих препарата растительного происхождения и направлены именно на лечение таких повреждений кожи, как
Оба этих препарата растительного происхождения и направлены именно на лечение таких повреждений кожи, как
- покраснения,
- шелушение
- и связанный с ними зуд.
Антигистаминный наружный препарат «Фенистил» тоже
- успокаивает зуд,
- снимает красноту и отечность.
Сухая шелушащаяся кожа порой трескается, что очень неприятно.
Крем «Бепантен» снижает сухость. Под его воздействием скорее затягиваются ранки и трещины. Если в место повреждения проникла инфекция, то пригодится «Бепантен Плюс», в состав которого входит антисептик.
Здоровый вид коже может вернуть лечебная косметика, которая продается только в аптеках. Скажем, «Эпителиаль», французской фирмы «А-дерма», содержит молочко овса. Восстанавливая поврежденную кожу, он увлажняет ее и снабжает полезными веществами.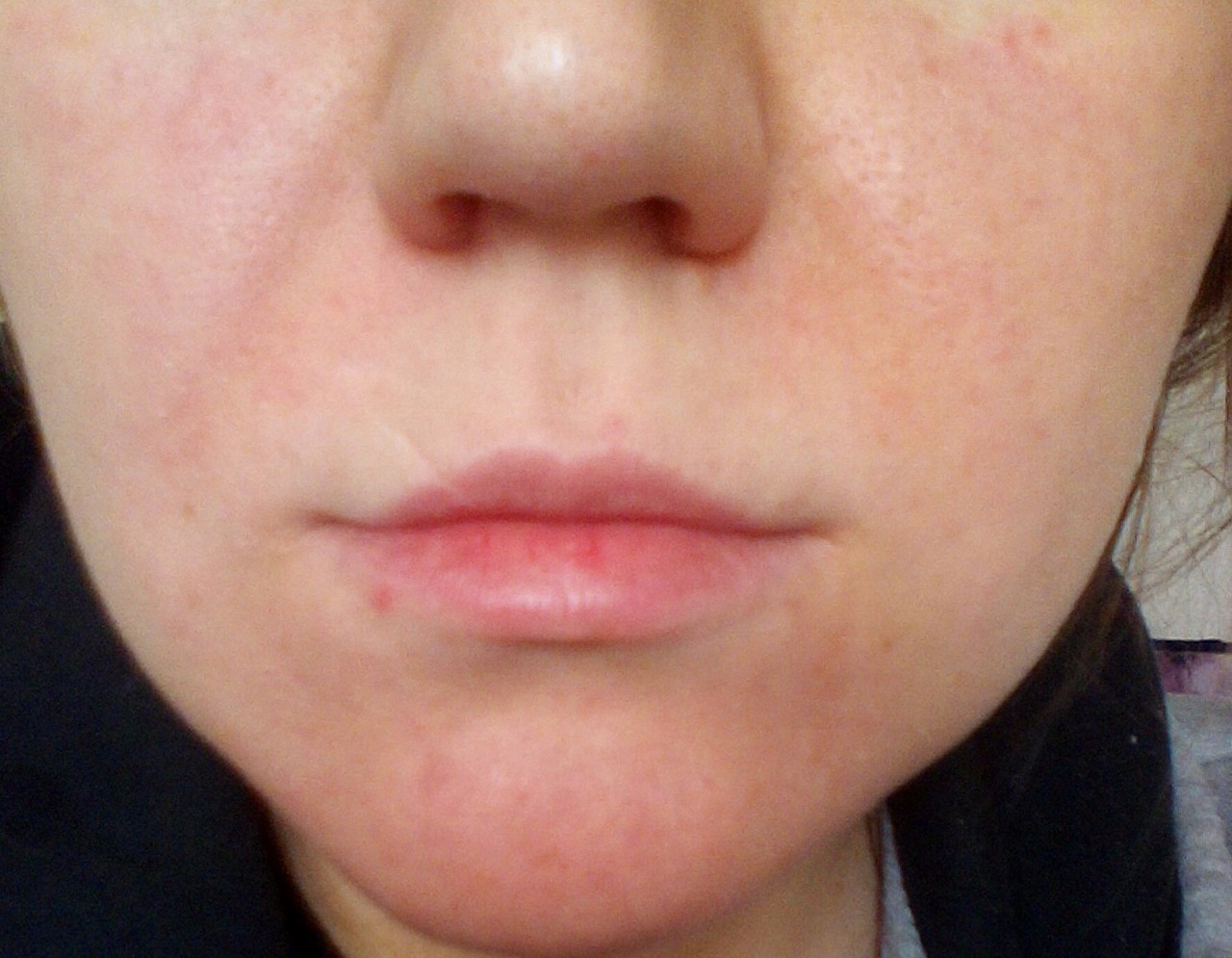 А крем «Дермалибур» обладает успокаивающими и антимикробными свойствами.
А крем «Дермалибур» обладает успокаивающими и антимикробными свойствами.
К гормональным мазям стоит прибегать только в том случае, если все другие бессильны. Разумнее начинать лечение с легких препаратов, к которым относятся гидрокортизон и преднизолон. И лишь по мере необходимости переходить к таким, как
- «Адвантан»
- или «Элоком».
При довольно высокой эффективности они отличаются более щадящим побочным действием на кожу, чем другие препараты этого ряда. Их используют даже для маленьких детей.
Эти средства выпускаются в нескольких формах. Мазь — жирная и больше подходит для участков с застарелыми поражениями и повышенной сухостью. Крем быстрее впитывается и не оставляет на коже маслянистых следов. Для обработки кожи головы под волосами или лица удобнее всего пользоваться лосьоном. Курс лечения наружными средствами, содержащими гормоны, обычно длится одну-две недели.
Татьяна КРАСКОВА
Дерматит на руках — причины и лечение, фото начальной стадии, симптомы, народные средства лечения
Красные пятна на лице, шелушащиеся пятна на лице, покраснение и зуд ✴️ Медикит
Красные пятна на лице
Шелушащиеся пятна по лицу, покраснение щек и лба не только эстетическая проблема.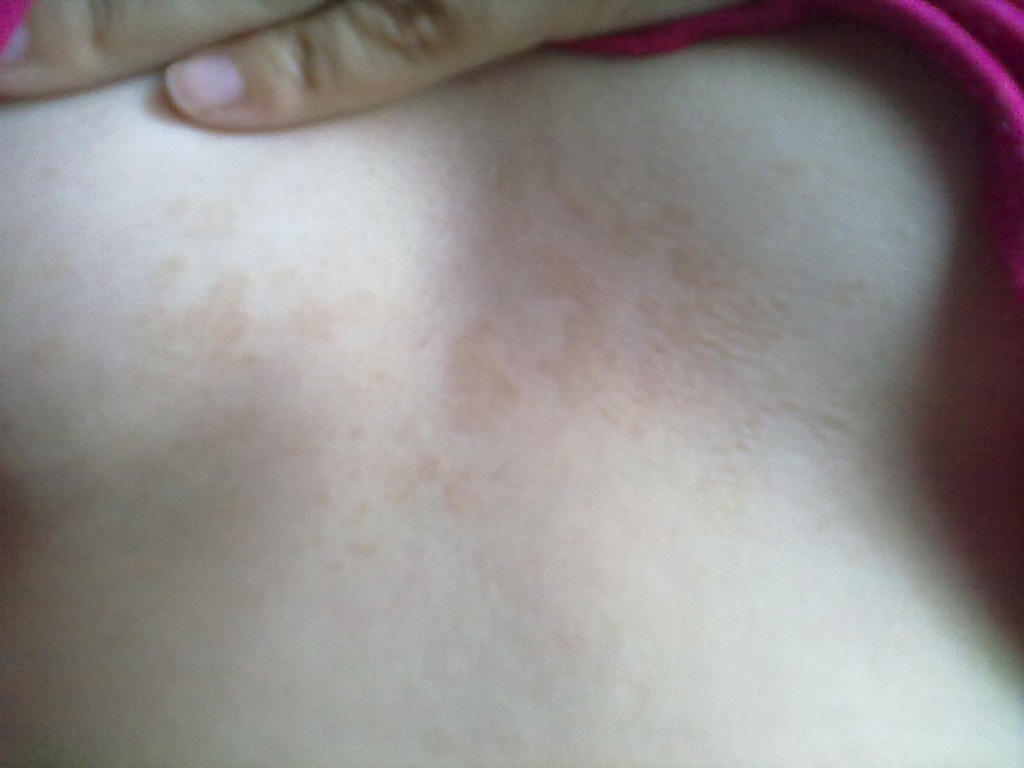 Такие пятнышки могут быть симптомом серьезного воспалительного процесса в организме.
Такие пятнышки могут быть симптомом серьезного воспалительного процесса в организме.
Из-за чего могут выйти красные пятна на лице
Аллергия
При реакции организма на аллерген кожа может стать раздраженной и шелушащиеся. Возникает розовые и красные пятна, которые чешутся.
Прыщи
Из-за избыточной активности сальных желез, появляются прыщи розового цвета. Прыщ не чешется и не доставляет дискомфорта. Обычно проходит сам по себе.
Заболевания внутренних органов
Более серьезная проблема акне, может сигнализировать о плохой работе печени, болезни желудочно-кишечного тракта, гормональном нарушении.
Стресс
Когда человек нервничает, на его теле могут выходить сухие пятна, которые могут сопровождаться зудом, жжением и шелушится.
Еще причины покраснения и высыпания лица: грибковые поражения, герпес, псориаз, экзема, ветрянка (маленькие зудящие пузырьки), раздражения при сухой коже и т.д.
Покраснение и пятна на лице у ребенка
У новорожденных на лице могут быть красные и коричневые родимые пятна, невусы, родинки.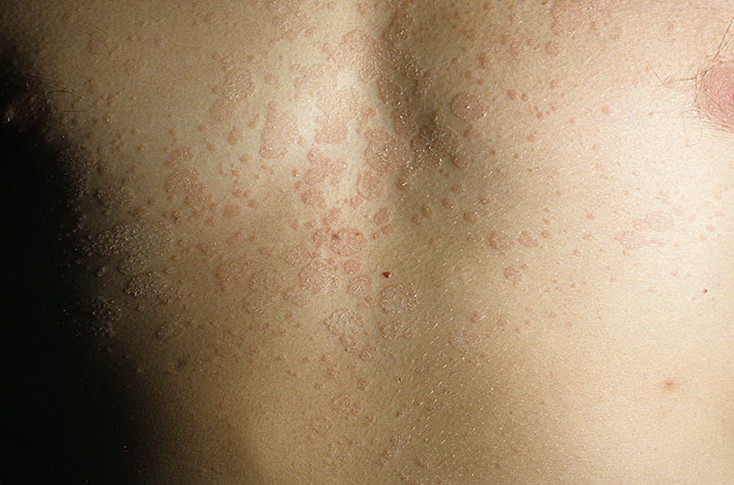 Некоторые из них, могут возникнуть из-за гипоксии во время родов. Обычно гемангиомы наблюдаются педиатрами во время плановых осмотров и самопроизвольно исчезают.
Некоторые из них, могут возникнуть из-за гипоксии во время родов. Обычно гемангиомы наблюдаются педиатрами во время плановых осмотров и самопроизвольно исчезают.
Красноватые пятнышки у взрослого ребенка могут сигнализировать о следующих состояниях: аллергия, атопический дерматит, воспалительный процесс в организме, реакция кожного покрова на перепады температур (кожа шелушится и краснеет), укусы насекомых, потница (маленькие красноватые точки).
Что делать при этой проблеме
Не советуем расчесывать проблемные места, даже если сильно чешется и зудит, мазать кремами содержащие спирт и кислоты. Лучше перейти на гипоаллергенную косметику.
Для того, чтобы понять почему на лице появилось покраснение, нужно проконсультироваться с врачом.
Красные пятна, не чешутся, по-началу шелушатся — Вопрос дерматологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 70 направлениям: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.09% вопросов.
Оставайтесь с нами и будьте здоровы!
Что такое атопический дерматит? — Первая Клиника Измайлово доктора Бандуриной
Атопический дерматит является самым ранним проявлением аллергии и возникает при кишечных дисбактериозах в ответ на непереносимость продуктов питания.
Атопический дерматит заболевание, которое диагностируют у детей первого, реже второго года жизни. В это время кожа у малыша особенно тонкая и чувствительная, поэтому она сразу отражает внутренние проблемы. Атопический дерматит манифестирует кожными проявлениями на лице, туловище, конечностях. Часто первые проявления возникают на втором месяце жизни. Они могут начаться и позже, но никак не раньше, поэтому все проявления на коже, которые появляются на первом месяце жизни объясняются другими причинами. Кожа становится плотноватой на ощупь, сухой, шелушащейся. Далее атопический дерматит может развиваться в виде сухих красноватых пятен нечетких или, наоборот, очень четких очертаний на разгибательных поверхностях ручек и ножек, иногда присоединяется мокнутие. Или красные пятна, покрытые шелушащейся корочкой, могут располагаться в локтевых сгибах, подколенных ямках — над сгибателями ручек и ножек, часто мокнут, особенно к вечеру, в складочках образуются трещинки и могут очень беспокоить малыша. Так начинает формироваться заболевание, которое называется нейродермит.
Или красные пятна, покрытые шелушащейся корочкой, могут располагаться в локтевых сгибах, подколенных ямках — над сгибателями ручек и ножек, часто мокнут, особенно к вечеру, в складочках образуются трещинки и могут очень беспокоить малыша. Так начинает формироваться заболевание, которое называется нейродермит.
Атопический дерматит является самым ранним проявлением аллергии и возникает при кишечных дисбактериозах в ответ на непереносимость продуктов питания.
Атопический дерматит заболевание, которое диагностируют у детей первого, реже второго года жизни. В это время кожа у малыша особенно тонкая и чувствительная, поэтому она сразу отражает внутренние проблемы. Атопический дерматит манифестирует кожными проявлениями на лице, туловище, конечностях. Часто первые проявления возникают на втором месяце жизни. Они могут начаться и позже, но никак не раньше, поэтому все проявления на коже, которые появляются на первом месяце жизни объясняются другими причинами. Кожа становится плотноватой на ощупь, сухой, шелушащейся. Далее атопический дерматит может развиваться в виде сухих красноватых пятен нечетких или, наоборот, очень четких очертаний на разгибательных поверхностях ручек и ножек, иногда присоединяется мокнутие. Или красные пятна, покрытые шелушащейся корочкой, могут располагаться в локтевых сгибах, подколенных ямках — над сгибателями ручек и ножек, часто мокнут, особенно к вечеру, в складочках образуются трещинки и могут очень беспокоить малыша. Так начинает формироваться заболевание, которое называется нейродермит.
Далее атопический дерматит может развиваться в виде сухих красноватых пятен нечетких или, наоборот, очень четких очертаний на разгибательных поверхностях ручек и ножек, иногда присоединяется мокнутие. Или красные пятна, покрытые шелушащейся корочкой, могут располагаться в локтевых сгибах, подколенных ямках — над сгибателями ручек и ножек, часто мокнут, особенно к вечеру, в складочках образуются трещинки и могут очень беспокоить малыша. Так начинает формироваться заболевание, которое называется нейродермит.
Неудивительно, что даже минимальные кожные проявления у малыша очень огорчают мам, так как хорошо известно, что они свидетельствуют о предрасположенности к аллергии. Конечно, такая кожа более уязвима – ее защитные свойства страдают, и на ней чаще развивается инфекция, но основная опасность в другом. Нередко именно с атопического дерматита начинается «аллергический марш» — последовательные проявления аллергии на коже, в дыхательной системе, ЛОР — органах. Поэтому, если «аллергический марш» вовремя не остановить, возможно развитие аллергических процессов на бронхах – бронхиальной астмы. Недаром раньше атопический дерматит называли словом «диатез», что означало предрасположение к аллергии.
Недаром раньше атопический дерматит называли словом «диатез», что означало предрасположение к аллергии.
Раньше считалось, что атопический дерматит развивается из-за наследственного дефекта иммунной системы. Малыши, которые получили этот дефект от родителей, особенно от мамы, предрасположены к аллергии. Причем эта аллергия может долгое время не проявляться, но если организм попадает в неблагоприятные условия, то запускается механизм развития аллергии. Сейчас хорошо известно, что даже если есть отягощенная наследственность, аллергия совсем не обязательно разовьется. Более того – это общая задача врача и родителей — не допустить, чтобы механизм аллергии запустился и начал раскручиваться.
Так вот, пусковым крючком, который запускает «аллергический марш» являются кишечные проблемы у малыша. Родители должны помнить, что в окружающей среде: в воздухе, на пеленках, на коже матери находятся самые разнообразные микробы. Когда они попадают к малышу – часть из них погибает. Приживаются те, для которых кишечник крохи представляет собой благоприятную среду обитания.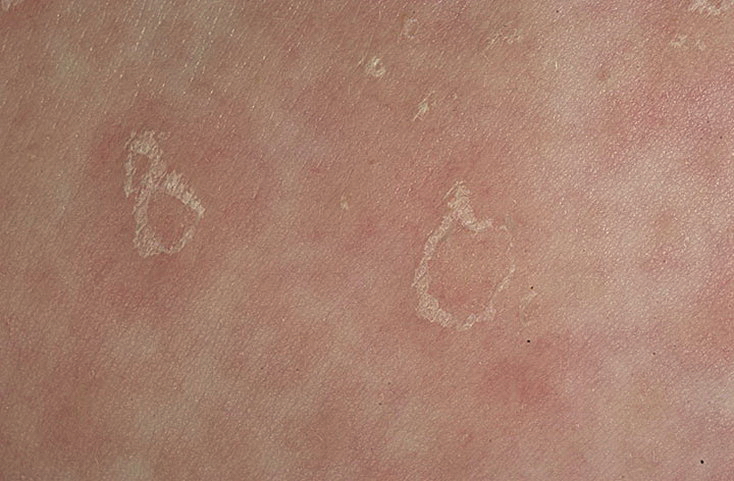 Здесь очень многое зависит от кишечного содержимого, то есть от того, чем питается малыш. Если в кишечнике поселятся «неправильные» микробы – они могут повредить кишечную стенку и способствовать развитию пищевой аллергии. Поэтому важно восстановить и поддерживать хорошее состояние кишечника. А ДЛЯ ЭТОГО НУЖНО, ЗАМЕТИВ ПРИЗНАКИ НЕБЛАГОПЛУЧИЯ, ИДТИ К ВРАЧУ. Специалисты Клиники доктора Бандуриной готовы оказать профессиональную помощь всем жителям ВАО (Измайлово, Гольяново, Преображенское, Новогиреево)
Здесь очень многое зависит от кишечного содержимого, то есть от того, чем питается малыш. Если в кишечнике поселятся «неправильные» микробы – они могут повредить кишечную стенку и способствовать развитию пищевой аллергии. Поэтому важно восстановить и поддерживать хорошее состояние кишечника. А ДЛЯ ЭТОГО НУЖНО, ЗАМЕТИВ ПРИЗНАКИ НЕБЛАГОПЛУЧИЯ, ИДТИ К ВРАЧУ. Специалисты Клиники доктора Бандуриной готовы оказать профессиональную помощь всем жителям ВАО (Измайлово, Гольяново, Преображенское, Новогиреево)
Для начала несколько обязательных правил вскармливания, без которых невозможно привести кишечник в порядок. ЭТИХ ПРАВИЛ ВСЕГО ТРИ: 1. ОТКАЗАТЬСЯ ОТ СЛАДКОГО. Это правило важно как для кормящей мамы, так и для малыша 2. НЕ ОБЕДНЯТЬ СВОЙ РАЦИОН отказом от ценных продуктов – молока, мяса, птицы, овощей 3. ВЕСТИ ПИЩЕВОЙ ДНЕВНИК, чтобы выявить причину раздражения кожи. В пищевой дневник записывается все, что съела за день кормящая мама и ребенок, если он получает что-нибудь, кроме грудного молока.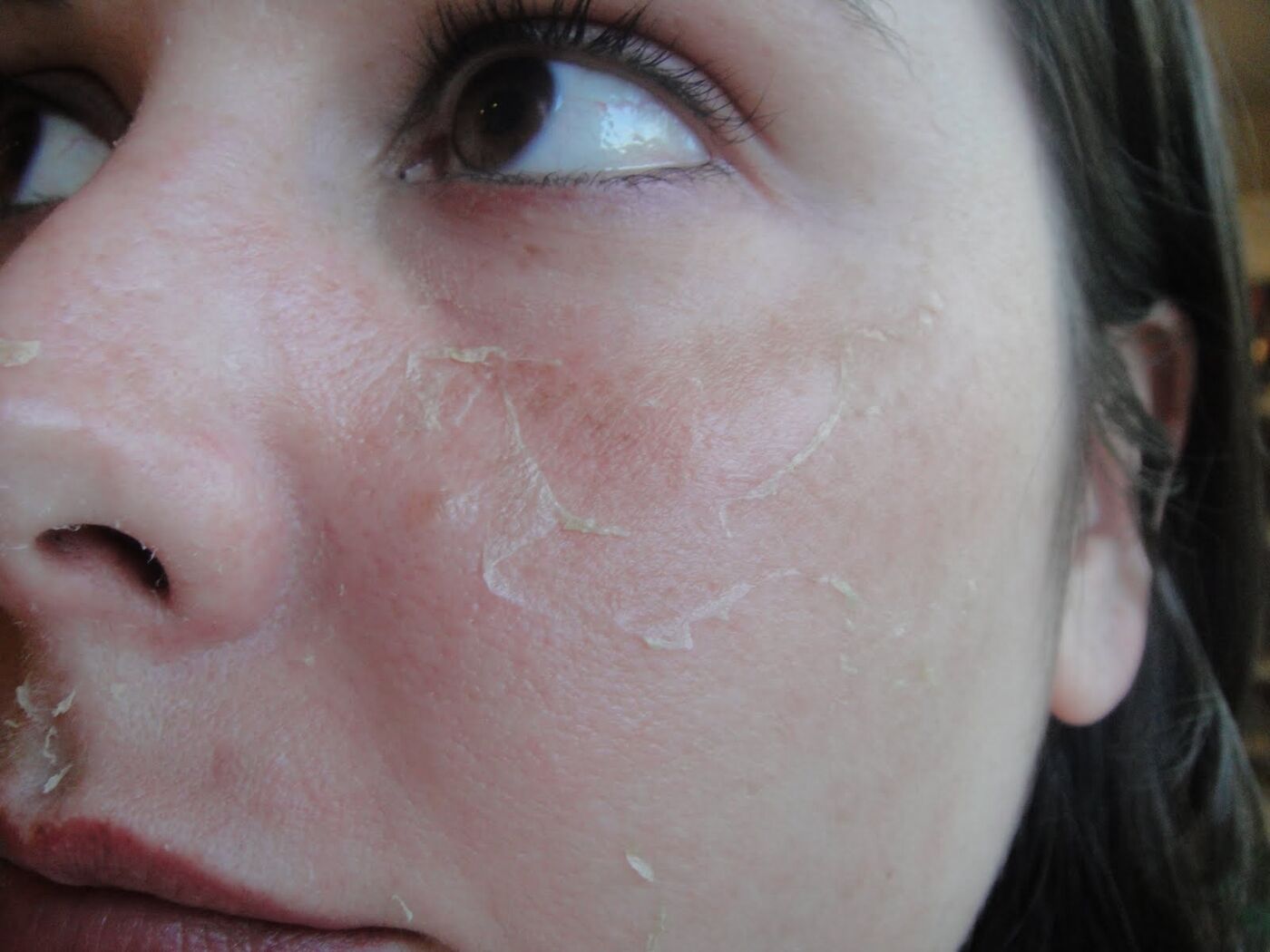 Прежде всего, для мам, которые кормят ребенка грудью и считают, что причиной стало грудное молоко. Помните, ГРУДНОЕ МОЛОКО НЕ «ПОРТИТСЯ» ОТ БОРЩА. Не обедняйте свой рацион – мясо, рыба, курица, творог, молоко и овощи (в том числе морковка, капуста и свекла) обязательно должны присутствовать в вашем рационе. Адресуюсь к любительницам сладкой жизни — ГРУДНОЕ МОЛОКО МОЖЕТ «ИСПОРТИТЬСЯ» ОТ СЛАДКОГО. Пересмотрите свой рацион – исключите сладкие продукты — откажитесь от тортиков, пряников и конфет, меда, варенья и сладких йогуртов, не стоит употреблять виноград, бананы и сухофрукты в любых количествах. Лишний сахар легко перейдет в кровь, а сладкое молоко является отличной питательной средой для развития дисбактериоза – это ответ, почему можно борщ, а нельзя сахар. В кишечнике разовьется неправильная флора — тут же вздуется животик и вспыхнут щечки.
Прежде всего, для мам, которые кормят ребенка грудью и считают, что причиной стало грудное молоко. Помните, ГРУДНОЕ МОЛОКО НЕ «ПОРТИТСЯ» ОТ БОРЩА. Не обедняйте свой рацион – мясо, рыба, курица, творог, молоко и овощи (в том числе морковка, капуста и свекла) обязательно должны присутствовать в вашем рационе. Адресуюсь к любительницам сладкой жизни — ГРУДНОЕ МОЛОКО МОЖЕТ «ИСПОРТИТЬСЯ» ОТ СЛАДКОГО. Пересмотрите свой рацион – исключите сладкие продукты — откажитесь от тортиков, пряников и конфет, меда, варенья и сладких йогуртов, не стоит употреблять виноград, бананы и сухофрукты в любых количествах. Лишний сахар легко перейдет в кровь, а сладкое молоко является отличной питательной средой для развития дисбактериоза – это ответ, почему можно борщ, а нельзя сахар. В кишечнике разовьется неправильная флора — тут же вздуется животик и вспыхнут щечки.
То же самое советую мамам, у которых малыши получают заменители грудного молока – выбирайте не очень сладкую смесь. Малышам «с красными щечками» лучше подходят кисломолочные адаптированные смеси. Обратите внимание на каши — предпочтение следует отдавать натуральным, так как каши быстрого приготовления, особенно сладкие, тоже лакомое блюдо для вредных бактерий. Овощные пюре для деток с атопическим дерматитом должны состоять большей частью из кабачка и брюссельской и цветной капусты, меньшей частью из морковки и тыквы, так как красные овощи – это тоже хорошая питательная среда для вредных бактерий. Деткам, у которых уже более разнообразный рацион, следует записывать все съеденное и выпитое за день. В случае если атопический дерматит обострится, пищевой дневник поможет доктору точно установить причину и избежать ненужных ограничений в еде.
Обратите внимание на каши — предпочтение следует отдавать натуральным, так как каши быстрого приготовления, особенно сладкие, тоже лакомое блюдо для вредных бактерий. Овощные пюре для деток с атопическим дерматитом должны состоять большей частью из кабачка и брюссельской и цветной капусты, меньшей частью из морковки и тыквы, так как красные овощи – это тоже хорошая питательная среда для вредных бактерий. Деткам, у которых уже более разнообразный рацион, следует записывать все съеденное и выпитое за день. В случае если атопический дерматит обострится, пищевой дневник поможет доктору точно установить причину и избежать ненужных ограничений в еде.
Во многих случаях выполнения этих простых правил достаточно, чтобы щечки «погасли», ушла сухость, и вернулся ровный здоровый тон кожи. Иногда доктор назначит дополнительное лечение – порекомендует специальные препараты для того, чтобы в кишечнике жили нормальные микробы – лакто- и бифидумбактерии. Уход за кожей малыша должен быть особенно тщательным.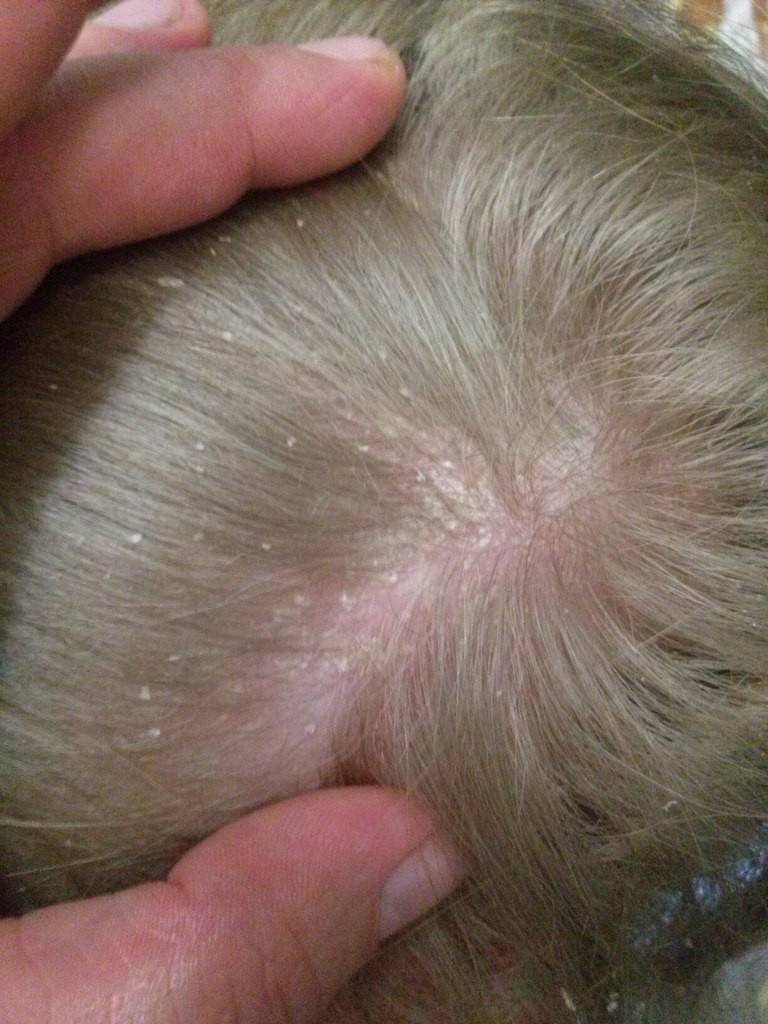 Во-первых, постарайтесь как можно меньше держать ребенка в памперсе. Иногда памперсы становятся причиной раздражения промежности – развивается особый вид атопического дерматита – пеленочный дерматит. Если такое произошло, попробуйте использовать другой вид. Почаще «гуляйте» без памперса. Ребенок должен оставаться голеньким как можно дольше, причем в комнате не должно быть жарко – оптимальная температура около 20-ти градусов. Холодные ручки и ножки – это не признак того, что ребенок замерз – он просто «экономит» тепло, суживая сосуды. Не бойтесь, что кроха замерзнет, если такое случится, он даст вам об этом знать.
Во-первых, постарайтесь как можно меньше держать ребенка в памперсе. Иногда памперсы становятся причиной раздражения промежности – развивается особый вид атопического дерматита – пеленочный дерматит. Если такое произошло, попробуйте использовать другой вид. Почаще «гуляйте» без памперса. Ребенок должен оставаться голеньким как можно дольше, причем в комнате не должно быть жарко – оптимальная температура около 20-ти градусов. Холодные ручки и ножки – это не признак того, что ребенок замерз – он просто «экономит» тепло, суживая сосуды. Не бойтесь, что кроха замерзнет, если такое случится, он даст вам об этом знать.
Хороший эффект дают ванночки с чистотелом. Малыша можно купать в травах каждый день при обычной температуре (от 37 до 34). Если проявления значительные – температуру воды рекомендуют на градус снизить.
Для лечения атопического дерматита применяют различные кремы и мази:
В некоторых случаях, если кожные проявления очень сильные, и они беспокоят малыша, врач может назначить гормональные мази.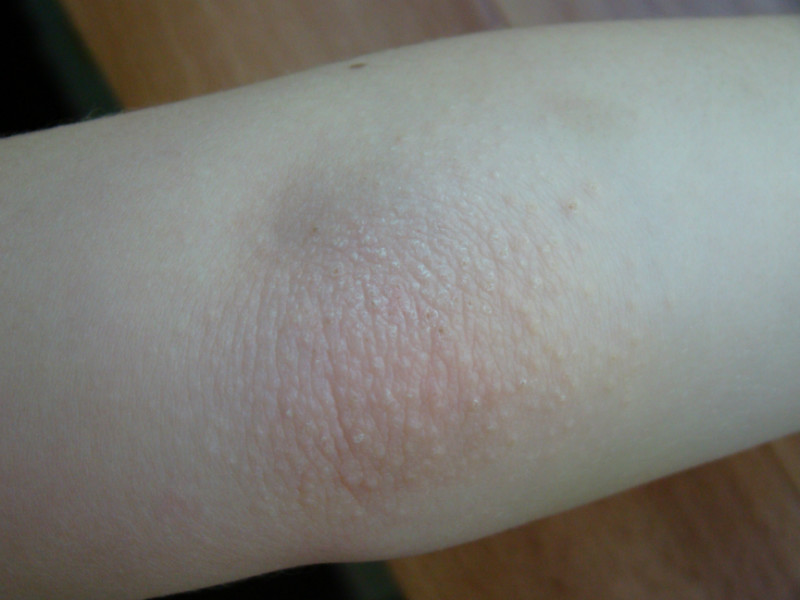 Они помогут очень быстро убрать острые проявления, и, если применяются коротким курсом, вреда не принесут.
Они помогут очень быстро убрать острые проявления, и, если применяются коротким курсом, вреда не принесут.
Мази, содержащие цинк, можно применять более длительно, они практически безвредны и очень хорошо снимают воспаление – на глазах уменьшают покраснение, делают кожу тоньше, выглаживают ее.
Сейчас предлагается большое количество комбинированных мазей или кремов. Например, содержащие цинк и защиту от клещей и микробов, которые очень любят селиться на ослабленной дерматитом нежной детской коже. Или содержащие специальные вещества и витамины для скорейшего заживления кожи. Следует помнить, что наружные мази, хотя и улучшают внешний вид ребенка, но развитие аллергического процесса в организме не останавливают. Если ребенку вовремя не оказать квалифицированной помощи, аллергия будет продолжать развиваться и расширять формы проявления. Многие доктора избегают назначать кожные мази, так как опасность представляют не сами кожные проявления – если они не беспокоят ребенка, то это только косметический дефект.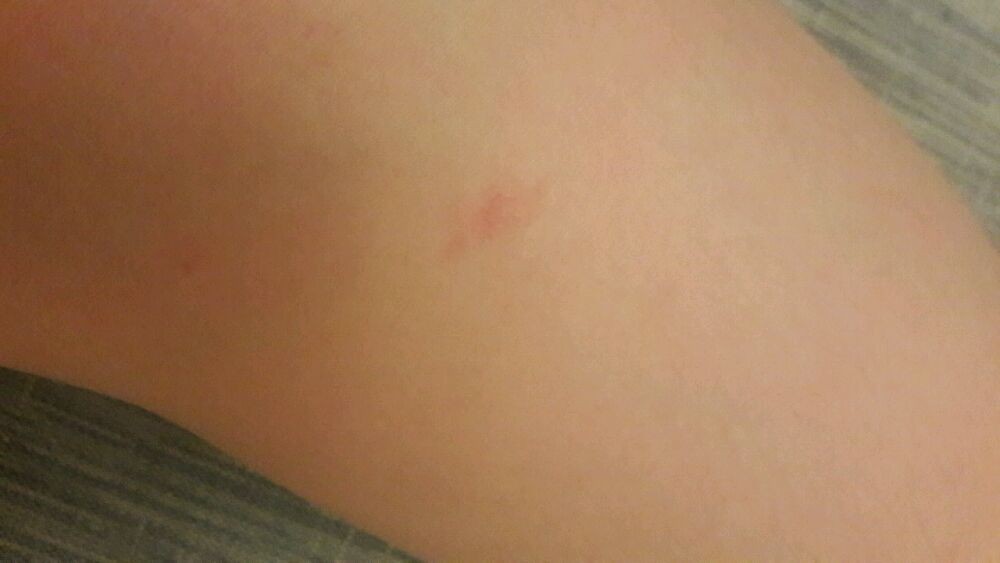 Наоборот, по состоянию кожи можно судить о том, и насколько успешно идет лечение кишечника и насколько эффективна предложенная диета.
Наоборот, по состоянию кожи можно судить о том, и насколько успешно идет лечение кишечника и насколько эффективна предложенная диета.
Атопический дерматит – это не приговор. Помните, что здоровье ребенка в ваших руках. Такой подход позволяет не только уменьшить внешние проявления болезни, но и приостановить развитие аллергического процесса.
Автор статьи – Татьяна Юрьевна Бандурина, педиатр, доктор медицинских наук.
К какому врачу обращаться, если появились красные пятна
Дерматологи Москвы — последние отзывы
Очень хороший врач. Она меня проконсультировала и выписала леечние. Пока вопрос не решен, потому что нужно определённое время.
На модерации,
28 июля 2021
Очень приятный, внимательный, понимающий и располагающий к себе специалист. Доктор выслушала, назначила лечение. О результате пока не можем сказать. В целом довольны качеством приема. Пока все понравилось. Порекомендовали бы врача.
Доктор выслушала, назначила лечение. О результате пока не можем сказать. В целом довольны качеством приема. Пока все понравилось. Порекомендовали бы врача.
На модерации,
28 июля 2021
Мне всё очень понравилось. Врач дружелюбная, разговорчивая и знает свою работу
На модерации,
29 июля 2021
Все было нормально, прием прошел хорошо. Врач был внимательный на приеме, я остался доволен. В ходе консультации мне поставили предварительный диагноз по заболеванию, дали рекомендации по лечению.
Врач был внимательный на приеме, я остался доволен. В ходе консультации мне поставили предварительный диагноз по заболеванию, дали рекомендации по лечению.
На модерации,
29 июля 2021
Это был мой первый приём и доктор правильно подошел к решению моего вопроса. Отзывчивый, грамотно объяснил причины возникновения проблемы. Выстроил полную систему и дал свои рекомендации. Теперь мне понятно что и как делать. Очень внимательный и терпеливый. На доступном, ‘человеческом’ языке всё объяснил два раза. После прохождения и результатов анализов запишусь ещё раз для назначения лечения.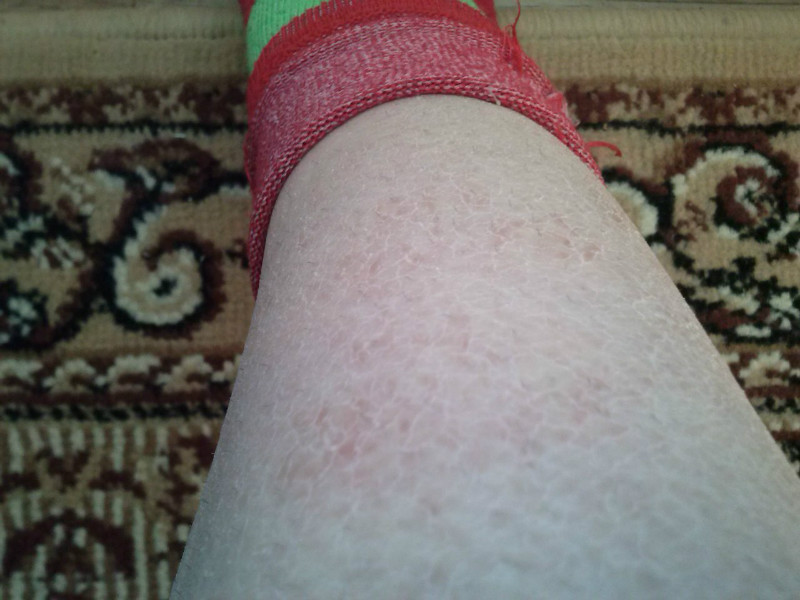
На модерации,
29 июля 2021
Доктор достаточно грамотный специалист, дал рекомендации по лечению, я им следую и в принципе я уже довольна результатом. Врач очень приятная женщина, обратилась бы к ней еще раз и порекомендовала бы своим знакомым.
На модерации,
28 июля 2021
Врач обладает такими качествами, как компетентность, терпение, внимательность. Доктор выслушала меня и назначила необходимые анализы. Она ответила на все вопросы. Прием прошел хорошо. Я остался доволен.
Доктор выслушала меня и назначила необходимые анализы. Она ответила на все вопросы. Прием прошел хорошо. Я остался доволен.
На модерации,
29 июля 2021
Качеством приема я остался доволен. Евгений Петрович опытный врач, доносит информацию в понятной форме, доктор был заинтересован в решении моего вопроса. Был внимателен ко мне, ответил на все вопросы, мне было интересно. Доктор вызвал у меня доверие, не было желания взять с меня лишних денег. Сама клиника тоже понравилась, персонал был вежлив ко мне.
На модерации,
28 июля 2021
Доктор назначила мне анализы. Роза Петровна была внимательная. Все прошло хорошо. Времени для приема было достаточно.
Роза Петровна была внимательная. Все прошло хорошо. Времени для приема было достаточно.
На модерации,
28 июля 2021
Была у этого доктора впервые. Специалист внимательный, объясняет понятно. Времени консультации было вполне достаточно, на приеме врач осмотрел, направил на анализы. После получения результатов исследований будет понятно, какое мне необходимо лечение.
На модерации,
29 июля 2021
Показать 10 отзывов из 23471
Связь коронавирусной инфекции и необычных пятен на конечностях опровергли — Наука
ТАСС, 26 июня. Медики из Бельгии доказали, что из-за легких форм коронавирусной инфекции у больных не должны появляться отеки и волдыри на руках и ногах, которые похожи на последствия обморожения. Результаты исследования опубликовал научный журнал JAMA Dermatology.
Медики из Бельгии доказали, что из-за легких форм коронавирусной инфекции у больных не должны появляться отеки и волдыри на руках и ногах, которые похожи на последствия обморожения. Результаты исследования опубликовал научный журнал JAMA Dermatology.
«В разгар пандемии у многих пациентов появились необычные фиолетовые и красные пятна на ногах и руках. Они похожи на волдыри и отеки, которые появляются после обморожения. Мы доказали, что эти пятна появляются не из-за коронавируса», – пишут исследователи.
С первых дней после начала вспышки коронавирусной инфекции ученые знают, что SARS-CoV-2 поражает клетки не только в легких, но и в других тканях тела, в том числе внутри слизистой оболочки носа, пищевода, сосудов и сердца, а также ряда других органов.
Подобная особенность вируса, как предполагают сейчас ученые, может объяснять, почему многие заболевшие не только страдают от нарушений в работе органов дыхания, но и теряют чувство обоняния, у них появляются проблемы с пищеварением и сбои в работе кровеносной системы.
Последствия самоизоляции
Изучая истории болезни трех десятков пациентов, которые обратились за помощью в дерматологическое отделение клиникиКатолического университета Лёвена в середине апреля, медики и биологи под руководством профессора Марии Бек усомнилась в существовании еще одного необычного последствия развития коронавирусной инфекции – пятен на ногах и руках.
При диагностике пациентов ученые тестировали их и на следы РНК коронавируса в организме. Кроме того, они искали следы антител и других молекул, которые провоцировали появление микротромбов и других сгустков крови в организме пациентов с коронавирусной инфекцией.
Этот анализ неожиданно показал, что пятна на поверхности ступней, пальцев ног и рук появлялись у 64% пациентов. Однако ни один из них не был ранее госпитализирован с коронавирусной инфекцией. Вдобавок, ни ПЦР-тесты, ни тесты на антитела к коронавирусу нового типа не показали никаких намеков на следы вируса в их организме.
Все это, как считают исследователи, говорит о том, что подобные пятна вряд ли могут быть следствием коронавирусной инфекции даже в легкой или бессимптомной форме. В пользу этого также указывает то, что ни в одном случае ознобление не сопровождалось развитием воспалений и других нарушений работы иммунитета.
В пользу этого также указывает то, что ни в одном случае ознобление не сопровождалось развитием воспалений и других нарушений работы иммунитета.
По их мнению, подобные пятна возникли из-за того, что их пациенты резко перешли на малоподвижный образ жизни после введения карантина. Это нужно учитывать при дальнейшей борьбе с вирусом и защите населения от последствий распространения пандемии, заключают авторы статьи.
Болезнь Боуэна — Better Health Channel
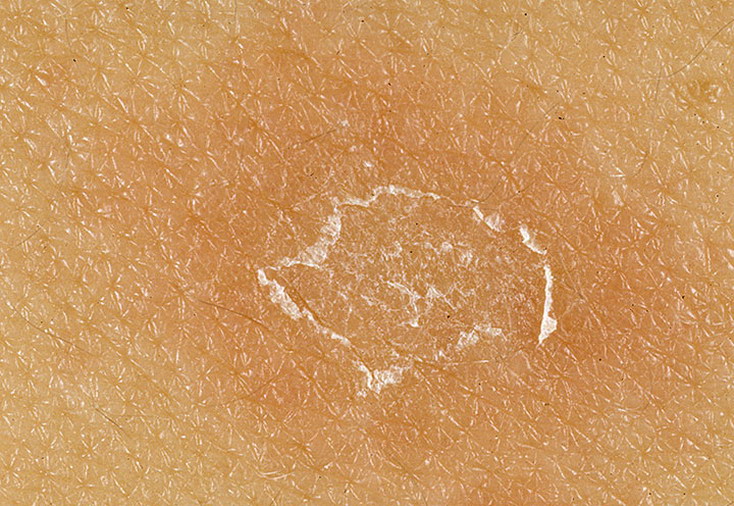
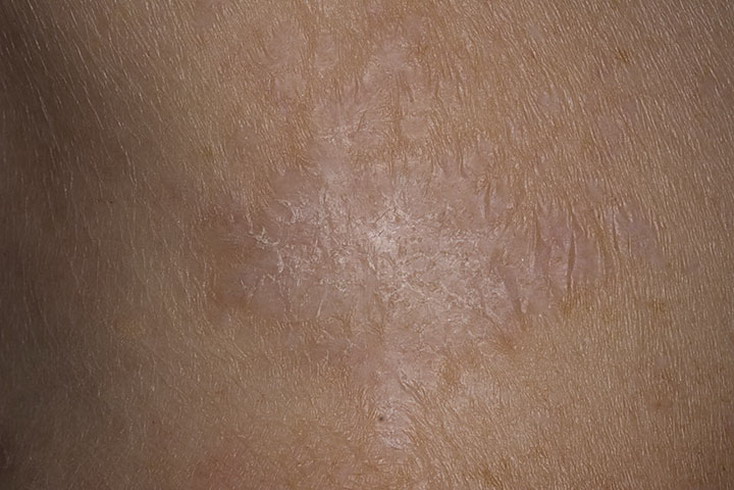
Болезнь Боуэна — это ранняя форма рака кожи, которая проявляется в виде стойких, медленно растущих, красных и чешуйчатых участков кожи. При болезни Боуэна рак кожи локализуется только в эпидермисе, самом верхнем слое кожи.
В редких случаях рак кожи может проникать в дерму, и тогда это называется инвазивной плоскоклеточной карциномой. Только инвазивный плоскоклеточный рак может метастазировать в другие части тела и стать опасным для жизни раком кожи.
Болезнь Боуэна может поражать любую часть тела, но чаще всего поражаются голени. Его легко принять за псориаз, еще одно кожное заболевание, характеризующееся красными чешуйчатыми пятнами.
Его легко принять за псориаз, еще одно кожное заболевание, характеризующееся красными чешуйчатыми пятнами.
Светлая кожа и воздействие солнечного света являются основными факторами риска болезни Боуэна. Женщины более восприимчивы, чем мужчины, и большинство случаев встречается у людей старше 40 лет. Это заболевание не заразно, и лечение обычно бывает успешным.
Признаки болезни Боуэна
Признаки болезни Боуэна включают:
- Появляются плоские, чешуйчатые, красные и слегка приподнятые пятна, которые сохраняются в течение нескольких месяцев или лет.
- Может присутствовать один патч или несколько патчей.
- Края каждого пятна неровные, но отличаются от окружающей кожи.
- Каждый патч растет очень медленно.
- Болезнь Боуэна протекает бессимптомно (не имеет симптомов), поэтому ее легко не заметить.
- Болезнь Боуэна может поражать любую часть тела, но обычно возникает на голени.
- Пятна болезненны или раздражены лишь в редких случаях.

Болезнь Боуэна может стать инвазивной
В большинстве случаев болезнь Боуэна ограничивается верхним слоем кожи (эпидермисом).Однако, если их не лечить, пораженные клетки могут проникнуть глубже в слои кожи. Если очаг болезни Боуэна становится приподнятым, болезненным или кровоточит, ему потребуется немедленная медицинская помощь.
Факторы риска болезни Боуэна
Причина болезни Боуэна часто неизвестна, но известные факторы риска включают:
- Пол — заболевание чаще встречается у женщин.
- Возраст — заболевание чаще встречается у людей старше 40 лет. Особенно склонны к этому пожилые женщины.
- Воздействие солнца. Болезнь Боуэна чаще встречается в солнечных странах. Болезнь Боуэна чаще всего встречается на частях тела, подверженных воздействию прямых солнечных лучей.
- Мышьяк — люди, подвергающиеся воздействию мышьяка, подвергаются повышенному риску.
- Системная иммуносупрессия — требуется реципиентам трансплантата для предотвращения отторжения органа.

- Вирусная инфекция — инфекции, вызываемые некоторыми подтипами вируса папилломы человека (вируса бородавки), могут предрасполагать к болезни Боуэна. Это особенно актуально при генитальной болезни Боуэна.
Диагностика болезни Боуэна
При болезни Боуэна на коже образуются стойкие красные чешуйчатые пятна, которые не болят и не зудят. Болезнь Боуэна легко не заметить. Болезнь Боуэна нередко диагностируется при обычном осмотре кожи.
Методы диагностики включают:
- медицинский осмотр
- история болезни
- биопсия очага поражения, включая лабораторное исследование образца ткани.
Лечение болезни Боуэна
Варианты лечения включают:
- Криохирургия — поражение разрушается сильным холодом.Успешность этого вида лечения составляет около 90%, если его проводят специалисты.
- Кюретаж — поражение соскабливают с кожи кюреткой, а основание раны обрабатывают прижиганием, при котором кожа слегка обжигается электрическим током.
 Действие дерматологов составляет около 90 процентов.
Действие дерматологов составляет около 90 процентов. - Фотодинамическая терапия (ФДТ) — используется особый вид света для разрушения очага поражения. Уровень успеха со специалистом составляет порядка 60-80%.
- Кремы для местного применения — их наносят на поражение, чтобы убить его клетки. В их состав входят крем 5-фторурацил и крем Имиквимод. Показатели успеха аналогичны PDT.
- Операция — вырезают поражение и зашивают рану. Это лечение имеет почти 100-процентный успех, но при этом остается хирургический шрам.
- Лучевая терапия — сейчас применяется редко.
Куда обратиться за помощью
Болезнь Боуэна — канал лучшего здоровья
Болезнь Боуэна — это ранняя форма рака кожи, которая проявляется в виде стойких, медленно растущих, красных и чешуйчатых участков кожи.При болезни Боуэна рак кожи локализуется только в эпидермисе, самом верхнем слое кожи.
В редких случаях рак кожи может проникать в дерму, и тогда это называется инвазивной плоскоклеточной карциномой. Только инвазивный плоскоклеточный рак может метастазировать в другие части тела и стать опасным для жизни раком кожи.
Только инвазивный плоскоклеточный рак может метастазировать в другие части тела и стать опасным для жизни раком кожи.
Болезнь Боуэна может поражать любую часть тела, но чаще всего поражаются голени. Его легко принять за псориаз, еще одно кожное заболевание, характеризующееся красными чешуйчатыми пятнами.
Светлая кожа и воздействие солнечного света являются основными факторами риска болезни Боуэна. Женщины более восприимчивы, чем мужчины, и большинство случаев встречается у людей старше 40 лет. Это заболевание не заразно, и лечение обычно бывает успешным.
Признаки болезни Боуэна
Признаки болезни Боуэна включают:
- Появляются плоские, чешуйчатые, красные и слегка приподнятые пятна, которые сохраняются в течение нескольких месяцев или лет.
- Может присутствовать один патч или несколько патчей.
- Края каждого пятна неровные, но отличаются от окружающей кожи.
- Каждый патч растет очень медленно.
- Болезнь Боуэна протекает бессимптомно (не имеет симптомов), поэтому ее легко не заметить.

- Болезнь Боуэна может поражать любую часть тела, но обычно возникает на голени.
- Пятна болезненны или раздражены лишь в редких случаях.
Болезнь Боуэна может стать инвазивной
В большинстве случаев болезнь Боуэна ограничивается верхним слоем кожи (эпидермисом).Однако, если их не лечить, пораженные клетки могут проникнуть глубже в слои кожи. Если очаг болезни Боуэна становится приподнятым, болезненным или кровоточит, ему потребуется немедленная медицинская помощь.
Факторы риска болезни Боуэна
Причина болезни Боуэна часто неизвестна, но известные факторы риска включают:
- Пол — заболевание чаще встречается у женщин.
- Возраст — заболевание чаще встречается у людей старше 40 лет. Особенно склонны к этому пожилые женщины.
- Воздействие солнца. Болезнь Боуэна чаще встречается в солнечных странах. Болезнь Боуэна чаще всего встречается на частях тела, подверженных воздействию прямых солнечных лучей.
- Мышьяк — люди, подвергающиеся воздействию мышьяка, подвергаются повышенному риску.
- Системная иммуносупрессия — требуется реципиентам трансплантата для предотвращения отторжения органа.
- Вирусная инфекция — инфекции, вызываемые некоторыми подтипами вируса папилломы человека (вируса бородавки), могут предрасполагать к болезни Боуэна. Это особенно актуально при генитальной болезни Боуэна.
Диагностика болезни Боуэна
При болезни Боуэна на коже образуются стойкие красные чешуйчатые пятна, которые не болят и не зудят. Болезнь Боуэна легко не заметить. Болезнь Боуэна нередко диагностируется при обычном осмотре кожи.
Методы диагностики включают:
- медицинский осмотр
- история болезни
- биопсия очага поражения, включая лабораторное исследование образца ткани.
Лечение болезни Боуэна
Варианты лечения включают:
- Криохирургия — поражение разрушается сильным холодом.Успешность этого вида лечения составляет около 90%, если его проводят специалисты.
- Кюретаж — поражение соскабливают с кожи кюреткой, а основание раны обрабатывают прижиганием, при котором кожа слегка обжигается электрическим током. Действие дерматологов составляет около 90 процентов.
- Фотодинамическая терапия (ФДТ) — используется особый вид света для разрушения очага поражения. Уровень успеха со специалистом составляет порядка 60-80%.
- Кремы для местного применения — их наносят на поражение, чтобы убить его клетки. В их состав входят крем 5-фторурацил и крем Имиквимод. Показатели успеха аналогичны PDT.
- Операция — вырезают поражение и зашивают рану. Это лечение имеет почти 100-процентный успех, но при этом остается хирургический шрам.
- Лучевая терапия — сейчас применяется редко.
Где получить помощь
Сыпь (для детей) — Nemours Kidshealth
Вопрос: Что такое красное и зудящее, но может быть неровным, бугристым или чешуйчатым?
Ответ: Если вы сказали сыпь , то вы правы!
Типы высыпаний
Сыпь также может называться дерматитом (скажем: dur-muh-TYE-tus), то есть припухлостью (отечностью) или раздражением кожи.Он может быть красным, сухим, чешуйчатым и зудящим. Сыпь также может включать комки, шишки, волдыри и даже прыщи. У большинства людей была сыпь или две. Когда вы были младенцем, у вас наверняка была опрелость!
Но некоторые высыпания, особенно в сочетании с лихорадкой, могут быть признаком серьезных заболеваний. Крапивница, также называемая крапивницей (скажем: ur-tuh-KAR-ee-ah), также может быть серьезным заболеванием, поскольку может быть признаком аллергической реакции, и человеку может потребоваться немедленная медицинская помощь.
Крапивница, представляющая собой красноватые или бледные опухоли, появляется на теле человека, когда химическое вещество под названием гистамин (скажем: HIS-tuh-meen) выделяется в ответ на аллерген.Триггером может быть определенная еда, лекарство или укус насекомого. Вирус также может вызывать крапивницу.
Вот некоторые другие распространенные типы сыпи:
- Экзема (скажем: EK-zuh-muh), также называемая атопическим дерматитом, часто встречается у детей. Экзема может вызывать сухие, потрескавшиеся, неровные участки вокруг локтей и колен или более серьезные случаи покраснения, шелушения и опухания кожи по всему телу.
- Раздражающий контактный дерматит вызывается контактом кожи с чем-то раздражающим, например химическим веществом, мылом или моющим средством.Он может быть красным, опухшим и зудящим. Даже солнечный ожог может быть разновидностью раздражающего дерматита, потому что он красный и может чесаться, пока заживает.
- Аллергический контактный дерматит — это сыпь, вызванная контактом с аллергеном (скажем: AL-ur-jun). Аллерген — это то, на что у вас аллергия, например резина, краска для волос или никель, металл, который содержится в некоторых украшениях. Если у вас аллергия на никель, вы можете получить красную, чешуйчатую, твердую сыпь везде, где украшения касались кожи, например вокруг пальца, если вы носили кольцо.
Урушиол (скажем: yoo-ROO-shee-ol), масло или смола, содержащиеся в ядовитом плюще, дубе и сумахе, также может вызывать такого рода сыпь.
п
Что делать, если у вас появилась сыпь
Некоторые высыпания образуются сразу, другие могут появиться через несколько дней. Когда появляется сыпь, вы обычно об этом знаете, потому что она начнет вас беспокоить. Если у вас появилась сыпь, как можно скорее сообщите об этом родителям или другому взрослому. Например, если вы ходите в школу, вы можете обратиться к школьной медсестре.
Постарайтесь не поцарапать. Если вы это сделаете, на заживление сыпи может уйти больше времени, и у вас с большей вероятностью разовьется инфекция или появится рубец.
Посещение врача — хорошая идея, если у вас появилась сыпь. Хотя для вас все высыпания могут быть одинаковыми, ваш врач или дерматолог (скажем: dur-muh-TOL — uh-jist), кожный врач, знает разницу. А знание того, какой у вас тип сыпи, может помочь дерматологу выбрать лучшее средство для лечения вашей сыпи.
При экземе врач может предложить специальные увлажняющие средства под названием смягчающие средства (скажем: ih-MOL-yunts).Смягчающие вещества удерживают воду в вашей коже, делая ее мягкой и гладкой, снимая зуд.
При ядовитом плюще врач может порекомендовать прохладный душ и лосьон с каламином. В более тяжелых случаях может потребоваться жидкое или таблетированное лекарство, называемое антигистаминным препаратом. Уменьшает зуд и покраснение.
В случае сыпи, вызванной аллергеном, в том числе крапивницы, врачу, вероятно, потребуется дополнительная информация. Он или она захочет узнать, какая пища, вещество, лекарство или насекомое вызвали у вас сыпь или крапивницу.Врач может порекомендовать медицинский тест, чтобы определить, какие аллергены вызывают у вас проблемы. Это важно выяснить, потому что лучший способ предотвратить сыпь и крапивницу, вызванные аллергенами, — это избегать проблемных продуктов питания, веществ, лекарств или насекомых.
п.
Профилактика сыпи
Профилактика — это тоже главное, когда дело доходит до других видов высыпаний:
- Если ваша проблема — ядовитое растение, узнайте, как оно выглядит, и избегайте его.Также может быть полезно носить брюки с длинными рукавами и брюки, когда вы отдыхаете или путешествуете по лесу.
- Если вас беспокоят насекомые, попросите родителей помочь вам нанести репеллент, когда вы собираетесь выходить на улицу.
- При аллергическом дерматите или раздражающем контактном дерматите старайтесь избегать этого вещества. Если у вас аллергия на никель, носите только украшения без никеля. Или, если вы обнаружите, что пенная ванна беспокоит вашу кожу, не используйте ее.
- При экземе держитесь подальше от грубого мыла, которое может высушить кожу.Кроме того, постарайтесь увлажнять кожу кремами или мазями. Короткий прохладный душ — тоже хорошая идея, потому что горячий душ и ванна могут еще больше высушить кожу.
- Когда дело доходит до солнца, всегда следует пользоваться солнцезащитным кремом, чтобы избежать красных и зудящих солнечных ожогов.
Быть ребенком — значит получить несколько высыпаний. Но теперь вы знаете, что делать, если почувствуете ужасный зуд!
Псориаз: Медицинская энциклопедия MedlinePlus
Цель лечения — контролировать ваши симптомы и предотвращать заражение.
Доступны три варианта лечения:
- Лосьоны, мази, кремы и шампуни для кожи — это так называемые местные процедуры.
- Таблетки или инъекции, которые влияют на иммунный ответ организма, а не только на кожу. Это называется системным или общесистемным лечением.
- Фототерапия, при которой для лечения псориаза используется ультрафиолетовый свет.
ПРОЦЕДУРЫ, ИСПОЛЬЗУЕМЫЕ НА КОЖЕ (ТЕКУЩИЕ)
В большинстве случаев псориаз лечат лекарствами, которые наносятся непосредственно на кожу или кожу головы.К ним могут относиться:
- Кремы и мази с кортизоном
- Другие противовоспалительные кремы и мази
- Кремы или мази, содержащие каменноугольный деготь или антралин
- Кремы для удаления шелушения (обычно салициловая кислота или молочная кислота)
- Шампуни от перхоти (без рецепта или без рецепта)
- Увлажняющие средства
- Лекарства, отпускаемые по рецепту, содержащие витамин D или витамин A (ретиноиды)
СИСТЕМНЫЕ ПРОЦЕДУРЫ (ДЛЯ ВСЕГО ТЕЛА)
Если у вас псориаз средней или тяжелой степени, ваш поставщик, вероятно, порекомендует лекарства, подавляющие ошибочный ответ иммунной системы.Эти лекарства включают метотрексат или циклоспорин. Также можно использовать ретиноиды, такие как ацетретин.
Более новые препараты, называемые биологическими препаратами, используются чаще, поскольку они воздействуют на причины псориаза. Биологические препараты, одобренные для лечения псориаза, включают:
- Адалимумаб (Хумира)
- Абатацепт (Оренсия)
- Апремиласт (Отезла)
- Бродалумаб (Силик)
- Цертолизумаб пегол (Цимзия)
- (Remicade)
- Ixekizumab (Taltz)
- Golimumab (Simponi)
- Guselkumab (Tremfya)
- Risankizumab-rzaa (Skyrizi)
- Secukinumab (Cosentyx)
- Tildrakizumtel-as
Этансепт
Энтальсепт
ФОТОТЕРАПИЯ
Некоторые люди могут предпочесть фототерапию, которая безопасна и может быть очень эффективной:
- Это процедура, при которой ваша кожа тщательно подвергается воздействию ультрафиолета.
- Его можно вводить отдельно или после приема лекарства, которое делает кожу чувствительной к свету.
- Фототерапия псориаза может проводиться в ультрафиолетовом свете A (UVA) или ультрафиолете B (UVB).
ДРУГИЕ ЛЕЧЕНИЯ
Если у вас есть инфекция, ваш поставщик услуг пропишет вам антибиотики.
ДОМАШНИЙ УХОД
Следование этим советам в домашних условиях может помочь:
- Ежедневное принятие ванны или душа — Старайтесь не тереть слишком сильно, так как это может вызвать раздражение кожи и спровоцировать приступ.
- Овсяные ванны успокаивают и помогают избавиться от чешуек. Вы можете использовать овсяные средства для ванн, отпускаемые без рецепта. Или вы можете смешать 1 стакан (128 граммов) овсянки в ванне с теплой водой.
- Поддержание чистоты и влажности кожи и предотвращение конкретных триггеров псориаза может помочь уменьшить количество обострений.
- Солнечный свет может помочь избавиться от симптомов. Будьте осторожны, чтобы не обгореть.
- Расслабляющие и антистрессовые техники — Связь между стрессом и обострениями псориаза до конца не изучена.
Болезнь Педжета соска — Болезни и состояния
Болезнь Педжета соска, также известная как болезнь Педжета груди, является редким типом рака груди.
Термин болезнь Педжета для сосков используется для отличия этого состояния от болезни Педжета для костей, которая возникает, когда нормальный цикл роста костей нарушается, что приводит к ослаблению и деформации костей.
Подобный тип рака кожи может возникать и в других частях тела.
В оставшейся части этого раздела будет использоваться термин «болезнь Педжета» для обозначения болезни Педжета сосков или груди.
Симптомы болезни Педжета
Болезнь Педжета обычно поражает кожу одного соска и вызывает симптомы, похожие на экзему, проявляющиеся в виде зудящей красной сыпи на соске, которая может распространяться на более темную область окружающей кожи (ареолу).
Он также может проявляться в виде небольшой язвы или сухих красных шелушащихся участков кожи, похожих на псориаз.
Другие возможные симптомы включают:
- зуд или жжение — наряду с видимыми изменениями соска (см. Выше)
- Кровотечение из кожи соска
Если вы испытываете зуд, жжение или кровотечение, но соски выглядят нормально, а не красными, сухими или чешуйчатыми — это маловероятно, что это болезнь Педжета, но все же следует проверить у врача.
Причины болезни Педжета
Болезнь Педжета обычно является признаком рака груди в тканях за соском или в тканях груди за пределами соска.
Рак груди может быть:
- инвазивный — когда раковые клетки проникают в окружающую ткань груди
- неинвазивный — когда раковые клетки содержатся в одной или нескольких областях груди и не могут распространяться
В небольшом количестве случаев единственным признаком болезни Педжета являются изменения сосков.
Примерно в половине случаев болезни Педжета на сосках уплотнение обнаруживается в груди. У большинства людей с опухолью будет инвазивный рак груди, хотя это не обязательно означает, что он распространился.
У большинства людей с болезнью соска Педжета, у которых нет уплотнения, будет неинвазивный рак груди.
Диагностика болезни Педжета
Вам следует посетить терапевта, если вы заметили какие-либо изменения на коже соска или ареолы (более темный участок кожи вокруг соска).
Поскольку болезнь Педжета является одной из форм рака груди, чем раньше она будет диагностирована, тем лучше будет результат.
Обратитесь к терапевту, если у вас образовалась опухоль в груди. Хотя большинство уплотнений в груди не являются злокачественными, важно, чтобы вы их проверили.
Подробнее о:
Лечение болезни Педжета
Болезнь Педжета лечится так же, как рак груди.
Операция обычно является первой линией лечения, но, в отличие от других форм рака груди, она включает удаление ткани груди, в том числе соска и ареолы.
За ним может следовать комбинация:
- химиотерапия — где сильнодействующие лекарства используются для уничтожения раковых клеток
- лучевая терапия — контролируемые дозы высокоэнергетического излучения используются для уничтожения раковых клеток
- биологическая или гормональная терапия, которая может использоваться для лечения некоторых видов рака
Если болезнь Педжета выявить и лечить на ранних стадиях, есть хорошие шансы на выздоровление. Узнайте больше о том, как лечится болезнь Педжета.
Профилактика болезни Педжета
Изменение определенных факторов образа жизни, таких как сокращение потребления алкоголя и регулярных физических упражнений, может снизить риск развития определенных типов рака, включая рак груди. Однако эти факторы остаются спорными.
Скрининг также используется для раннего выявления рака груди. Программа скрининга груди NHS предоставляет бесплатное обследование груди каждые три года для всех женщин в Великобритании в возрасте 47 лет и старше.
Подробнее о профилактике рака груди.
Факторы риска рака груди
Существует ряд факторов, которые могут увеличить риск развития рака груди. К ним относятся:
- возраст — ваш риск развития рака груди увеличивается с возрастом
- семейный анамнез — если у вас есть несколько близких родственников с раком груди, ваши шансы на развитие этого заболевания также увеличиваются
- ранее диагностировали рак груди
- ранее имело доброкачественное уплотнение в груди — некоторые типы доброкачественного уплотнения могут немного повысить ваш риск, но это наблюдается только у небольшого числа женщин
- лишний вес, что особенно важно у женщин в постменопаузе
- Алкоголь — ваш риск развития рака груди может увеличиваться с увеличением количества употребляемого вами алкоголя
Информация о вас
Если у вас болезнь Педжета соска, ваша клиническая бригада передаст информацию о вас в Национальную службу регистрации врожденных аномалий и редких заболеваний (NCARDRS).
Это помогает ученым искать более эффективные способы профилактики и лечения этого состояния. Вы можете отказаться от регистрации в любое время.
Узнать больше о реестре.
кожных высыпаний | Здоровье | Пациент
Есть много различных типов кожных высыпаний и много разных причин кожных высыпаний. Хотя большинство кожных высыпаний безвредны, некоторые из них требуют лечения (в виде таблеток, кремов или мазей) у врача или фармацевта. Некоторые высыпания (особенно темно-красные или фиолетовые высыпания, которые не исчезают при надавливании) могут даже нуждаться в срочной медицинской помощи, поскольку они могут быть связаны с менингитом и инфекцией крови (сепсисом).
Этот буклет является руководством, но если у вас есть какие-либо проблемы, вы должны позвонить или обратиться к своему терапевту, особенно если:
- Сыпь не исчезает быстро.
- Вы плохо себя чувствуете.
- Сыпь не исчезает при надавливании (лучший способ проверить это — осторожно прижать к сыпи стеклом, чтобы посмотреть, не исчезнет ли она).
- Вы не уверены, что вызвало сыпь, или у вас есть другие проблемы.
Как описываются высыпания на коже?
Сыпь на коже можно описать следующим образом:
- Покраснение кожи (так называемая эритема , ).
- Плоские участки кожи аномального цвета (называемые пятнами ). Макулы часто бывают красными, темно-красными или фиолетовыми, коричневыми или белыми.
- Сплошные выступающие участки размером до полсантиметра (называемые папулами ).
- Твердые выступающие участки размером более полсантиметра (так называемые узелки , ).
- Участки красной выпуклой кожи (так называемые бляшки , ) и чешуйки , которые имеют шелушащийся серебристо-белый вид.
- Красновато-пурпурные поражения, которые не исчезают при надавливании (называются пурпура ):
- Если менее одного сантиметра в поперечнике, они называются петехиями .
- Если более одного сантиметра в поперечнике, то они называются экхимозами .
- Волдыри : это вздутия кожи, содержащие жидкость:
- Если волдырь меньше полсантиметра в поперечнике, он называется пузырьком .Если она заполнена желтой жидкостью (гноем), она называется пустулой .
- Если волдырь больше полсантиметра в поперечнике, он называется буллой (множественное число — буллы).
Наша подборка для кожных высыпаний
Страдаете дерматитом?
Запишитесь на частный прием к местному фармацевту сегодня, чтобы узнать о вариантах лечения.
Забронируйте сейчас
Какие кожные заболевания часто вызывают зуд?
Кожные заболевания, которые могут вызвать зуд, включают (щелкните ссылки на отдельные листовки, содержащие дополнительную информацию):
Каковы общие причины кожной сыпи?
Щелкните ссылки на отдельные листовки, которые предоставляют дополнительную информацию:
Красный (эритема), но не чешуйчатый
Красный (эритема) и чешуйчатый
Макулы
- Красные пятна могут быть вызваны реакцией на лекарство или вирусная сыпь, такая как корь или краснуха, а также другие причины.
- Коричневое пятно может быть родинкой, но посоветуйтесь со своим врачом, если родинка изменилась, или вы опасаетесь, что это может быть меланома.
- Белое пятно может быть вызвано заболеванием, вызывающим появление бледных пятен на коже (так называемое витилиго), или кожной болезнью с шелушащимися обесцвеченными участками (так называемый разноцветный лишай).
- Если пятно темно-красного или пурпурного цвета и не исчезает при надавливании на него, то это пурпура (см. Ниже), и вам необходимо срочно обратиться к врачу. Это потому, что это может быть признаком менингита или инфекции крови (сепсиса).
Папулы
Пурпура и петехии
- Они темно-красные или пурпурные, не блекнут при надавливании. Вам необходимо срочно обратиться к врачу, потому что может быть серьезная причина, требующая срочного лечения, например, менингококковая инфекция.
- Однако к частым причинам относятся травмы кожи или повторяющийся кашель. Более серьезные частые причины включают заболевание печени, такое как цирроз.
- Менее распространенные причины включают васкулит (например, пурпура Геноха-Шенлейна) или низкий уровень тромбоцитов в крови (например, тромботическая тромбоцитопеническая пурпура).
Узелки
Волдыри
Пустулы
- Кожная инфекция, вызванная вирусом (например, герпес, вызванный вирусом простого герпеса) или бактериальными микробами (импетиго).
- Воспаление — например, псориаз.
- Гнойничковая кожная реакция на лекарство, которое вы принимаете.
- Пустулы на лице могут быть акне или розацеа.
Язвы
Язвы могут быть вызваны венозными язвами ног, пролежнями, диабетическими кожными язвами или злокачественными (злокачественными) кожными язвами.
Что это такое и как узнать, есть ли оно у вас
Экзема или атопический дерматит — это хроническое заболевание кожи, которое обычно проявляется в раннем детстве. Он часто передается по наследству и характеризуется красными, зудящими и чешуйчатыми пятнами на коже.
Экзема, или атопический дерматит, представляет собой хроническое заболевание кожи, которое обычно проявляется в раннем детстве.Он часто передается по наследству и характеризуется красными, зудящими и чешуйчатыми пятнами на коже.
Это не заразно, но может вызвать множество проблем у человека, который им страдает.
Экзема может различаться по симптомам и степени тяжести. В разные дни он может утихнуть или вспыхнуть. Иногда могут образовываться крошечные волдыри, содержащие прозрачную жидкость, и пораженные участки могут плакать.
Это признак инфицирования кожи, который обычно называют мокнущей экземой.
Что такое мокнущая экзема?
Мокнущая экзема — это атопический дерматит, для которого характерны пузыри, заполненные гноем.Эти язвы «плачут», что означает, что гной может вытекать из волдырей и вызывать влажность. Гной обычно прозрачного или желтого цвета, который со временем высыхает на коже в виде твердого слоя.
Причины мокнущей экземы?
Экзема, как правило, возникает из-за неспособности восстановить любые повреждения кожного барьера. Это связано с определенной мутацией в гене под названием филаггрин.
Филаггрин необходим для формирования кожного барьера. Каждая клетка кожи имеет две копии этого гена.Однако у людей с экземой есть только одна копия.
Вам нужна только одна копия гена филаггрина для эффективного формирования барьера, но вам нужны две для его восстановления.
Если человек с одной копией кожи гена подвергается воздействию различных раздражителей, которые могут повредить кожный барьер, его способность восстанавливать барьер будет ограничена.
При поражении кожного барьера из кожи покидает влага, в результате чего кожа становится шелушащейся и сухой. Экологические аллергены или раздражители из окружающей среды могут проникать в кожу и активировать иммунную систему человека, вызывая воспаление, вызывающее зуд и покраснение кожи.
Поскольку экзема возникает из-за проблем с генами, вы можете унаследовать ее от членов семьи, у которых в анамнезе была указанная болезнь или любые другие аллергические состояния, такие как астма и сенная лихорадка.
Мокнущая экзема вызвана инфекцией. Поскольку вы испытываете сильный зуд, вам придется почесать кожу, чтобы облегчить его.
Однако, если кожа потрескалась из-за слишком сильного царапания, вредные микроорганизмы могут проникнуть в открытую область, тем более что способность человека восстанавливать кожный барьер не в лучшем виде.Обычные симптомы экземы усугубляются мокнущей экземой, и это состояние становится труднее лечить.
Признаки инфекции включают следующее:
- Блистеры
- Кожа, из которой сочится золотистая, желтая или прозрачная жидкость
- Сухие чешуйчатые корочки на коже
- Сильный зуд
- Покраснение
- Болезненность в зоне поражения
- Лихорадка
- Гриппоподобные симптомы
- Крошечные красные точки вокруг волос на теле
- Увеличение лимфоузлов, как правило, в области шеи, подмышек или паха
Стафилококк — наиболее частая причина инфекции мокнущей экземы.Это распространенный штамм бактерий, но он может доставить много проблем пациентам с экземой.
Бактерии Staphylococcus aureus — грамположительные бактерии, которые обычно встречаются в нормальной флоре человека, например на коже или других слизистых оболочках, но у людей, страдающих экземой, защита от бактерий ограничена, и инфекция может стать серьезной.
Фактически, более 90 процентов людей с экземой средней и тяжелой степени имеют стафилококк на поверхности кожи.
Другая проблема, которая может вызывать кожные инфекции у пациентов с экземой, — это грибковые инфекции.Примером этого является опоясывающий лишай , более известный как стригущий лишай. Стригущий лишай вызывает появление красных, чешуйчатых, зудящих или приподнятых участков кожи с характерным красным кольцом на внешних краях.
Когда обращаться за медицинской помощью
Как только вы видите, что ваша кожа покрывается слезами, или если вы подозреваете, что у вас развилась инфекция, вам следует немедленно обратиться за советом к врачу. Получение лечения вашего кожного заболевания как можно раньше может помочь вашим врачам вылечить его.
Ваш врач тщательно осмотрит пораженную кожу, чтобы определить степень инфекции. Он также может попросить сделать мазок из этой области, чтобы определить тип инфекции.
Как упоминалось ранее, многие вредные микроорганизмы могут инфицировать кожу, поэтому важно определить, кто из них является виновником. Результаты мазка помогут вашей медицинской бригаде определить лучшее лечение мокнущей экземы.
Если вам ошибочно поставили диагноз мокнущей экземы, обратитесь к адвокатам по врачебной халатности в Wapner Newman.
Лечение мокнущей экземы
В зависимости от типа инфекции лечение экземы варьируется от случая к случаю. Вот почему вашему врачу нужно, чтобы вы прошли несколько анализов, например мазок мазка.
С помощью мазка можно будет определить, какой микроорганизм вызвал вашу инфекцию, и на основе результатов ваш врач сможет определить правильное лекарство.
Например, если причиной инфекции является вирус, ваш врач пропишет противовирусный препарат.В случае бактериальной инфекции вам может потребоваться местный или пероральный антибиотик.
При грибковых инфекциях врач может назначить противогрибковые кремы или таблетки.
Вот некоторые из лекарств, которые часто назначают людям с инфицированной экземой:
• Растворы кортикостероидов
Кортикостероиды могут быть в форме кремов, мазей или пен. Лечение стероидами гидрокортизона может помочь уменьшить зуд и быстро уменьшить воспаление кожи.Обычно они бывают разной силы, поэтому вы должны следовать предписаниям врача.
Обычно врачи назначают безрецептурные кремы с гидрокортизоном для лечения легкой экземы. Однако, если у вас мокнущая экзема или толстая чешуйчатая кожа, вашему врачу, возможно, придется попросить вас использовать более сильнодействующее лекарство. Вам не следует беспокоиться о побочных эффектах, таких как растяжки и истончение кожи, если вы принимаете их по назначению.
• Устные кортикостероиды
Подобно растворам для местного применения на основе кортикостероидов, таблетки и уколы кортикостероидов являются мощными лекарствами, которые могут помочь облегчить тяжелую экзему или, в данном случае, мокнущую экзему.Однако они не предназначены для длительного использования, поскольку могут вызывать неприятные побочные эффекты, такие как потеря костной массы и повреждение кожи.
Есть также некоторые лекарства, которые подавляют вашу иммунную систему, предотвращая чрезмерную реакцию защитных сил вашего организма на аллергены или бактерии. Они бывают в форме жидкостей, таблеток или инъекций. Они могут помочь людям с экземой средней и тяжелой степени, когда все другие виды лечения неэффективны. У них также есть серьезные побочные эффекты, такие как проблемы с почками и высокое кровяное давление, поэтому принимайте их только в течение кратчайшего времени.
• Антибиотики
Слишком сильное расчесывание серьезно повреждает кожу, что позволяет бактериям проникать под нее, размножаться и вызывать инфекцию. Как только ваш врач узнает, что ваше заболевание вызвано бактериями, вам может потребоваться прием антибиотика.
Антибиотики лечат бактериальные инфекции кожи. Для этого вам понадобится рецепт, и вы должны принимать их точно так, как прописал ваш врач, чтобы избежать развития устойчивости к антибиотикам.Обязательно принимайте антибиотики вовремя и никогда не пропускайте прием.
• Нестероидные противовоспалительные мази
НПВП или нестероидные противовоспалительные препараты — это не просто таблетки. Был выпущен новый рецепт на НПВП под названием кризаборол, который можно использовать для лечения экземы. Было доказано, что применение его два раза в день для пациентов от двух лет и старше эффективно уменьшает воспаление, что, в свою очередь, помогает коже вернуться к своему нормальному виду.
• Увлажняющие средства для восстановления барьеров
Вы можете приобрести увлажняющие кремы для восстановления барьера по рецепту и без рецепта. Их основная цель — удерживать влагу в коже и устранять любые повреждения.
Также снимают покраснение, сухость и зуд. Однако некоторые продукты содержат раздражающие ингредиенты или обладают сильным запахом, поэтому вам следует спросить своего врача или местных фармацевтов, какие именно продукты вам следует попробовать.
Такролимус и пимекролимус — это мази, которые вы втираете в кожу для лечения экземы средней и тяжелой степени.Это не стероиды, но они помогают уменьшить воспаление. Однако FDA выпустило предупреждение для этих двоих, поскольку они могут увеличить риск неходжкинской лимфомы и рака кожи. Если вы планируете их использовать, проконсультируйтесь с врачом.
• Антигистаминные препараты
Антигистаминные препараты — это лекарства, которые помогают уменьшить зуд. Вы должны принимать их на ночь, так как они вызывают сонливость. Из-за этого побочного эффекта вы можете немного поспать, что может быть неуловимым, когда вы испытываете зуд.
• Световая терапия
Если ваша мокнущая экзема не проходит с помощью обычных лекарств или если вы быстро испытываете те же симптомы после любого лечения, ваш врач может прибегнуть к светотерапии. Это включает в себя воздействие на кожу контролируемого количества солнечного света. В некоторых случаях также используются искусственный ультрафиолет А и узкополосный ультрафиолет В.
Световая терапия очень эффективна, но ее длительное использование может вызвать преждевременное старение кожи и повысить риск рака кожи.Из-за этого его не назначают младенцам и реже используют у маленьких детей.
Лекарства и методы лечения экземы зависят от вашей истории болезни, возраста и тяжести симптомов. Одно лечение может оказаться для вас неэффективным, поэтому вам и вашему врачу, возможно, придется время от времени пробовать другой подход.
Домашние средства, которые стоит попробовать
Хотя экзема передается по наследству, важно отметить, что, заботясь о себе, вы можете предотвратить прогрессирование легкой экземы в мокнущую.
Вы должны следовать плану лечения, назначенному вашим врачом, чтобы помочь справиться с обострением и уменьшить его. Если обострение происходит на естественно влажном участке кожи или в кожных складках, вы должны содержать эту область в чистоте, насколько это возможно.
Следование врачу — не единственное, что вы должны делать для борьбы с мокнущей экземой. Вы можете сделать это, уменьшив обострение экземы и избегая царапин любой ценой.
Человек, страдающий экземой, независимо от степени тяжести, всегда должен поддерживать чистоту кожи.Вам необходимо заботиться о своей коже, чтобы не усугубить симптомы. Когда ваша кожа здорова, вы сможете предотвратить зуд, сухость и покраснение.
Вот несколько советов по уходу за кожей, которые следует избегать, чтобы не усугубить симптомы экземы:
• Для купания используйте теплую воду.
Горячая вода принесет больше вреда, чем пользы, потому что она может сушить кожу. Вам следует выбрать более мягкое очищающее средство вместо обычного мыла. Аннет из OurEczemaStory.com рекомендует отказаться от скрабов для тела и мочалок, так как они могут еще больше раздражать вашу кожу. Вместо того, чтобы втирать, промокните кожу мягким полотенцем и постарайтесь, чтобы кожа оставалась влажной.
• Наносите увлажняющий крем каждый день
Наносите увлажняющий крем без отдушек сразу после душа или мытья рук. Выберите бренд, который не будет раздражать вашу кожу. На ночь попробуйте более густую мазь или крем для кожи от экземы , в котором больше масла.
• Ограничьте контакт с раздражителями кожи
Многие вещи в вашем доме могут усугубить симптомы экземы.Сюда входят моющие средства для стирки, бытовые чистящие средства, пены для ванн, парфюмированное мыло и различная косметика. Постарайтесь узнать, какие вещества раздражают вашу кожу, чтобы избежать этого.
• Выбирайте удобную одежду из хлопка
Синтетические волокна и шерсть могут вызывать раздражение кожи. Вместо этого выбирайте одежду из хлопка и следите за тем, чтобы она не стягивала. Обязательно постирайте новую одежду перед тем, как надеть ее, и используйте только хозяйственное мыло без отдушек, чтобы не раздражать кожу.
• Попробуйте естественные альтернативы
Некоторые люди хотят использовать натуральные альтернативы вместе со своими лекарствами, чтобы помочь вылечить инфекции и предотвратить их повторное появление.
Некоторые люди хотят использовать натуральные альтернативы вместе со своими лекарствами, чтобы помочь вылечить инфекции и предотвратить их повторное появление.
Вы можете использовать эфирные масла, такие как примула вечерняя и чайное дерево, из-за их естественных антибактериальных свойств.
Вы также можете попробовать овсяные ванны для снятия экземы.Некоторые пациенты даже пробуют пробиотики и травяные добавки. Не забудьте проконсультироваться с врачом при приеме добавок, чтобы проверить, совместимы ли они с лекарствами, которые вы будете принимать.
Другие подходы, которые пробовали использовать некоторые пациенты, — это упражнения по управлению стрессом, биологическая обратная связь и изменение диеты. Некоторые исследования показывают, что стресс может быть связан с ухудшением симптомов экземы.
Люди пробовали разные техники, помогающие снизить стресс, такие как медитация, йога или упражнения, и сообщали о некотором облегчении.
Модификация поведения или биологическая обратная связь также пытались контролировать желание человека почесать кожу. Наконец, изменение диеты, чтобы исключить провоцирующие продукты, также было признано эффективным для уменьшения симптомов экземы.
Необязательно всю жизнь страдать от мокнущей экземы. Вы можете что-нибудь с этим поделать. Лучший способ узнать, есть ли он у вас, — это проконсультироваться с врачом. Обратитесь к врачу и примите правильные меры, чтобы избавиться от экземы.
.


 Действие дерматологов составляет около 90 процентов.
Действие дерматологов составляет около 90 процентов.