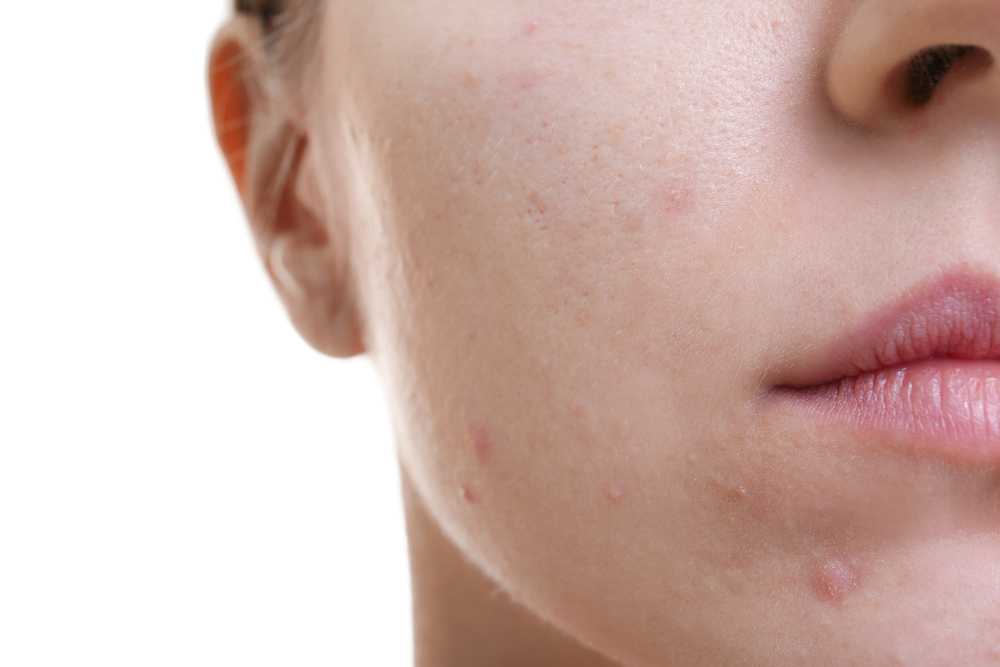
На коже пятно красное с пупырышками: Заболевания в дерматологии, узнайте значение терминов
Пятна на коже — Общие сведения, Причины возникновения. Томск
Общие сведения
Появление пятен на коже может быть проявлением заболевания, признаком инфицирования, аллергической реакции, иных проблем в организме.
Пятна – это участки кожи, которые отличаются от окружающего кожного покрова цветом и консистенцией. Как правило, они гладкие на ощупь, но в некоторых случаях возможна шероховатость, небольшое выступание над поверхностью.
В зависимости от причин появления, визуальных характеристик, пятна можно разделить на три основные группы:
· пигментные – белые или коричневые – возникают от недостатка или избытка меланина;
· сосудистые – обычно красного, розового или фиолетового цвета, обусловлены патологией кровеносных сосудов;
· искусственного происхождения – как результат введения в кожу красящего вещества (перманентный макияж, татуировка).
Причины возникновения
1. Сосудистые пятна
· Гиперемические (покраснения), которые могут иметь воспалительное и невоспалительное происхождение. В первом случае пятна – это следствие воспалительных процессов, вследствие которых расширяются кровеносные сосуды. Они могут быть разного размера – меньше 2 см в диаметре (розеолы) и более 2 см (эритемы). Причина возникновения невоспалительных гиперемических дефектов – расширение сосудов вследствие различных эмоциональных реакций (пятна гнева или стыда). Обычно располагаются на лице, груди и шее.
В первом случае пятна – это следствие воспалительных процессов, вследствие которых расширяются кровеносные сосуды. Они могут быть разного размера – меньше 2 см в диаметре (розеолы) и более 2 см (эритемы). Причина возникновения невоспалительных гиперемических дефектов – расширение сосудов вследствие различных эмоциональных реакций (пятна гнева или стыда). Обычно располагаются на лице, груди и шее.
· Геморрагические – возникают вследствие кровоизлияния в тканях дермы при механическом внешнем воздействия или как симптом целого ряда заболеваний, поражающих сосуды. Если речь идет о последствиях ушиба или травмы, то со временем они меняют цвет от красного до желтовато-зеленого, самостоятельно проходят через одну-две недели.
· Телеангиэктатические пятна (телеангиоэктазии, сосудистые звездочки) возникают в результате кратковременного или стойкого расширения кровеносных сосудов. Могут быть приобретенными или врожденными.
2. Пигментные пятна
Эти темные или, наоборот, ярко-белые участки кожи, возникающие вследствие изменения количества пигмента меланина. Пигментные пятна бывают:
Пигментные пятна бывают:
· Гиперпигментированные – появляются при значительном усилении пигментации на отдельных участках кожного покрова. Могут быть врожденными (лентиго, родимые пятна) и приобретенными (мелазма/хлоазма, веснушки).
· Гипопигментированные – возникают вследствие уменьшения количества меланина. Бываю приобретенными и врожденными. Приобретенные обычно связаны с заболеваниями кожи (псориаз, лишай, экзема, лейкодерма/витилиго и др.).
3. Лишайные пятна
Лишай – распространенное кожное заболевание, имеющее бактериальную или вирусную природу. Сопровождается характерными изменениями кожи, иногда – появлением зуда, болезненными ощущениями. Часто проявляется на фоне общего снижения иммунитета.
· Розовый лишай Жибера – красные или розовые четко ограниченные участки кожи, которые шелушатся, иногда вызывают зуд, вызываются вирусом герпеса 6 и 7 типов.
· Красный плоский лишай – фиолетовые пятна, которые могут появляться не только на коже, но и на слизистых оболочках.
· Опоясывающий лишай – возникают красные воспаленные пятна, покрытые пузырьками.
· Отрубевидный (разноцветный) лишай – характерны бледные, иногда немного шелушащиеся, пятна.
· Стригущий лишай – сильно зудящие, шелушащиеся пятна, сопровождающиеся выпадением волос на пораженных участках.
Сыпь у ребёнка на ногах и руках
СЫПЬ У РЕБЕНКА НА НОГАХ И РУКАХ БЕЗ ТЕМПЕРАТУРЫ, С ТЕМПЕРАТУРОЙ, ЧЕШЕТСЯ, НЕ ЧЕШЕТСЯ
Дети — это самые любимые, беззащитные человечки. Именно от взрослых зависит порою здоровье малыша. Наше внимание им необходимо в первую очередь. Кожа у детей еще несовершенна и очень восприимчива к разным инфекциям. Так, появление сыпи на руках и ногах может оказаться невинным проявлением, а может быть сигналом опасного заболевания. Ниже рассмотрим, по какой причине может появиться сыпь у ребенка и как действовать в этой ситуации.
Сыпь — что это такое?
Что же представляет собой такое явление? Сыпь — это патологические изменения кожных покровов, слизистых оболочек, которые отличаются от нормальной кожи внешним видом, структурой, цветом.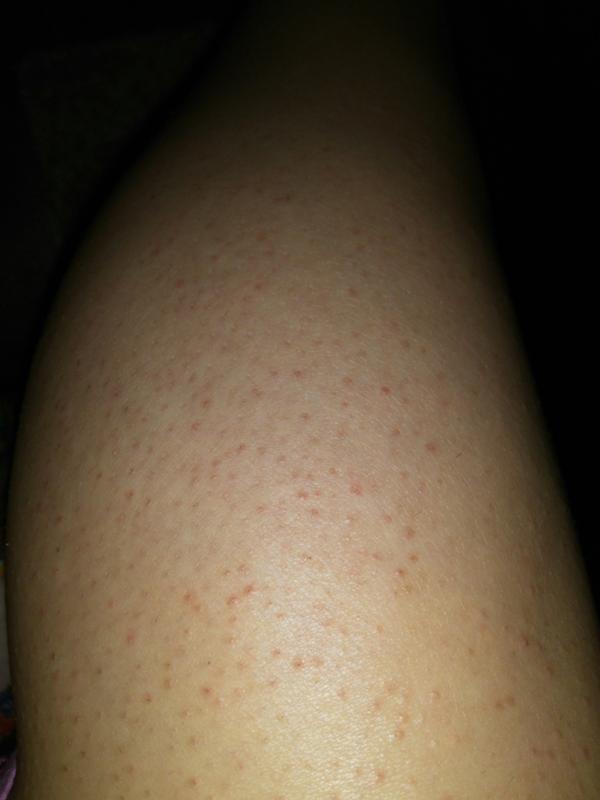 Она может быть первичной и вторичной, то есть появляться на месте прежних высыпаний. Сочетание первичных и вторичных элементов определяют картину сыпи при заболевании. Это может быть реакция на какой-то аллерген, а может оказаться, что сыпь — это признак какого-либо заболевания.
Она может быть первичной и вторичной, то есть появляться на месте прежних высыпаний. Сочетание первичных и вторичных элементов определяют картину сыпи при заболевании. Это может быть реакция на какой-то аллерген, а может оказаться, что сыпь — это признак какого-либо заболевания.
Виды
Оказывается, высыпания бывают различной природы и типа. Выделяют первичные и вторичные высыпания. Такой бывает сыпь у ребенка на ногах и руках:
- Бугорки — не имеют полости, располагаются глубоко в дерме, до 1 см в диаметре. При этом окрас и рельеф кожи отличен. Могут после себя оставлять шрамы, перерастать в язвы.
- Волдыри — без полости, имеют размытые очертания и розовый цвет. Появляются из-за отека сосочкового слоя дермы. Проходят бесследно, чешутся.
- Папулы или узелки — не имеют полости. Могут быть воспалены или нет, окраска изменена. Проходят, не оставляя следов
- Пузырьки — имеют дно, покрышку, полость.
 После того как их раскрывают, может образоваться эрозия.
После того как их раскрывают, может образоваться эрозия. - Пустулы или гнойнички — имеют внутри гной. Могут быть поверхностными или глубокими.
- Розеола представляет собой пятна розового цвета неправильной формы. При растягивании кожи пятно исчезает.
Если сыпь появилась вторично, то могут образовываться:
- Рубцы.
- Ссадины.
- Трещины.
- Чешуйки.
- Эрозии.
- Язвы.
Диагностика
Если появилась сыпь у ребенка на ногах и руках, нужно срочно обратиться за помощью к педиатру и врачу-дерматологу. Сначала доктор должен внимательно изучить:
- Вид.
- Форму.
- Цвет.
- Количество.
- Характер высыпаний.
- Также важна локализация сыпи.
Далее выясняется:
- Наличие или отсутствие лихорадочного состояния.
- Какие инфекционные заболевания перенесены.

- Какие имеются наследственные недуги.
- Склонность к аллергии.
- Светочувствительность.
Как правило, сыпь — не основное заболевание, а является симптомом какой-либо болезни. Она выступает знаком того, что в организме произошел сбой. Чтобы установить причину такого проявления, врач назначает анализы. В первую очередь — анализ крови и мочи. Также возможно проведение анализа секрета гнойников. После осмотра и анализа врач назначает лечение. Каковы могут быть причины того, что появилась сыпь у ребенка на ногах и руках?
Источники проблемы
Для детского организма сыпь — это очень важный симптом проявления некоторых заболеваний, поэтому важна консультация врача. Причины ее могут быть следующими:
- Аллергические заболевания.
- Инфекционные.
- Паразитные инфекции.
- Сосудистые заболевания и болезни крови.
- Нарушения правил гигиены.
Если сыпь сопровождает инфекционное заболевание, непременно будет повышена температура тела.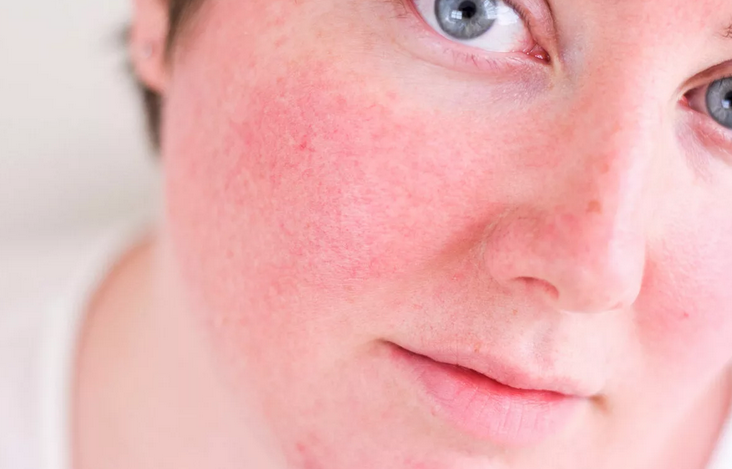 Имеются и другие признаки, это могут быть:
Имеются и другие признаки, это могут быть:
- Кашель.
- Ринит.
- Боль в горле.
Давайте рассмотрим некоторые заболевания, которые сопровождаются, помимо сыпи, еще и температурой.
Сыпь с повышенной температурой
Когда в организм попадает инфекция, первая его реакция — температура. Кожные высыпания могут появиться как вместе с температурой, так и без нее. Существует несколько инфекционных заболеваний, признаком которых является сыпь.
К этой группе относят:
- Ветряную оспу.
- Краснуху.
- Скарлатину.
- Корь.
- Энтеровирусную инфекцию.
- Менингококцемию.
Каждой болезни характерны свои особенности распространения высыпаний. Особенно это касается детских заболеваний. Рассмотрим, при каких из них выступает сыпь у ребенка на ногах и руках, а также на теле и лице.
Ветрянка
Эта болезнь у детей встречается чаще всего.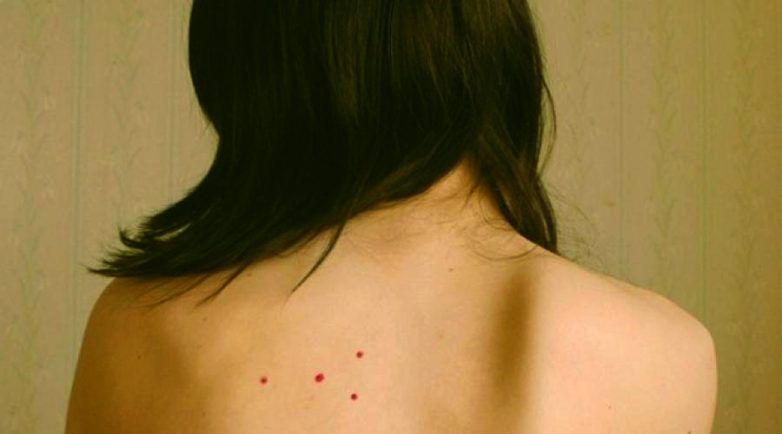 От нее не делают прививок. Первый признак этого заболевания — появление красных пятнышек, которые очень быстро переходят в стадию волдырей. Помимо волдырей на лице, голове, теле, также есть сыпь у ребенка на ногах и руках. Температура повышена, некоторое время малыш может испытывать слабость, головную боль.
От нее не делают прививок. Первый признак этого заболевания — появление красных пятнышек, которые очень быстро переходят в стадию волдырей. Помимо волдырей на лице, голове, теле, также есть сыпь у ребенка на ногах и руках. Температура повышена, некоторое время малыш может испытывать слабость, головную боль.
Если волдырь содрать, то остаются рубцы. Основная проблема этого заболевания в том, что сыпь у ребенка на руках и ногах чешется, возникает риск занесения инфекции. Доктор может назначить препараты, снимающие зуд.
Краснуха
Это заболевание протекает с повышенной температурой. У старших детей возможны суставные боли, общая интоксикация. Высыпания показываются в 1-й день или на вторые сутки. Сначала — на лице, шее, туловище, далее распространяется мелкая сыпь у ребенка на руках и ногах, преимущественно на сгибах. Чем младше ребенок, тем легче протекает это заболевание. Однако у подростков возможны осложнения, такие как энцефалит, менингоэнцефалит. Особенно опасно это заболевание для беременных женщин, возможны пороки развития плода. Также запрещена вакцинация пациентам с ослабленным иммунитетом. Однако краснуха протекает легче, чем скарлатина.
Особенно опасно это заболевание для беременных женщин, возможны пороки развития плода. Также запрещена вакцинация пациентам с ослабленным иммунитетом. Однако краснуха протекает легче, чем скарлатина.
Корь
Опасное инфекционное заболевание, легко передается по воздуху при незначительном контакте с носителем инфекции
От кори существует прививка. Это заболевание сопровождается интоксикацией организма. Присутствуют симптомы, характерные для простуды, — кашель, слезотечение, чиханье. Температура повышается до высоких значений. Высыпания начинаются со слизистой щек, далее переходят на лицо, все туловище, на конечности (в виде папул, возвышающихся над кожей). Опасно осложнениями на бронхи, может вызвать пневмонию.
Скарлатина
Это инфекционное заболевание, передающееся воздушно-капельным путем, через грязные руки, предметы. Начинается с боли в горле, озноба. Затем появляется мелкая сыпь у ребенка на руках и ногах с температурой. Чаще всего в местах сгибов рук, ног. Затем сыпь распространяется на лицо, шею, туловище. Источник высыпаний — стрептококк. Начинает болеть горло, что очень схоже с вирусной инфекцией. Главным для определения является язык. Он будет малинового цвета. Как только температура начнет снижаться, начинается пластинчатое шелушение кожи рук и ног. При этом заболевании очень важно соблюдать постельный режим и питьевой. Для лечения обязательны антибиотики. Возможны осложнения на сердце и почки.
Чаще всего в местах сгибов рук, ног. Затем сыпь распространяется на лицо, шею, туловище. Источник высыпаний — стрептококк. Начинает болеть горло, что очень схоже с вирусной инфекцией. Главным для определения является язык. Он будет малинового цвета. Как только температура начнет снижаться, начинается пластинчатое шелушение кожи рук и ног. При этом заболевании очень важно соблюдать постельный режим и питьевой. Для лечения обязательны антибиотики. Возможны осложнения на сердце и почки.
Энтеровирусная инфекция
Этим заболеваниям подвержены дети дошкольного возраста. Появляется сыпь у ребенка на ногах и руках без температуры. Она, как правило, не чешется
Ребенок может быть здоров или наблюдается повышение температуры до незначительных показателей в течение одного, двух дней. Это происходит вследствие несовершенства, восприимчивости детской кожи.
Менингококцемия
Это очень опасное заболевание. Температура повышается до высоких значений за короткий промежуток времени. Появляется сыпь у ребенка на ногах и руках (не чешется) в виде геморрагии неправильной формы, а также есть на ягодицах. При обнаружении таких высыпаний нужно срочно вызвать врача и определить ребенка в реанимацию.
Появляется сыпь у ребенка на ногах и руках (не чешется) в виде геморрагии неправильной формы, а также есть на ягодицах. При обнаружении таких высыпаний нужно срочно вызвать врача и определить ребенка в реанимацию.
Геморрагический васкулит
Для этой болезни характерна сыпь у ребенка на руках и ногах с температурой, преимущественно в районе сгибов. Вначале появляются маленькие пузырьки или уплотнения, затем сыпь краснеет, приобретает цвет ржавчины и совсем проходит. Считается, что заболевание может быть вызвано аллергией, травмой, выступать следствием острых инфекционных заболеваний, таких как ангина, фарингит. Сопровождается повышением температуры, суставными болями. При молниеносном течении этого заболевания возможен летальный исход. Необходимо внимательно отнестись к лечению.
Высыпания неинфекционного происхождения с зудом
Существует ряд болезней, при которых высыпания сильно чешутся. Например, при чесотке появляется сыпь у ребенка на ногах и руках без температуры, чаще всего на сгибах между пальцами. Как правило, она сильно чешется, особенно в ночное время. Также при гельминтозах высыпания чешутся
Как правило, она сильно чешется, особенно в ночное время. Также при гельминтозах высыпания чешутся
Присутствие на коже грибка у детей — одна из причин высыпаний в виде пузырей, эрозий, красных пятен. Места локализации грибка, как правило, на ногах, ладонях, стопах, запястьях. Особенно быстро распространяется сыпь на влажных участках кожи. Может легко передаваться через соприкосновения с зараженным объектом. Особенно часто заражения происходят в местах, где влажная среда (душ, ванная). Сопровождается заболевание сильным зудом без температуры.
Мелкая сыпь без зуда
Если появилась мелкая сыпь у ребенка на руках и ногах, не чешется, возможно, на начальной стадии развития находится псевдотуберкулез. Эта болезнь передается грызунами — после контакта с вещами, к которым они имели доступ. Данная болезнь появляется у детей очень редко, но все-таки она существует.
Если ребенок родился с врожденным сифилисом, был инфицирован внутриутробно, сыпь может появляться время от времени, не беспокоя его. Это папулы с гнойничковым стержнем. Такие высыпания не сопровождаются зудом и температурой. Также мелкая сыпь может быть результатом наследственного инфекционного заболевания, такого как псориаз. У детей до 2-х лет оно бывает редко, однако в более старшем возрасте риск развития, имея наследственность, вполне возможен. Начинается с мелкой сыпи в виде сухих бляшек круглой и овальной формы красно-розового цвета, сверху заметно шелушение. Распространяется на обширных участках кожи, в области коленок, локтей, голове — это характерный признак псориаза. Такая сыпь не зудит. У младенцев может появиться и пройти, а в более взрослом возрасте — вновь вернуться.
Это папулы с гнойничковым стержнем. Такие высыпания не сопровождаются зудом и температурой. Также мелкая сыпь может быть результатом наследственного инфекционного заболевания, такого как псориаз. У детей до 2-х лет оно бывает редко, однако в более старшем возрасте риск развития, имея наследственность, вполне возможен. Начинается с мелкой сыпи в виде сухих бляшек круглой и овальной формы красно-розового цвета, сверху заметно шелушение. Распространяется на обширных участках кожи, в области коленок, локтей, голове — это характерный признак псориаза. Такая сыпь не зудит. У младенцев может появиться и пройти, а в более взрослом возрасте — вновь вернуться.
Аллергическая реакция
При аллергическом дерматите, помимо высыпаний на лице, туловище, может быть сыпь у ребенка на ногах и руках. Фото наглядно демонстрируют проявление аллергической реакции. Высыпания могут присутствовать как на небольшом участке кожи, так и на обширном. Как правило, сопутствующие признаки — шелушение и сильный зуд. Температура тела при этом остается в пределах нормы, интоксикации организма не происходит. Такая реакция возможна на продукты питания, бытовую химию, лекарственные препараты. Если у ребенка есть аллергия, нужно быть крайне осторожным с аллергенами, исключить их по возможности из рациона, так как есть риск отека Квинке. Возможны остановка дыхания, отек гортани.
Температура тела при этом остается в пределах нормы, интоксикации организма не происходит. Такая реакция возможна на продукты питания, бытовую химию, лекарственные препараты. Если у ребенка есть аллергия, нужно быть крайне осторожным с аллергенами, исключить их по возможности из рациона, так как есть риск отека Квинке. Возможны остановка дыхания, отек гортани.
Крапивница — мелкая сыпь — может быть реакцией на температурные факторы, холод, солнце.
Что нельзя делать при обнаружении сыпи у ребенка
Прежде всего, строго запрещено в ситуациях, когда вы увидели высыпания на теле своего малыша:
- Выдавливать гнойнички.
- Вскрывать пузыри.
- Обрабатывать зеленкой или другими средствами до осмотра врача.
- Заниматься самолечением.
Если сыпь у ребенка на руках и ногах чешется, не давайте ему ее расчесывать. При обнаружении сыпи необходимо ограничить контакты с другими, так как болезнь может оказаться заразной. Как мы убедились ранее, сыпь может быть важным симптомом или результатом заболевания. Обязателен осмотр врача для постановки правильного диагноза и назначения соответствующего лечения, чтобы исключить возможные осложнения.
Как мы убедились ранее, сыпь может быть важным симптомом или результатом заболевания. Обязателен осмотр врача для постановки правильного диагноза и назначения соответствующего лечения, чтобы исключить возможные осложнения.
Терапия
Лечение высыпаний – это, прежде всего, устранение заболевания, которое вызвало их. При инфекционных недугах рекомендовано соблюдение постельного режима, прием жаропонижающих средств, антигистаминных препаратов, обработка высыпаний. Если есть необходимость, назначается прием антибиотиков (для исключения развития побочных эффектов). Аллергики должны обязательно наблюдаться у врача-аллерголога. Необходимо исключить аллергены из своего рациона. А также следует соблюдать предписания врача, принимать антигистаминные препараты или глюкокортикостероиды. При грибковых заболеваниях или чесотке необходимо наблюдение у врача-дерматолога.
Профилактика сыпи
Кожа в детском возрасте еще не адаптирована к проявлениям внешней среды, поэтому ей требуются особое внимание и забота. Прежде всего, необходимо соблюдать правила гигиены. Родителям следует позаботиться о том, чтобы были сделаны все необходимые прививки от опасных заболеваний. Если ваш малыш страдает проявлением аллергии, обязательно наблюдайтесь у врача-аллерголога. Правильное лечение, наблюдение помогут перерасти ребенку этот сложный период. Исключите аллергены из рациона малыша. Укрепляйте иммунитет ребенка, чтобы он мог легко и без последствий бороться с болезнями.
Прежде всего, необходимо соблюдать правила гигиены. Родителям следует позаботиться о том, чтобы были сделаны все необходимые прививки от опасных заболеваний. Если ваш малыш страдает проявлением аллергии, обязательно наблюдайтесь у врача-аллерголога. Правильное лечение, наблюдение помогут перерасти ребенку этот сложный период. Исключите аллергены из рациона малыша. Укрепляйте иммунитет ребенка, чтобы он мог легко и без последствий бороться с болезнями.
Не оставляйте появившуюся сыпь, даже незначительную, без внимания!
Фурункул: причины, симптомы и лечение
Обзор
«Фурункул» — это другое слово, означающее «фурункул». Фурункулы — это бактериальные инфекции волосяных фолликулов, которые также поражают окружающие ткани. Инфицированный волосяной фолликул может находиться на любой части тела, а не только на коже головы.
Когда волосяной фолликул заражается, он воспаляется. Фурункул выглядит как красная приподнятая шишка на коже, сосредоточенная на волосяном фолликуле.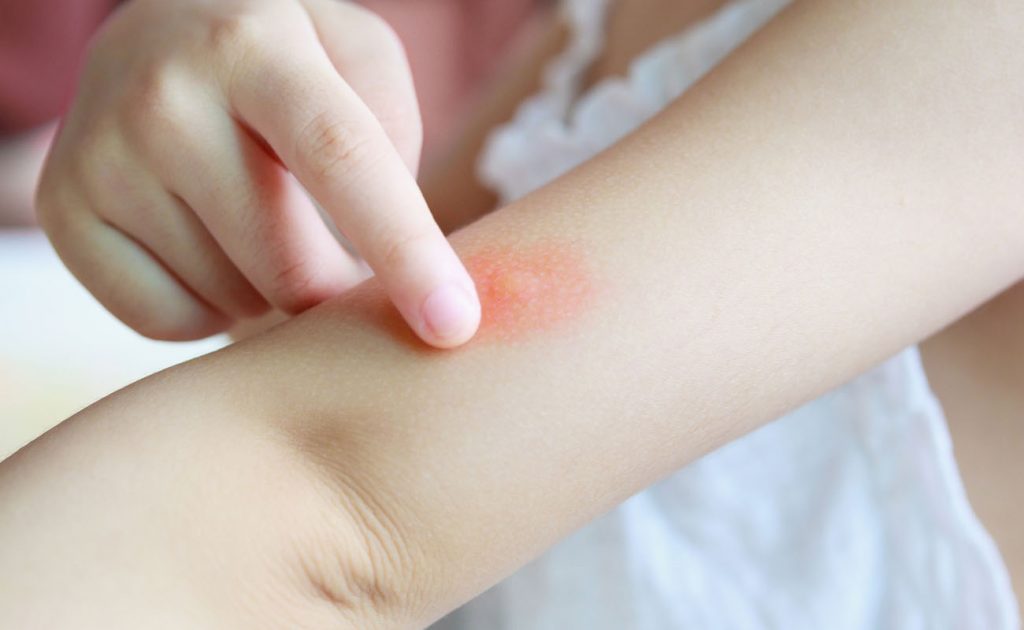 Если он разрывается, выделяется мутная жидкость или гной.
Если он разрывается, выделяется мутная жидкость или гной.
Фурункулы чаще всего появляются на лице, шее, бедрах и ягодицах.
Фурункул может начинаться как доброкачественная шишка на коже, похожая на прыщ. Однако по мере обострения инфекции фурункул может стать твердым и болезненным.
Фурункул содержит гной в результате попытки вашего организма бороться с инфекцией. Может нарастать давление, что может привести к разрыву фурункула и высвобождению жидкости.
Боль может быть наиболее сильной непосредственно перед разрывом фурункула и, скорее всего, уменьшится после его отхождения.
По данным клиники Мэйо, фурункулы вначале маленькие, но могут увеличиваться в размерах до более чем 2 дюймов. Кожа вокруг инфицированного волосяного фолликула может стать красной, опухшей и чувствительной. Также возможно рубцевание.
Развитие нескольких фурункулов, которые соединяются в одной и той же области тела, называется карбункулом. Карбункулы могут быть связаны с такими симптомами, как лихорадка и озноб. Эти симптомы могут быть менее распространены при единичном фурункуле.
Эти симптомы могут быть менее распространены при единичном фурункуле.
Бактерии обычно вызывают фурункулы, чаще всего Staphylococcus aureus — поэтому фурункулы также можно назвать стафилококковыми инфекциями. S. aureus обычно находится на некоторых участках кожи.
S. aureus может вызвать инфекцию в ситуациях, когда на коже есть повреждения, такие как порез или царапина. Как только бактерии вторгаются, ваша иммунная система пытается бороться с ними. Фурункул на самом деле является результатом работы белых кровяных телец по уничтожению бактерий.
У вас больше шансов получить фурункул, если ваша иммунная система ослаблена или у вас есть заболевание, замедляющее заживление ран.
Диабет и экзема, хроническое кожное заболевание, характеризующееся чрезвычайно сухой и зудящей кожей, являются двумя примерами хронических состояний, которые могут увеличить риск заражения стафилококком.
Ваш риск также может увеличиться, если вы вступаете в тесный личный контакт с кем-то, у кого уже есть стафилококковая инфекция.
Многим людям не нужно обращаться к врачу за лечением, если только фурункул не остается большим, неразорвавшимся или очень болезненным в течение более 2 недель. Обычно за это время фурункул уже дренируется и начинает заживать.
Лечение стойких фурункулов, как правило, включает этапы, способствующие дренированию и заживлению. Теплые компрессы могут помочь ускорить разрыв фурункула. Прикладывайте теплый влажный компресс в течение дня, чтобы облегчить дренаж.
Продолжайте прикладывать тепло для заживления и облегчения боли после вскрытия фурункула.
Также вымойте руки в месте фурункула с антибактериальным мылом, чтобы избежать распространения стафилококковых бактерий на другие участки тела.
Обратитесь к врачу, если фурункул остается неразорвавшимся или если вы испытываете сильную боль. Вам могут понадобиться антибиотики, а также разрез и дренирование, чтобы устранить инфекцию.
Ваш врач также может выбрать ручное дренирование фурункула стерильными инструментами в своем кабинете. Не пытайтесь открыть его самостоятельно, сдавливая, прокалывая или разрезая фурункул. Это может увеличить риск более глубокой инфекции и серьезных рубцов.
Не пытайтесь открыть его самостоятельно, сдавливая, прокалывая или разрезая фурункул. Это может увеличить риск более глубокой инфекции и серьезных рубцов.
Большинство фурункулов заживают без медицинского вмешательства или осложнений, но в редких случаях фурункулы могут привести к более сложным и опасным заболеваниям.
Сепсис
Бактериемия — инфекция кровотока, которая может возникнуть после перенесенной бактериальной инфекции, такой как фурункул. Если его не лечить, это может привести к серьезной дисфункции органов, такой как сепсис.
MRSA
Если инфекция вызвана устойчивым к метициллину S. aureus , мы называем это MRSA. Этот тип бактерий может вызывать фурункулы и затруднять лечение.
Эту инфекцию очень трудно лечить, и для ее лечения требуются специальные антибиотики.
Профилактика фурункулов с помощью соблюдения правил личной гигиены. Если у вас есть стафилококковая инфекция, вот несколько советов, как предотвратить распространение инфекции:
- Часто мойте руки.

- Следуйте инструкциям вашего врача по уходу за ранами, которые могут включать осторожное очищение ран и наложение повязок на раны.
- Избегайте совместного использования личных вещей, таких как простыни, полотенца, одежда или бритвы.
- Стирайте постельное белье в горячей воде, чтобы убить бактерии.
- Избегайте контакта с другими людьми, инфицированными стафилококком или MRSA.
Бугорки на коже: фотографии, причины и методы лечения
Мы включили продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
На коже может появиться множество различных бугорков. Хотя многие из этих шишек не являются серьезными, некоторые из них могут быть признаком рака.
В связи с этим любой, кто заметит какие-либо изменения на коже, должен обратиться к врачу, чтобы исключить серьезные заболевания.
В этой статье мы рассмотрим симптомы, диагностику и лечение некоторых из наиболее распространенных причин прыщей на коже.
Распространенные типы бугорков на коже включают папулы, папулы, ангиомы и гемангиомы.
Папулы
Врачи определяют папулу как любое возвышающееся поражение или новообразование на коже диаметром менее 1 сантиметра. Например, маленький прыщик или бородавка будут папулой.
Пустула представляет собой тип папулы, которая содержит жидкость или гной и обычно имеет обесцвеченную или воспаленную кожу вокруг нее.
Как воспаленные папулы, так и пустулы могут появиться, когда поры кожи забиваются старыми клетками кожи, кожным салом и бактериями.
Лекарства, отпускаемые без рецепта, иногда могут лечить акне. Если они не работают, дерматолог — врач, специализирующийся на коже — может прописать лекарства.
Хотя предотвратить акне не всегда возможно, правильный уход за кожей может помочь. Люди должны мыть лицо два раза в день и пользоваться некомедогенным лосьоном или косметикой.
Хотя выдавливание прыщей может показаться заманчивым, это может усугубить воспаление и вместо этого привести к образованию рубцов на коже.
Кожные бородавки
Кожные бородавки — еще один распространенный тип новообразований на коже. Медицинское название кожной бородавки — акрохордон. Кожные теги, как правило, представляют собой наросты телесного цвета, которые свисают с поверхности кожи на «стебле».
Кожные бородавки чаще встречаются у пожилых людей и обычно появляются в местах, где кожа трется о кожу, например, в подмышечных впадинах, в паху и на шее.
Эти наросты обычно не вызывают боли и почти всегда доброкачественны, поэтому врачи считают их скорее косметической проблемой, чем медицинской проблемой. Однако в редких случаях некоторые формы рака кожи могут напоминать папилломы.
Метки кожи не исчезают сами по себе. Любой, кто хочет удалить их, должен обратиться к врачу.
Процесс удаления быстрый и простой. Врачи могут срезать кожные бородавки ножницами или острым лезвием, а также могут использовать электрический прижигатель для предотвращения кровотечения.
Врачи обычно легко диагностируют кожные бородавки, глядя на них. Однако, если не очевидно, что новообразование является кожной бляшкой, врач может выполнить биопсию. Это включает в себя удаление образца роста и отправку его в лабораторию для тестирования.
Однако, если не очевидно, что новообразование является кожной бляшкой, врач может выполнить биопсию. Это включает в себя удаление образца роста и отправку его в лабораторию для тестирования.
Ангиомы и гемангиомы
Гемангиомы представляют собой незлокачественные образования, которые могут появляться на коже. Обычно они красного или темно-фиолетового цвета, в зависимости от тона кожи, и люди иногда называют их родимыми пятнами или «земляничными отметинами». Ребенок может родиться с этим наростом, или он может появиться в первые несколько недель после рождения.
Если у человека есть несколько гемангиом на коже, он подвергается повышенному риску внутренней гемангиомы. Внутренние гемангиомы растут во внутренних органах — чаще всего в печени. Они также могут расти на мышцах и костях.
Ангиомы представляют собой небольшие обесцвеченные папулы, развивающиеся на коже. Они могут появиться в любом возрасте, но чаще встречаются у пожилых людей. Они могут быть менее заметны у людей с цветной кожей.
Возможно развитие множественных ангиом, что не увеличивает риск возникновения внутренних ангиом или гемангиом.
Эти кожные бугорки не требуют лечения, если они не кровоточат или не вызывают болезненных ощущений, но некоторые люди могут захотеть удалить их по косметическим причинам.
Врач может использовать электрокоагуляцию, лазерную терапию или жидкий азот для удаления ангиом. Для удаления гемангиомы может потребоваться более обширная операция, если она повреждает близлежащие ткани или органы.
Врачи обычно могут диагностировать оба состояния во время приема, но они могут контролировать наросты на наличие признаков других кожных заболеваний, включая рак кожи. Если кожные шишки не вызывают проблем, врачи могут предпочесть наблюдать за ними, а не лечить.
Несмотря на то, что существует множество доброкачественных причин кожных шишек, в некоторых случаях этот симптом может указывать на рак.
Актинический кератоз
Рак кожи и предраковые поражения обычно возникают в результате чрезмерного воздействия солнца или других источников УФ-излучения. К предраковым новообразованиям относятся актинические кератозы.
К предраковым новообразованиям относятся актинические кератозы.
Актинический кератоз чаще всего появляется на участках тела, подвергающихся воздействию УФ-излучения. Эти области включают:
- лицо
- волосистую часть головы
- Уши
- губы
- Плечи
- Шея
- Грудь
- Руки
- ноги
- Back
- Back of the Rands
Actinic Kerates Keratses, как выявлены. ” Иногда они приподняты по текстуре. Они могут приходить и уходить и обычно появляются чаще, когда находятся на солнце. Иногда они могут быть нежными на ощупь.
Около 10% актинических кератозов могут перейти в плоскоклеточный рак, хотя этот процент выше у людей с ослабленной иммунной системой.
Врачи могут лечить актинический кератоз в кабинете с помощью жидкого азота. Другие варианты лечения включают местные химиотерапевтические кремы, такие как гидрохлорид аминолевулиновой кислоты (левулан), которые врачи могут использовать вместе с терапией синим светом.
Базально-клеточная карцинома
Наиболее распространенным типом рака кожи является базально-клеточная карцинома (БКК), и врачи ежегодно диагностируют более 3 миллионов случаев в Соединенных Штатах. БКК может выглядеть как открытая язва, папула или новообразование, которое не заживает или легко кровоточит само по себе, блестящая шишка или обесцвеченное чешуйчатое пятно.
БКК обычно возникает в результате интенсивного пребывания на солнце и очень редко распространяется на другие участки тела. Тем не менее, важно лечить БКК, чтобы предотвратить разрушение окружающей кожи и потенциальное вторжение в нервную ткань.
Доступны различные варианты лечения БКК. Хотя наиболее распространенной рекомендацией является иссечение, операция Мооса может быть лучшим вариантом, если рак кожи поражает более тонкие ткани, например, лицо.
Если поражения более поверхностные, врачи могут порекомендовать либо местный химиотерапевтический крем, либо электрокоагуляцию и высушивание в кабинете. Маловероятно, что они будут использовать лучевую терапию для лечения поверхностного рака кожи, если человек не старше по возрасту или рак кожи трудно лечить хирургическим путем.
Маловероятно, что они будут использовать лучевую терапию для лечения поверхностного рака кожи, если человек не старше по возрасту или рак кожи трудно лечить хирургическим путем.
Плоскоклеточный рак
Плоскоклеточный рак является вторым наиболее распространенным типом рака кожи. Плоскоклеточные клетки присутствуют по всему телу, так как они выстилают горло, кожу, легкие и органы.
Плоскоклеточная карцинома может развиваться везде, где присутствуют эти клетки. Он часто представляет собой грубое чешуйчатое пятно, но также может выглядеть как бородавка, темно-коричневая родинка или открытая язва.
Перед тем, как разовьется рак, некоторые люди могут заметить признаки повреждения кожи, такие как пигментные пятна или участки обесцвеченной кожи. В некоторых случаях актинический кератоз перерастает в плоскоклеточный рак.
Этот тип рака кожи чаще встречается у людей со светлой кожей, но он также может развиться у цветных людей. Когда они это делают, раковые пятна, как правило, находятся в областях, которые обычно не подвергаются воздействию солнца, таких как рот, гениталии или анус.
Плоскоклеточная карцинома обычно не опасна для жизни, но опухоль может вырасти настолько, что повредит нервы и кровеносные сосуды.
Врач, скорее всего, возьмет биопсию пятна, чтобы определить, является ли это плоскоклеточным раком или другим типом рака кожи или поражения.
Варианты лечения включают хирургическое удаление, жидкий азот и лучевую терапию.
Меланома
Наиболее агрессивным видом рака кожи является меланома.
Меланома может поражать любую область тела. Он может проникать глубоко в кожу, а также может поражать лимфатические узлы и кровеносные сосуды. Без лечения меланома может распространиться на кости и органы.
По оценкам экспертов, в 2022 году в США врачи диагностируют 197 700 новых случаев меланомы. Из них 97920 будут неинвазивными, а 99780 — инвазивными.
Несмотря на то, что меланома составляет лишь около 5% всех диагнозов рака кожи в США, она является причиной большинства смертей от рака кожи.
Меланомы обычно темно-коричневого, розового или черного цвета с неровной границей, хотя они также могут быть разноцветными. Иногда они могут возникать из-за большой или атипичной родинки. В редких случаях они появляются в виде новообразований без меланина, известных как меланотическая меланома. Они слабые, и их бывает трудно обнаружить, что увеличивает риск распространения рака.
Иногда они могут возникать из-за большой или атипичной родинки. В редких случаях они появляются в виде новообразований без меланина, известных как меланотическая меланома. Они слабые, и их бывает трудно обнаружить, что увеличивает риск распространения рака.
Для защиты кожи важно принять меры по защите от солнца. Людям следует избегать прямых солнечных лучей в течение длительного времени, особенно с 10 до 16 часов.
Рекомендуется наносить 1 унцию солнцезащитного крема с SPF 15 или выше на все тело за 30 минут до выхода на улицу. Тем, кто планирует находиться на улице в течение длительного времени, следует использовать солнцезащитный крем широкого спектра действия с SPF 30 или выше. Они должны повторно применять солнцезащитный крем каждые 2 часа.
Солнцезащитный крем с физическими блокаторами, такими как оксид цинка или диоксид титана, может обеспечить лучшую защиту. Людям с чувствительной кожей следует искать некомедогенные продукты.
Множество различных солнцезащитных средств можно приобрести в Интернете.

 После того как их раскрывают, может образоваться эрозия.
После того как их раскрывают, может образоваться эрозия.