Лишай из за чего появляется: Какой бывает лишай — Медицинский центр Здоровое Поколение (Днепр)
Консультация дерматолога в СПб: запись на прием к платному дерматологу в Выборгском районе
Прием дерматолога в СПб
Эпителий или кожный покров человека – один из органов, выполняющий дыхательную, терморегуляторную и защитную функции. Любое изменение в организме или во внешней среде перепады температур или влажности, влияют на состояние кожи. Эти перемены могут послужить сигналом серьезных заболеваний, поэтому при любых устойчивых проявлениях видоизменений в состоянии кожного покрова, а также ногтей и волос необходимо записаться на прием к дерматологу.
Специалисты клиники БалтМед справятся с проблемами, связанными с дерматологическими отклонениями, быстро и эффективно. Ведь болезнь может иногда на длительное время ухудшить качество жизни и, кроме физических неудобств, часто появляются психологические. Важно вовремя обращать внимание на стойкие изменения, происходящие в кожном покрове: зуд, изменения в пигментации, шелушение, появление новообразований или пятен непонятной этиологии.
Если своевременно не сделать запись на прием к дерматологу, в полной мере проявятся особенности дерматологических заболеваний – тенденция к развитию и сложность в диагностировании. При этом период полного выздоровления значительно увеличится во времени. С помощью современного оборудования специалисты определят причину болезни и назначат лечение. К каждому пациенту используется индивидуальный подход: снять воспаление, наладить процесс заживления, избавить от болезненных ощущений или устранить зуд.
В каких случаях необходима помощь врача-дерматолога?
Как только появятся следующие проявления на коже, обратитесь к дерматологу:
- зуд и шелушение
- появились пузырьки, гнойнички и другие высыпания
- гиперпигментация
- появились новые родинки в большом количестве
- появились покраснения, а также отрубевидные проявления
- изменился цвет отдельных сегментов или пятен
- появились язвы, рубцы или эрозии
- болезненные новообразования, сопровождающиеся жжением и зудом
- появились трещины
- изменились форма и цвет ногтевой пластины
Запись на прием к врачу-дерматологу в Спб происходит в один клик.
 Основные заболевания, с которыми помогут справиться специалисты БалтМед:
Основные заболевания, с которыми помогут справиться специалисты БалтМед:
- Угревая болезнь
- Экзема
- Витилиго
- Крапивница
- Себорейный дерматит
- Плоские бородавки
- Псориаз
- Нейродерматоз
- Кожный зуд
- Ксантома
- Атопический дерматит
- Папилломы
- Фолликулит
- Инфекции кожи
- Плоский и опоясывающий лишай
- Герпес
- Фурункулез
- Эритема
- Липома
- Гипергидроз (потливость)
Чтобы выяснить причину недуга и получить рекомендации для эффективного лечения необходимо пройти предварительную запись на прием к врачу дерматологу. Оставьте свои данные, и администратор клиники перезвонит вам! Некоторые заболевания могут потребовать длительного лечения, при котором необходимо будет тщательно выполнять все рекомендации специалиста. Выздоровление зависит от многих факторов, в том числе от наличия у больного заболеваний внутренних органов различной этиологии и от общего состояния иммунной системы. Прием у врача-дерматолога начинается с опроса и осмотра пациента. После, для постановки диагноза, будут назначены дополнительные исследования, которые проводятся в лабораториях клиники БалтМед.
Выздоровление зависит от многих факторов, в том числе от наличия у больного заболеваний внутренних органов различной этиологии и от общего состояния иммунной системы. Прием у врача-дерматолога начинается с опроса и осмотра пациента. После, для постановки диагноза, будут назначены дополнительные исследования, которые проводятся в лабораториях клиники БалтМед.
Основные методы исследований, применяемые в диагностике
Бактериологический посев
Проводится для выяснения причин болезни, определяется степень активности вирусов и антибиотикограмма. Метод позволит подобрать наиболее действенную терапию для каждого отдельного случая.
Общие клинические анализы
Для выяснения причин дерматологического заболевания важно учесть общее состояние организма и внутренних органов человека.
Дерматоскопия
С помощью данного метода оценивается структура и границы новообразования на коже. Определяется степень предрасположенности к развитию меланомы на ранних стадиях.
Дополнительные обследования, назначаемые врачом-дерматологом:
- Биопсия кожи, в том числе гистологическое исследование.
- Осмотр под лампой Вуда.
- Микроскопия чешуек кожи для определения инфекционных агентов.
- Анализ крови на предмет аллергенов, антигенов, антител.
- Аллергологическая панель.
Часто задаваемые вопросы
Как следить за родинками?
Необходимо защищаться от солнца, использовать солнцезащитные крема (обновлять на солнце каждые 2 — 3 часа). Смотреть на изменения формы, цвета, размера, увеличение диаметра. При малейших изменениях, а также появлении новых родинок необходимо обращаться к дерматологу.
При каких симптомах следует записаться к дерматологу?
- При любых высыпаниях на коже или слизистых
- Наличие зуда, жжения
- Шелушение кожи
- Появление пигментации
- Появление образований на коже
- Признаки акне
Красный плоский лишай
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красный плоский лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Красный плоский лишай — хроническое воспалительное заболевание кожи и слизистых оболочек неизвестной этиологии. Встречается достаточно редко (по данным ВОЗ 0,5% всех кожных заболеваний) и, как правило, у людей в возрасте от 45 до 60 лет.
Причины появления красного плоского лишая
Причины возникновения красного плоского лишая до сих пор остаются невыясненными. Специалисты относят его к группе аутоиммунных заболеваний, когда организм начинает вырабатывать антитела, разрушающие собственные ткани.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, возможно, вирусный гепатит С, снижение иммунитета.
Замечено, что больные красным плоским лишаем нередко отличаются повышенной возбудимостью, страдают бессонницей и склонны к частой смене настроения. Некоторые ученые считают, что красный плоский лишай является отсроченной реакций гиперчувствительности на различные химические вещества.
Приверженцы инфекционной природы заболевания говорят о случаях развития красного плоского лишая после различных травм.
Классификация заболевания
У больных красным плоским лишаем различают следующие наиболее часто встречающиеся формы поражения кожи:
- типичную (однотипные высыпания в виде папул),
- гипертрофическую (бородавчатые высыпания с углублениями),
- буллезную (волдыри, переходящие в бляшки),
- актиническую (крупные бляшки, светлые по краям и темные в центре),
- кольцевидную, или анулярную (высыпания в виде колец с возвышающимися краями),
- атрофическую (узелки, возвышающиеся над кожей и оставляющие после себя рубцы),
- пигментную (бурые высыпания, сливающиеся в очаги),
- эрозивно-язвенную (кроме папул присутствуют эрозии и реже — язвочки),
- фолликулярную (остроконечные папулы, покрытые плотными роговыми чешуйками).

Симптомы красного плоского лишая
При красном плоском лишае высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
Больных беспокоит зуд, выраженность которого зависит от формы заболевания. Наличие папул на слизистой полости рта вызывает дискомфорт, при эрозивно-язвенной форме возможна кровоточивость десен, поступают жалобы на сухость во рту и боль при приеме горячей пищи. Язвенные поражения кожи при эрозивно-язвенной форме характеризуются болезненностью, усиливающейся во время движения, если расположены на нижних конечностях.
В редких случаях болезнь затрагивает ногти. Можно наблюдать истончение ногтевой пластины, продольные борозды, расслоение ногтя, изменение цвета ногтевой пластины и даже ее отторжение от ногтевого ложа.
Диагностика красного плоского лишая
В большинстве случаев диагноз «Красный плоский лишай» ставится на основании данных клинической картины. Однако при наличии у пациентов гипертрофической, атрофической, пигментной, пузырной, эрозивно-язвенной и фолликулярной форм типичные элементы, присущие этому заболеванию, могут отсутствовать. Для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Однако при наличии у пациентов гипертрофической, атрофической, пигментной, пузырной, эрозивно-язвенной и фолликулярной форм типичные элементы, присущие этому заболеванию, могут отсутствовать. Для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением лекарственной терапии необходимо проведение лабораторных исследований, включающих общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Розовый лишай — причины, симптомы, диагностика и лечение в Астрахани | Болезни
Причины
-
Возможно вирусная инфекция (вирус герпеса человека 6, 7 и 8 типа)
Симптомы
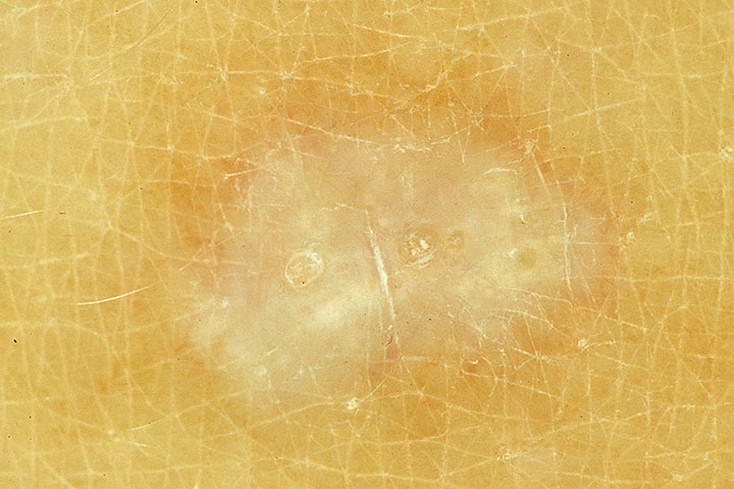
Розовый лишай вызывает появление бляшки розового или желто-коричневого цвета на коже размером около от 2 до 10 сантиметров в диаметре, которую врачи называют первичной или материнской бляшкой. Бляшка розового или желто-коричневого цвета не очень заметна у людей с темной кожей. Это круглое или овальное пятно обычно образуется на туловище.
Это круглое или овальное пятно обычно образуется на туловище.
Иногда бляшка появляется без каких-либо предыдущих симптомов, но у некоторых людей возникают смутное ощущение болезни, потеря аппетита, лихорадка, головная боль и иногда боли в суставах за несколько дней до появления бляшки.
В течении 7–14 дней, много подобных но меньшего размера бляшек появляются на других частях тела. Эти вторичные бляшки наиболее распространены на туловище, особенно вдоль спинного хребта и радиально от него. Большинство людей с розовым лишаем испытывают зуд, у некоторых зуд может быть очень сильным.
Диагностика
Врач обычно ставит диагноз розового лишая на основании внешнего вида сыпи, особенно первичной бляшки. С целью дифференциальной диагностики врач может назначить следующие виды обследования:
-
серологические исследования на сифилис.
Лечение
Никакой специальной терапии не требуется, поскольку высыпания обычно проходят в течение 5 недель, а рецидивы наблюдаются редко. Для облегчения зуда применяют искусственный и естественный солнечный свет или кортикостероиды для местного применения. Лечение зависит от симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
Для облегчения зуда применяют искусственный и естественный солнечный свет или кортикостероиды для местного применения. Лечение зависит от симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
- наружные глюкокортикостероиды;
-
пероральные антигистаминные препараты; -
наружные средства.
Загрузка…
synlab: Отрубевидный лишай
Это грибковое заболевание кожи, которое характеризуется поражением только рогового слоя эпидермиса, отсутствием воспалительных явлений и весьма незначительной контагиозностью (заразностью).
Возбудитель разноцветного лишая — Pityrpsporum orbiculare или Malassezia furfur — располагается в роговом слое эпидермиса и устьев фолликулов. При микроскопии пораженных чешуек гриб имеет вид коротких, довольно толстых изогнутых нитей мицелия и расположенных гроздьями скоплений круглых спор с двухконтурной оболочкой.
Почему развивается лишай. Считают, что в развитии заболевания определенное значение имеют повышенная потливость, химический состав пота, нарушение физиологического шелушения рогового слоя кожи, индивидуальная предрасположенность кожи, повышение уровня глюкозы крови, ношение синтетической одежды, длительный прием антибиотиков и гормональных препаратов и другие факторы.
Чаще болеют молодые мужчины и женщины. Контагиозность заболевания незначительна.
Симптомы разноцветного лишая:
На пораженных участках кожи образуются невоспалительного характера желтовато-коричневые, розово-коричневатые пятна, начинающиеся из устьев волосяных фолликулов и постепенно увеличивающиеся в размерах. Сливаясь между собой, они занимают значительные участки кожи, имея микрофестончатые края. Постепенно цвет пятен становится темновато-бурым, иногда они принимают окраску «кофе с молоком». Пятна обычно не беспокоят (иногда бывает незначительный зуд), сопровождаются легким шелушением.
Излюбленная локализация — на коже груди и спины, реже элементы отмечают на коже шеи, живота, боковых поверхностях туловища, наружной поверхности плеч. Течение заболевания длительное (месяцы и годы). После клинического излечения нередко наступают рецидивы. Следует иметь в виду, что солнечные лучи могут приводить к быстрому излечению; тогда на местах бывших высыпаний разноцветного лишая кожа не загорает и на этих участках выявляются белые пятна (псевдолейкодерма).
Течение заболевания длительное (месяцы и годы). После клинического излечения нередко наступают рецидивы. Следует иметь в виду, что солнечные лучи могут приводить к быстрому излечению; тогда на местах бывших высыпаний разноцветного лишая кожа не загорает и на этих участках выявляются белые пятна (псевдолейкодерма).
Диагностика разноцветного лишая:
Диагноз затруднений не представляет и часто устанавливается на основании характерной клинической картины. При затруднении в диагностике прибегают к вспомогательным методам. В этих случаях используют йодную пробу Бальцера. Для выявления клинически скрытых очагов поражения пользуются ультрафиолетовой лампой. Отрубевидный лишай иногда приходится дифференцировать с сифилитической розеолой, розовым лишаем Жибера. Образующуюся после лечения отрубевидного лишая вторичную, или ложную, лейкодерму дифференцируют с истинной сифилитической лейкодермой.
Лечение Разноцветного лишая:
Безусловно, прежде чем приниматься за лечение, необходимо правильно установить диагноз, что невозможно без визита к врачу-дерматологу. При самолечении и бессистемном симптоматическом лечении нередкими будут рецидивы заболевания. В то же время, в каждом конкретном случае доктор подберет необходимые именно вам препараты и процедуры.
При самолечении и бессистемном симптоматическом лечении нередкими будут рецидивы заболевания. В то же время, в каждом конкретном случае доктор подберет необходимые именно вам препараты и процедуры.
Профилактика разноцветного лишая:
При выявлении у больного разноцветного лишая необходимо осмотреть всех членов семьи. Рекомендуется не носить нижнее белье из синтетических тканей, частые водные процедуры, смазывание 1 раз в неделю 2% салициловым спиртом. Проводится лечение повышенной потливости.
Как избежать заражения разноцветным лишаем на отдыхе?
Выполняя нехитрые советы, указанные ниже, вы сможете избежать заражения и сохранить хорошее настроение:
— не загорайте сразу после купания, дождитесь, пока кожа подсохнет;
— используйте солнцезащитные средства с SPF-фильтром, загорайте дозированно;
— не загорайте на стихийных пляжах;
— пользуйтесь личными пляжными полотенцами, стирайте их чаще;
— принимайте душ после пляжа и отдыха на природе;
— соблюдайте правила личной гигиены и не пользуйтесь чужими вещами.
Профилактика повторного заражения возбудителем разноцветного лишая включает обширный комплекс общих гигиенических процедур: закаливание, регулярные водно-солевые или водно-уксусные обтирания, лечение повышенной потливости. В весеннее время рекомендовано в течение месяца протирать кожу 2 % салициловым спиртом.
эффективное лечение, симптомы и причины
Парапсориаз является относительно редким заболеванием. В статье мы расскажем о его формах, причинах и симптомах, а также о подходах к диагностике и лечению.
Парапсориаз объединяет группу хронических незаразных дерматозов неясного генеза, для которых характерны кожные высыпания, похожие на псориатические.
Причины и механизм развития парапсориаза малоизучены. Парапсориаз включает в себя красный плоский лишай, розовый лишай и «сухую» экзему. Все эти дерматозы похожи на псориаз, кроме таких его симптомов как:
-
эффект стеаринового пятна при попытке соскоблить чешуйки;
-
лакированная терминальная пленка;
-
точечное кровотечение по типу капель росы.

Несмотря на то, что парапсориаз считается редким заболеванием, в связи с ухудшением экологической обстановки и увеличением количества аллергий парапсориаз возникает все чаще и чаще.
Какие формы принимает?
Основные формы парапсориаза:
-
Каплевидный, или пятнистый;
-
Бляшечный, или болезнь Брока;
-
Лихеноидный.
В связи с тем, что заболевание мало изучено, на данный момент нет общепринятой классификации. Многие врачи рассматривают формы парапсориаза как отдельные заболевания.
Каплевидный парапсориаз
Или поверхностный инфекционно-аллергический васкулит (воспаление внутренней оболочки мелких сосудов). Он чаще развивается в весенне-осенний период вследствие перенесенной ангины, гриппа или пневмонии. Женщины подвержены заболеванию больше, чем мужчины. Различают хронический, наиболее частый, подострый и острый типы течения.
Заболевание проявляется мелкими плотными папулами (узелками) округлой формы с гладкой поверхностью, светло-розового, реже буровато-красного оттенка. Для высыпаний не характерно слияние.
Основная локализация — грудная клетка, внутренняя поверхность плеч и предплечий, спина, низ живота, внутренняя поверхность бедер, область крестца и подколенных ямок. В основании узелков наблюдается незначительная отечность (инфильтрат). Зуд и болезненность отсутствуют.
Параллельно с папулами иногда появляется ярко-красная сыпь, покрытая мелкими пластинчатыми чешуйками.
Эту разновидность заболевания также называют «парапсориаз пятнистый». Высыпания похожи на сыпь при вторичном сифилисе, поэтому здесь важна дифференциальная диагностика.
Хроническая форма
Высыпания проходят четыре стадии развития:
-
«Скрытое» шелушение: на поверхности папулы при поскабливании появляются мелкие чешуйки.
-
«Пурпура»: в результате расчесывания папулы начинают кровоточить по типу пурпуры.

-
«Коллодийная» пленка: возникает в период уменьшения выраженности симптомов — чешуйка расположена в центре папулы, немного отделяясь от нее по краям;
-
«Облатка»: чешуйка отделяется целиком, не повреждаясь.
Общая длительность этих стадий около 3-4 недель, после чего на коже остаются беловатые депигментированные пятна. Поражение слизистых оболочек отмечается редко.
Для хронической формы характерно длительное течение с обострениями в осенний и зимний период и ремиссиями в летнее время.
При правильно назначенной терапии и соблюдении пациентом всех рекомендаций лечащего врача обострения носят менее выраженный характер, а периоды ремиссии становятся более длительными.
Острый парапсориаз
Как правило, острый парапсориаз развивается внезапно, сопровождается повышением температуры, ухудшением самочувствия и иногда — увеличением периферических лимфатических узлов.
В период обострения преобладают кровянистые отечные папулы диаметром до 1 см. Они проходят те же стадии развития, что и при хроническом течении, отличие в том, что в центре папул отмечается некроз (омертвение ткани) и нагноение, папула становится пустулой, оставляя после себя рубчик.
Острый парапсориаз чаще сопровождается сыпью на слизистых полости рта, половых органов. На степень остроты процесса указывает преобладание того или иного типа сыпи:
-
везикулезный — пузырьки с прозрачной жидкостью;
-
атрофический — с тенденцией к обратному развитию элементов в течение короткого времени;
-
пурпурозный — преобладание кровянистых высыпаний отличает процесс с наиболее острым течением.
Заболевание может рецидивировать. На месте сыпи остаются участки депигментации или избыточной пигментации, а также рубчики.
Подострая форма
Симптоматика подострой формы сходна с симптомами хронического парапсориаза, их отличают элементы с повышенной кровоточивостью, а также мелкие папулезные высыпания на слизистых оболочках размером до 3 мм. Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Парапсориаз вариолиформный (оспоподобный) Габермана-Муха
Может возникать в любом возрасте, как у мужчин, так и у женщин.
В течение продромального периода отмечаются недомогание, слабость, повышение температуры тела, увеличение периферических лимфоузлов. Затем появляется распространенная симметричная сыпь, которая локализуется на груди, животе, конечностях, включая ладони и стопы, редко — на волосистой части головы. В этом ее сходство с ветряной оспой.
Высыпания не склонны к слиянию или группировке.
К папулам, размером до 5-8 мм, на разных стадиях развития присоединяются элементы с центральным некрозом. На поверхности папул могут появляться пустулы с гнойным и везикулы с кровянистым содержимым, которые, подсыхая, образуют корочки. На месте корочек остаются пигментированные пятна и рубцы, схожие с последствиями ветряной оспы.
Очень редко возможны белесые высыпания на языке, твердом небе и слизистой оболочке щек.
Острая фаза вариолиформного парапсориаза длится от 1 до 1,5 месяцев. Если высыпания не проходят в течение полугода, заболевание переходит в хроническую форму.
Бляшечный парапсориаз
У большинства пациентов с этим заболеванием есть патологии ЖКТ или мочеполовой сферы. Поэтому эффективное лечение сопутствующих нарушений и правильное питание способствуют уменьшению кожных проявлений.
Бляшечный парапсориаз проявляется единичными или множественными пятнами, которые в течение долгого времени (до нескольких лет) могут оставаться неизменными.
Существует две формы заболевания:
Бляшечный парапсориаз чаще встречается у мужчин среднего и пожилого возраста.
Крупнобляшечный парапсориаз
Очаги воспаления представляют собой очень тонкие бляшки или плоские пятна неправильной либо овальной формы. Высыпания не сопровождаются болевыми ощущениями, в ряде случаев отмечается незначительный зуд. Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Локализация — нижние отделы грудной клетки, бедра, сгибательные поверхности, участки тела, подверженные частому трению. Не исключено появление сыпи на коже молочных желез. Цвет высыпаний может быть красно-коричневым, беловато-розовым, сине-красным, бурым.
Для очагов свойственна атрофическая васкулярная пойкилодермия, которая характеризуется:
-
морщинистой поверхностью по типу смятой папиросной бумаги;
-
дисхромией в виде крапчатой пигментации;
-
телеангиоэктазиями.
Как правило, крупнобляшечный парапсориаз имеет хроническое течение (до нескольких десятков лет). Примерно в четверти случаев заболевание переходит в грибовидный микоз. При длительном течении происходит инфильтрация очага воспаления, появляются папулы, может появляться зуд.
Редкая форма крупнобляшечного парапсориаза — ретиформный, или сетчатый парапсориаз — характеризуется распространенными высыпаниями в виде папул или пятен с шелушащейся поверхностью. Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Мелкобляшечный парапсориаз
Проявляется гладкими, слегка шероховатыми или морщинистыми пятнами до 5 см в диаметре, желтовато-коричневого, желтовато-розоватого, красновато-синего или желтого цвета. Их форма может быть эллипсовидной удлиненной или по типу полос с заостренными концами.
При отсутствии корректного лечения или при раздражении кожи одеждой пятна начинают приобретать более сочную, яркую окраску. Элементы покрывают прозрачные тонкие чешуйки.
Высыпания локализуются преимущественно на груди параллельно расположению ребер, конечностях, в области грудных желез, крестца, по внутренней поверхности плеч и бедер.
Мелкобляшечный парапсориаз отличается хроническим течением.
Лихеноидный парапсориаз
Наиболее редкий из всех видов парапсориаза. Характеризуется высокой резистентностью к проводимому лечению.
Элементы сыпи включают плоские мелкие везикулы, папулы розового или буровато-красного цвета, покрытые в центре мелкими чешуйками, а также бляшки размером до 5 мм.
Со временем процесс распространяется на боковые поверхности грудной клетки, голову, лицо, конечности. На лице папулы часто располагаются группами, рассеянно или по типу полос, на ногах — склонны к слиянию. Папулы на губах имеют серовато-белую окраску и склонны к слиянию. На слизистых оболочках могут появляться отдельные элементы.
Высыпания находятся на разных стадиях развития, на их месте часто остаются очаги гипер- и гипопигментации и мелкие рубцы.
Причины парапсориаза
Многие вопросы, касающиеся причин развития парапсориаза, до конца не изучены. У больных с парапсориазом выявляются нарушения в виде снижения резистентности капилляров и повышения их проницаемости. Аналогичные нарушения выявляются при гриппе, ангине, менингококковом менингите, скарлатине, кори, ветряной оспе и многих других инфекционных заболеваниях.
Однако парапсориаз не заразное заболевание, поскольку в организме пациентов не диагностируется наличие возбудителей перечисленных выше инфекций.
Считается, что основная причина развития парапсориаза — это кожная воспалительная аутоиммунная реакция организма, вызванная антигенами в результате действия инфекционно-токсических агентов (вирусы острых инфекционных заболеваний, интоксикации различного характера, хронические очаги инфекции, аллергены и т. д.).
Вызвать воспалительную аутоиммунную реакцию могут соматические заболевания (хронические нарушения функции печени, желудка, кишечника), сезонные ОРВИ, избыточная инсоляция, эндокринологические нарушения и заболевания желез внутренней секреции и др.
Симптомы парапсориаза
Симптомы зависят от формы заболевания. Например, каплевидный парапсориаз может развиться в любое время года, протекать в нескольких формах – острой, хронической и подострой и не сопровождаться зудом или болевыми ощущениями.
При острой форме высыпания на коже появляются внезапно. Процесс начинается с небольшого пятна, в центре которого располагается покрытая чешуйками папула. Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Подострый парапсориаз имеет схожие с острой стадией симптомы, однако протекает на фоне более выраженного покраснения в очагах высыпаний. Сыпь локализуется преимущественно на руках и ногах.
Лихеноидный парапсориаз характеризуется сыпью округлой формы и имеет хроническое течение. Высыпания могут сливаться между собой, увеличивая очаги поражения.
Бляшечный парапсориаз проявляется в виде желтоватых пятен с ровными краями. Размер пятен — от 5 мм до 1,5 см. Обострение происходит в зимнее время.
Диагностика и лечение парапсориаза
Основной метод диагностики – клинический осмотр.
Дерматолог определяет характер высыпаний, их локализацию и форму, проводит дерматоскопию.
Дерматоскопия – осмотр кожи с помощью дерматоскопа, который благодаря многократному увеличению позволяет выявить мельчайшие подробности строения и формы сыпи и точно определить форму заболевания.
В качестве дополнительных методов может проводиться диагностика на выявление сопутствующих заболеваний.
Хронический парапсориаз трудно поддается лечению, поэтому важно соблюдать все рекомендации доктора. Это позволит достигнуть длительной ремиссии.
Основные принципы терапии парапсориаза
ПУВА-терапия – ультрафиолетовое воздействие, позволяющее замедлить рост папул и активировать размножение здоровых клеток. ПУВА-терапия обеспечивает противовоспалительный, иммуностимулирующий и антибактериальный эффект.
Лекарственное лечение заключается в антибактериальной терапии, приеме витаминных комплексов, противоаллергических препаратов, успокаивающих средств.
Тяжелые формы заболевания, например, крупнобляшечный парапсориаз, лечатся глюкокортикостероидами и цитостатиками.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 495 933 66 55.
Монетовидная экзема: причины и лечение
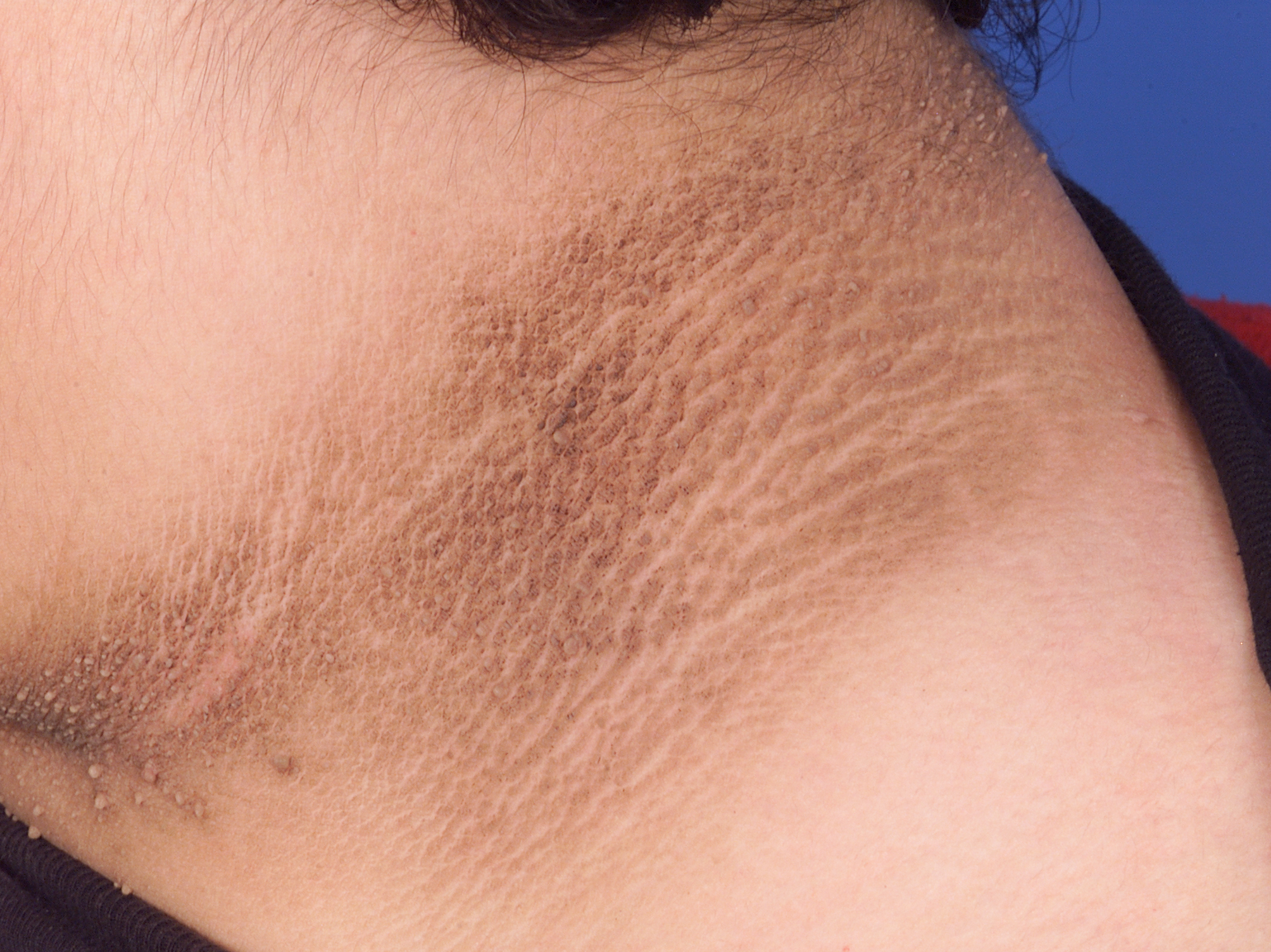
Распространенность
Нуммулярная (монетовидная или бляшечная) форма экземы — это хроническое воспалительное заболевание кожи, обычно, с доброкачественным течением, но трудно поддающееся лечению.
Для нуммулярной экземы не определен конкретный этиологический фактор, но природа заболевания, как правило, аллергического характера с характерной клинической картиной бактериальной или грибковой инфекции.
Монетовидная экзема преимущественно поражает взрослых и в 50% случаев встречается у больных с атопическим дерматитом или у лиц, имеющих семейный (наследственный) анамнез (примерно в 38-40% случаев). Чаще болеют мужчины.
Дети болеют редко, но, имея атопический анамнез, в 11% случаев может наблюдаться нуммулярная форма экземы, как осложнение атопического дерматита, ввиду инфицирования очагов основного заболевания.
Симптомы и диагностика
Для этого вида экзем характерно наличие одного или нескольких монетовидных образований, четко отграниченных от здоровой кожи. Пятна экзематозного характера от розового до ярко-красного цвета. Заболевание начинает себя проявлять, как типичная (классическая) форма экземы, когда на фоне розового пятна появляются везикулы с плотной покрышкой, затем образуются серозные колодцы и мокнутие. Пузырьки в последующем могут содержать не прозрачное, а мутное, серо-желтое содержимое. Очаги располагаются на передних поверхностях нижних конечностей или туловища, всегда сопровождаются выраженным зудом и шелушением. Очаги могут быть прикрыты медово-желтыми корочками, которые указывают на бактериальную инфекцию, преимущественно стафилококк. Бляшка имеет округло-овальные очертания, по периферии окружена воспалительным венчиком.
Пузырьки в последующем могут содержать не прозрачное, а мутное, серо-желтое содержимое. Очаги располагаются на передних поверхностях нижних конечностей или туловища, всегда сопровождаются выраженным зудом и шелушением. Очаги могут быть прикрыты медово-желтыми корочками, которые указывают на бактериальную инфекцию, преимущественно стафилококк. Бляшка имеет округло-овальные очертания, по периферии окружена воспалительным венчиком.
Монетовидная экзема — хроническое и часто рецидивирующее заболевание, в первую очередь, обусловлено недостаточной базовой терапией сухости кожи при атопическом дерматите и резистентностью стафилококка к антибиотикам.
Течение заболевания также может усугублять наличие хронических инфекций в организме или, к примеру, сахарный диабет.
Провокаторами также могут быть резкая смена климата в холодное время года, сильный стресс и алкоголь.
Для диагностики данного заболевания достаточно характерной клинической картины и тщательно собранного анамнеза, в том числе семейного.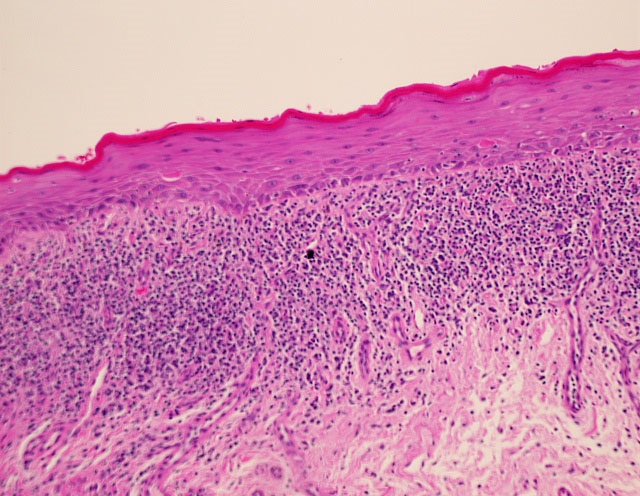 На приеме у врача-дерматолога может потребоваться дополнительно сделать анализы для определения вида возбудителя и его чувствительности к антибиотикам. Это необходимо для полноценного лечения и последующего контроля в период ремиссии.
На приеме у врача-дерматолога может потребоваться дополнительно сделать анализы для определения вида возбудителя и его чувствительности к антибиотикам. Это необходимо для полноценного лечения и последующего контроля в период ремиссии.
Профилактика
Профилактические мероприятия заключаются в проведении базисной терапии атопического дерматита, укрепления общего иммунитета и эпидермальной защитной функции кожи. К такой терапии относят применение специальных средств, эмолентов, создающих на поверхности кожи специальную пленку и глубоко увлажняющих кожу.
В ряду важных профилактических мероприятий стоит бережное очищение кожи препаратами, предназначенными для сухой, обезвоженной кожи.
Лечение
Применяется базисная терапия и специализированная — направленная на уменьшение выраженности аллергического воспаления и бактериальной инъекции.
Обследованием и лечением занимается врач-дерматолог, который учтет особенности организма и назначит индивидуальную терапию, соответствующую клинической картине заболевания. Не рекомендуется заниматься самолечением, так как это может привести к более тяжелому течению заболевания и другим осложнениям.
Не рекомендуется заниматься самолечением, так как это может привести к более тяжелому течению заболевания и другим осложнениям.
Используемая литература:
1. Краснова О.В. Экзема. Этиология, патогенез, клиника, диагностика и лечение. URSS. 2018.
2. Соколова Т.В., Малярчук А.П., Сафонова Л.А. Стратегия выбора наружной терапии при микробной экземе. Клиническая дерматология и венерология. 2017;16(3):46-63. https://doi.org/10.17116/klinderma201716346-63
Лечение себорейного дерматита, отрубевидный (разноцветный) лишай и т.д.
Отрубевидный лишай
Отрубевидный или цветной лишай является грибковым заболеванием кожи, которое поражает роговой слой эпидермиса. Потливость, жаркий климат, себорейные состояния кожи являются предрасполагающими факторами для возникновения отрубевидного лишая. Заболеваемость отрубевидным лишаем выше у женщин и у лиц молодого возраста. Вспышки инфекции и рецидивов отрубевидного лишая фиксируются в жаркое время года. Инфицирование происходит контактно-бытовым путем через пользование общими расческами, предметами обихода, а также при непосредственном контакте больного человека со здоровым.
Инфицирование происходит контактно-бытовым путем через пользование общими расческами, предметами обихода, а также при непосредственном контакте больного человека со здоровым.
Начинается отрубевидный лишай с возникновения единичного округлого розового пятна, далее такие же пятна, но меньшего диаметра появляются на гладкой коже и волосистой части головы. При отрубевидном лишае изменения кожи носят невоспалительный характер, пятна обычно желтовато-коричневого цвета, при их поскабливании отмечается незначительное отрубевидное шелушение. Пятна отрубевидного лишая склонны к периферическому росту и слиянию, зуд и другие субъективные ощущения отсутствуют.
Соблюдение правил личной гигиены является единственной профилактикой отрубевидного лишая. Полностью избавиться от микотических клеток невозможно, а потому в весеннее время следует пользоваться косметическими средствами с противогрибковым эффектом и избегать инсоляции, чтобы предотвратить рецидив.
Себорейная экзема
Себорейная экзема — хронический дерматоз, проявляющийся высыпаниями мелких узелков, постепенно образующих бляшки, покрытые плотными жирными чешуйками и корками, при удалении которых открывается влажная поверхность. Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Является одной из клинических форм экземы. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Является одной из клинических форм экземы. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Причины возникновения себорейной экземы
Факторами, предрасполагающими к развитию себорейной экземы, являются повышенная продукция секрета сальными железами, заболевания ЖКТ (гастрит, язвенная болезнь), нарушения в работе печени (гепатит, цирроз печени), гормональные отклонения (сахарный диабет, дисбаланс эстрогенов и андрогенов, ожирение), вегето-сосудистая дистония. Отмечено, что себорейная экзема часто возникает на фоне сниженного иммунитета, что в свою очередь может быть обусловлено частыми ОРВИ, перенесенным тяжелым заболеванием, хроническим инфекционным очагом (гайморит, синусит, отит, тонзиллит и др. ).
).
Симптомы себорейной экземы
Себорейная экзема начинается с возникновения на коже розово-желтых узелков небольшого размера. Узелки увеличиваются и сливаются между собой, что приводит к образованию инфильтрированных бляшек дисковидной формы. Бляшки имеют диаметр 1-2 см и покрыты многочисленными плотными жирными чешуйками. При снятии чешуек под ними открывается слегка влажная поверхность, выраженное мокнутие не характерно.
Очаги поражения себорейной экземы имеют четкие границы и неровные края. В начале заболевания они могут быть сухими, но затем приобретают типичный «сальный» вид. Зуд, как правило, выражен слабо и мало беспокоит пациентов.
Обычно высыпания себорейной экземы располагаются на голове: в зоне роста волос, на лбу, в области бровей, в носогубных складках, вокруг рта и за ушными раковинами. При локализации очагов себорейной экземы на волосистой части головы они, разрастаясь по периферии, со временем переходят на край роста волос и на лоб.
При себорейной экземе часто происходит поражение кожи век с развитием блефарита
Диагностика себорейной экземы
Диагноз себорейной экземы устанавливает дерматолог. Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы
Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы
Для выявления фоновых заболеваний и очагов хронической инфекции пациентам с себорейной экземой могут быть назначены консультации других специалистов: гастроэнтеролога, эндокринолога, гинеколога, отоларинголога, невролога. С этой же целью проводятся дополнительные обследования: гастроскопия, УЗИ органов брюшной полости, гормональные и иммунологические исследования крови, УЗИ малого таза, риноскопия, фарингоскопия и др. Больным с поражением век необходима консультация окулиста.
Рекомендации
Пациентам с повышенным салоотделением рекомендовано ограничить употребление жирной, жаренной, сладкой и острой пищи, избегать посещения бани и пребывания во влажном и жарком климате. При себорейной экземе необходимо тщательно подбирать средства по уходу за волосами и кожей. Они должны соответствовать типу волос и жирности кожи.
Битумная черепица | Johns Hopkins Medicine
Что такое черепица?
Опоясывающий лишай, или опоясывающий герпес, является распространенной инфекцией нервов. Это вызвано вирусом. Опоясывающий лишай вызывает болезненную сыпь или небольшие волдыри на участке кожи. Он может появиться где угодно на теле, но обычно появляется только на одной стороне лица или тела. Жгучая или стреляющая боль, покалывание или зуд — ранние признаки инфекции. Даже после того, как сыпь исчезнет, боль может продолжаться месяцами и даже годами.
Что вызывает опоясывающий лишай?
Опоясывающий лишай вызывается реактивацией вируса ветряной оспы. После того, как человек переболел ветряной оспой, вирус долгие годы находится в состоянии покоя в определенных нервах. Опоясывающий лишай чаще встречается у людей с ослабленной иммунной системой и у людей старше 50 лет.
Каковы симптомы опоясывающего лишая?
Однако каждый человек может испытывать симптомы по-разному.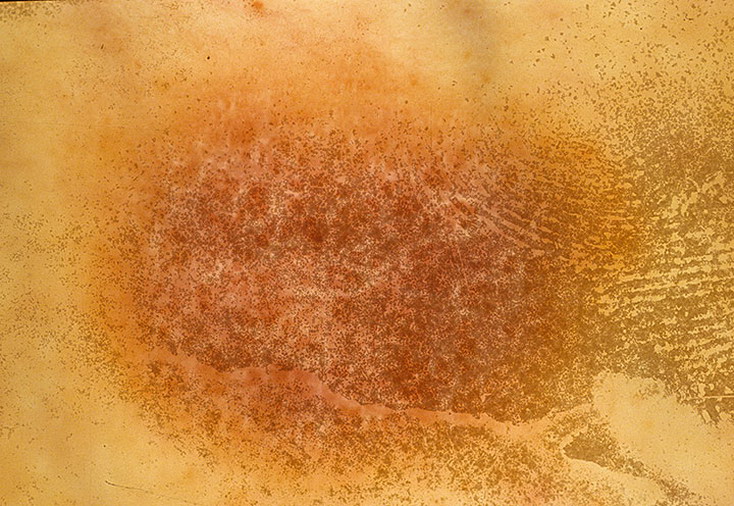 Симптомы могут включать:
Симптомы могут включать:
- Чувствительность кожи, покалывание, зуд и / или боль в области кожи до появления сыпи
- Сыпь, которая обычно появляется через 1–5 дней после появления симптомов и первоначально выглядит как маленькие красные пятна, которые превращаются в волдыри.
- Волдыри обычно покрываются коркой через 7-10 дней и исчезают в течение 2-4 недель
Другие ранние симптомы опоясывающего лишая могут включать:
- Расстройство желудка
- Чувствую себя плохо
- Лихорадка и / или озноб
- Головная боль
Симптомы опоясывающего лишая могут быть похожи на другие заболевания или проблемы.Всегда консультируйтесь со своим врачом для постановки диагноза.
Как диагностируется опоясывающий лишай?
Ваш лечащий врач проведет полный медицинский осмотр и спросит о вашей истории болезни, особенно о том, болели ли вы ветрянкой.
Ваш лечащий врач, скорее всего, сразу узнает, что это опоясывающий лишай, на основании уникальной сыпи. Сыпь обычно появляется в одной области на одной стороне тела или лица. Это проявляется в виде красных пятен, небольших пузырьков, заполненных жидкостью или гноем, или струпьев.
Сыпь обычно появляется в одной области на одной стороне тела или лица. Это проявляется в виде красных пятен, небольших пузырьков, заполненных жидкостью или гноем, или струпьев.
Медицинский работник может также сдать соскоб с кожи на анализ.
Как лечится опоясывающий лишай?
Специфическое лечение опоясывающего лишая будет определено вашим лечащим врачом на основании:
- Ваш возраст, общее состояние здоровья и история болезни
- Как долго присутствует опоясывающий лишай (некоторые лекарства не столь эффективны, если их вводить более чем через 2–3 дня после появления сыпи)
- Степень состояния
- Ваша переносимость определенных лекарств, процедур или методов лечения
- Ожидания по ходу состояния
- Ваше мнение или предпочтение
От черепицы нет лекарства.Он просто должен идти своим чередом. Лечение направлено на облегчение боли. Обезболивающие могут частично облегчить боль. Противовирусные препараты могут помочь уменьшить некоторые симптомы и уменьшить повреждение нервов. Другие методы лечения могут включать:
Противовирусные препараты могут помочь уменьшить некоторые симптомы и уменьшить повреждение нервов. Другие методы лечения могут включать:
- Кремы или лосьоны для снятия зуда
- Холодные компрессы на пораженные участки кожи
- Противовирусные препараты (например, ацикловир, валацикловир и фамцикловир)
- Стероиды
- Антидепрессанты
- Противосудорожные препараты
Каковы осложнения опоясывающего лишая?
Симптомы опоясывающего лишая обычно не длятся более 3-5 недель.Однако могут возникнуть осложнения. Основные осложнения, которые может вызвать опоясывающий лишай, включают:
- Постгерпетическая невралгия (ПГН). Наиболее частое осложнение опоясывающего лишая — постгерпетическая невралгия (ПГН). Эта постоянная хроническая боль длится даже после заживления кожных повреждений. Боль может быть сильной в области волдырей. Пораженная кожа может быть очень чувствительной к жаре и холоду.

Если у вас была сильная боль во время активной сыпи или у вас были нарушения чувств, вы подвергаетесь повышенному риску PHN.Пожилые люди также подвергаются большему риску. Раннее лечение опоясывающего лишая может предотвратить ПГН. Для снятия боли и воспаления можно использовать болеутоляющие и стероидные препараты. Другие методы лечения включают противовирусные препараты, антидепрессанты, противосудорожные препараты и средства местного действия. - Бактериальная инфекция. Еще одно осложнение — бактериальная инфекция кожи, на которой появляется сыпь. В редких случаях инфекции могут привести к еще большим проблемам, таким как отмирание тканей и рубцевание. Когда инфекция происходит рядом или на глазах, может произойти инфекция роговицы.Это может привести к временной или постоянной слепоте.
Можно ли предотвратить опоясывающий лишай?
Для предотвращения опоясывающего лишая доступны две разные вакцины. Эксперты рекомендуют вакцинацию всем взрослым от 50 лет и старше, даже если у вас раньше был опоясывающий лишай. Поговорите со своим врачом о наиболее подходящем времени для вакцинации и о том, какая вакцина лучше всего подходит для вас.
Поговорите со своим врачом о наиболее подходящем времени для вакцинации и о том, какая вакцина лучше всего подходит для вас.
Когда мне следует позвонить своему врачу?
Чтобы уменьшить тяжесть и сократить продолжительность болезни, лечение нужно начинать как можно скорее.Если вы считаете, что у вас опоясывающий лишай, как можно скорее позвоните своему врачу.
Основные сведения о черепице
- Опоясывающий лишай — распространенная вирусная инфекция нервов. Это вызывает болезненную сыпь или небольшие волдыри на участке кожи.
- Опоясывающий лишай вызывается реактивацией вируса ветряной оспы.
- Чаще встречается у людей с ослабленной иммунной системой и у людей старше 50 лет.
- Опоясывающий лишай начинается с чувствительности кожи, покалывания, зуда и / или боли, за которыми следует сыпь, которая выглядит как маленькие красные пятна, которые превращаются в волдыри.
- Сыпь обычно поражает только одну область на одной стороне тела или лица.

- Как можно скорее начать лечение, чтобы уменьшить тяжесть заболевания.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.

- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Знайте, как вы можете связаться со своим провайдером, если у вас есть вопросы.
Опоясывающий лишай: MedlinePlus Genetics
Опоясывающий лишай (также известный как опоясывающий герпес) возникает в результате инфицирования вирусом ветряной оспы. Этот распространенный вирус вызывает ветряную оспу (также известную как ветряная оспа), которая характеризуется зудящими пятнами на коже, покрывающими все тело, и обычно возникает в детском или подростковом возрасте.После того, как организм борется с первоначальной инфекцией, вирус ветряной оспы остается в нервных клетках до конца жизни человека. Поскольку вирус контролируется клетками иммунной системы, называемыми Т-клетками, он обычно неактивен (латентен) и обычно не вызывает проблем со здоровьем. Однако у некоторых людей вирус снова становится активным (реактивируется) и вызывает опоясывающий лишай. Опоясывающий лишай может возникнуть в любом возрасте, хотя в детстве он встречается редко и становится более распространенным после 50 лет.
Опоясывающий лишай характеризуется сильно болезненной, зудящей или покалывающей сыпью, чаще всего на одной стороне туловища, хотя может возникнуть где угодно на теле.Реактивация вируса обычно происходит в одном нерве, что приводит к симптомам опоясывающего лишая только в той области кожи, которая связана с этим нервом. Когда нерв, соединенный с глазом, и окружающая его кожа поражены, это состояние называется опоясывающим герпесом. Эта форма опоясывающего лишая, на которую приходится около 20 процентов случаев, может вызвать необратимое ухудшение зрения.
Некоторые люди с опоясывающим лишаем ощущают пульсацию или покалывание в пораженной области незадолго до появления сыпи.В области высыпания образуются волдыри, которые вскрываются и покрываются коркой через несколько дней. Заживление обычно занимает от 2 до 4 недель. У большинства людей бывает только один эпизод опоясывающего лишая, хотя в редких случаях он может повториться.
У 5–20 процентов людей с опоясывающим лишаем сильная боль продолжается в пораженной области после заживления сыпи, что известно как постгерпетическая невралгия (ПГН). ПГН — наиболее частое осложнение опоясывающего лишая. Он также может включать сильный зуд или сверхактивную болевую реакцию на вещи, которые обычно не вызывают боли (аллодиния), например легкое прикосновение.PHN может длиться недели, месяцы или даже годы. Вероятность развития ПГН после опоясывающего лишая и его тяжесть увеличиваются с возрастом. Боль, вызванная опоясывающим лишаем и PHN, может нарушить повседневную деятельность и снизить качество жизни человека.
ПГН — наиболее частое осложнение опоясывающего лишая. Он также может включать сильный зуд или сверхактивную болевую реакцию на вещи, которые обычно не вызывают боли (аллодиния), например легкое прикосновение.PHN может длиться недели, месяцы или даже годы. Вероятность развития ПГН после опоясывающего лишая и его тяжесть увеличиваются с возрастом. Боль, вызванная опоясывающим лишаем и PHN, может нарушить повседневную деятельность и снизить качество жизни человека.
Битумная черепица | NHS inform
От опоясывающего лишая неизлечимо, но лечение может облегчить симптомы до тех пор, пока состояние не улучшится. Во многих случаях опоясывающий лишай проходит через две-четыре недели.
Тем не менее, по-прежнему важно как можно скорее обратиться к терапевту или фармацевту, если вы заметили симптомы опоясывающего лишая, поскольку раннее лечение может помочь снизить тяжесть состояния и риск потенциальных осложнений.
Уход за собой
Если у вас появилась сыпь от опоясывающего лишая, вы можете принять ряд мер, чтобы облегчить симптомы, например:
- Сохраняйте сыпь как можно более чистой и сухой — это снизит риск заражения сыпью бактериями
- носить свободную одежду — это поможет вам чувствовать себя более комфортно
- без использования антибиотиков местного действия (втирания) или липких повязок, таких как пластыри — это может замедлить процесс заживления.

- , используя неприлипающую повязку (повязку, которая не будет прилипать к сыпи), если вам нужно закрыть волдыри — это позволит избежать передачи вируса кому-либо еще.
Лосьон Calamine оказывает успокаивающее, охлаждающее действие на кожу и может использоваться для снятия зуда.
Если у вас есть мокнущие волдыри, можно несколько раз в день использовать прохладный компресс (ткань или фланель, охлажденные водопроводной водой), чтобы успокоить кожу и сохранить чистоту волдырей.
Важно использовать компресс только около 20 минут за раз и прекратить их использовать, как только волдыри перестанут сочиться. Не делитесь тряпками, полотенцами или фланелевыми тканями, если у вас опоясывающий лишай.
Противовирусные препараты
Помимо обезболивающих, некоторым людям с опоясывающим лишаем может быть назначен курс противовирусных таблеток продолжительностью от 7 до 10 дней.Обычно назначаемые противовирусные препараты включают ацикловир, валацикловир и фамцикловир.
Эти лекарства не могут убить вирус опоясывающего лишая, но могут помочь остановить его размножение. Это может:
- уменьшить повреждение опоясывающего лишая
- сократить срок службы черепицы
- предотвращает осложнения опоясывающего лишая, такие как постгерпетическая невралгия (хотя доказательства этого неясны)
Противовирусные препараты наиболее эффективны при приеме в течение 72 часов с момента появления сыпи, хотя их можно начать в течение недели после появления сыпи, если вы подвержены риску серьезного опоясывающего лишая или развития осложнений.
Побочные эффекты противовирусных препаратов очень редки, но могут включать:
Кому могут быть назначены противовирусные препараты?
Если вам больше 50 лет и у вас есть симптомы опоясывающего лишая, скорее всего, вам пропишут противовирусный препарат.
Вам также могут назначить противовирусные препараты, если у вас есть:
- Опоясывающий лишай, поражающий один из ваших глаз
- Ослабленная иммунная система
- Боль от умеренной до сильной
- Сыпь средней и тяжелой степени
Беременность и противовирусные препараты
Если вы беременны и страдаете опоясывающим лишаем, вероятно, ваш терапевт обсудит ваш случай со специалистом, чтобы решить, значительно ли перевешивают преимущества противовирусных препаратов любые возможные риски. Опоясывающий лишай не причинит вреда вашему будущему ребенку.
Опоясывающий лишай не причинит вреда вашему будущему ребенку.
Если вам меньше 50 лет, вы в любом случае подвергаетесь меньшему риску развития осложнений от опоясывающего лишая, поэтому вам могут не понадобиться противовирусные препараты.
Дети и противовирусные препараты
Противовирусные препараты обычно не требуются для здоровых в остальном детей детей, поскольку они обычно испытывают лишь легкие симптомы опоясывающего лишая и имеют небольшой риск развития осложнений.
Однако, если у вашего ребенка ослабленная иммунная система, ему может потребоваться госпитализация для введения противовирусных препаратов непосредственно в вену (внутривенно).
Обезболивающее
Чтобы облегчить боль, вызванную опоясывающим лишаем, ваш терапевт или фармацевт могут порекомендовать обезболивающие. Некоторые из основных лекарств, используемых для облегчения боли, связанной с опоясывающим лишаем, описаны ниже.
Парацетамол
Наиболее часто используемым обезболивающим является парацетамол, отпускаемый без рецепта.:max_bytes(150000):strip_icc()/GettyImages-183996925-ed9a05e02f434eb58219d888a93cd1ce.jpg) Всегда читайте инструкции производителя, чтобы убедиться, что лекарство подходит и вы принимаете правильную дозу.
Всегда читайте инструкции производителя, чтобы убедиться, что лекарство подходит и вы принимаете правильную дозу.
Нестероидные противовоспалительные средства (НПВП)
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, являются альтернативным типом обезболивающих, также доступных без рецепта.
Однако НПВП могут не подойти, если вы:
- есть проблемы с желудком, печенью или почками, например язва желудка, или были они в прошлом
- болеют астмой
- беременны или кормят грудью
Спросите своего терапевта или фармацевта, если вы не уверены, следует ли вам принимать НПВП.
Опиоиды
При более сильной боли ваш терапевт может назначить опиоид, например кодеин. Это более сильное обезболивающее, которое иногда назначают вместе с парацетамолом.
Иногда ваш терапевт может подумать о том, чтобы обратиться за консультацией к специалисту, прежде чем прописать еще более сильный опиоид, такой как морфин.
Антидепрессанты
Если вы испытываете сильную боль в результате опоясывающего лишая, вам могут назначить антидепрессант. Эти лекарства обычно используются для лечения депрессии, но они также оказались полезными для снятия нервной боли, такой как боль, связанная с опоясывающим лишаем.
Антидепрессанты, наиболее часто используемые для лечения боли при опоясывающем лишае, известны как трициклические антидепрессанты (ТЦА).Примерами ТЦА, которые чаще всего назначают людям с опоясывающим лишаем, являются амитриптилин, имипрамин и нортриптилин.
Побочные эффекты ТЦА могут включать:
- запор
- затрудненное мочеиспускание
- затуманенное зрение
- сухость во рту
- прибавка в весе
- сонливость
Если у вас опоясывающий лишай, вам обычно прописывают гораздо более низкую дозу ТЦА, чем если бы вы лечились от депрессии. Обычно это таблетка, которую нужно принимать на ночь.Дозу можно увеличивать до тех пор, пока боль не утихнет.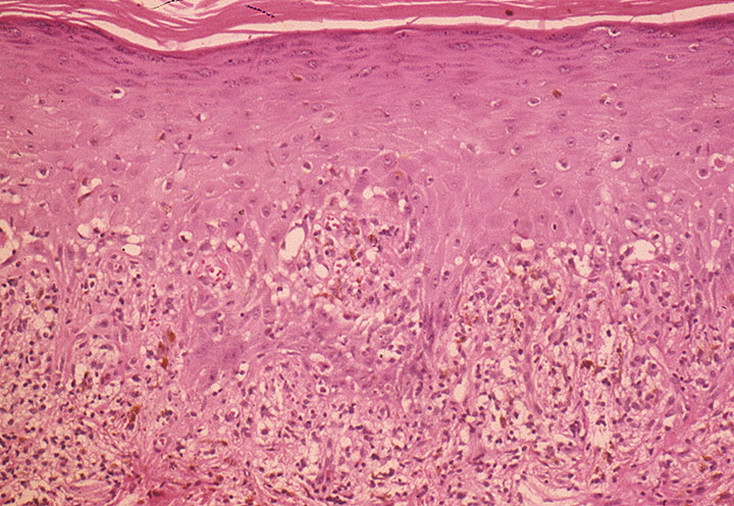
Может пройти несколько недель, прежде чем вы почувствуете, как действуют антидепрессанты, хотя это не всегда так.
Противосудорожные препараты
Противосудорожные препараты чаще всего используются для контроля припадков (припадков), вызванных эпилепсией, но они также полезны для снятия нервной боли.
Габапентин — это наиболее часто назначаемое противосудорожное средство от боли при опоясывающем лишае.
Побочные эффекты этих лекарств могут включать:
- головокружение
- сонливость
- повышенный аппетит
- прибавка в весе
- плохое самочувствие
- рвота
Как и в случае с антидепрессантами, вам может потребоваться принимать противосудорожные препараты в течение нескольких недель, прежде чем вы заметите, что они подействуют.
Если боль не уменьшится, дозу можно постепенно увеличивать до тех пор, пока симптомы не исчезнут.
Опоясывающий лишай (опоясывающий лишай) | Бостонская детская больница
Что такое опоясывающий лишай (опоясывающий лишай)?
Опоясывающий лишай, или опоясывающий лишай, представляет собой распространенную вирусную инфекцию нервов, которая приводит к болезненной сыпи в виде маленьких волдырей на полоске кожи в любом месте тела. Даже после того, как сыпь исчезнет, боль может продолжаться месяцами.
Даже после того, как сыпь исчезнет, боль может продолжаться месяцами.
- Опоясывающий лишай у детей встречается относительно редко.
- Ваш ребенок подвергается наибольшему риску, если он переболел ветряной оспой в течение первого года жизни или если вы заболели ветряной оспой на очень поздних сроках беременности.
- Сыпь чаще всего возникает на туловище и ягодицах и проходит через одну-две недели.
- Лекарства могут частично облегчить боль, но болезнь должна идти своим чередом.
Что вызывает опоясывающий герпес?
Опоясывающий лишай вызывается реактивацией вируса ветряной оспы.После того, как человек переболел ветряной оспой, вирус долгие годы находится в состоянии покоя в определенных нервах.
Распространен ли опоясывающий лишай?
Опоясывающий лишай чаще встречается у людей с ослабленной иммунной системой и у людей старше 50 лет. У детей встречается довольно редко, и симптомы легкие по сравнению с тем, что может испытать взрослый.
Каковы симптомы опоясывающего герпеса?
Сыпь, связанная с опоясывающим герпесом, чаще всего возникает на туловище и ягодицах. Он также может появиться на руках, ногах или лице.Хотя симптомы могут варьироваться от ребенка к ребенку, наиболее распространенными являются:
- Повышенная чувствительность кожи в области появления опоясывающего лишая (опоясывающий лишай)
- Легкая сыпь, которая появляется через пять дней и сначала выглядит как маленькие красные пятна, которые превращаются в волдыри
- волдыри, которые желтеют и сохнут, часто оставляя небольшие рубцы с ямками
- Сыпь проходит через 1-2 недели
- Сыпь обычно локализуется на одной стороне тела
Как диагностировать опоясывающий герпес?
Диагностика обычно включает в себя сбор истории болезни вашего ребенка и проведение медицинского осмотра.Ваш врач также может пожелать:
- Возьмите соскоб с кожи (осторожно соскребите волдыри, чтобы определить, является ли вирус опоясывающим лишаем или другим вирусом)
- сдать анализ крови
Как лечить опоясывающий герпес?
Лекарства могут частично облегчить боль, но болезнь должна идти своим чередом. Ваш врач назначит лекарства в зависимости от возраста вашего ребенка и тяжести симптомов. Немедленное лечение противовирусными препаратами может помочь уменьшить некоторые симптомы и свести к минимуму повреждение нервов.
Опоясывающий лишай: Обзор — InformedHealth.org — Книжная полка NCBI
Введение
У любого, кто уже болел ветряной оспой, позже может развиться опоясывающий лишай. Оба они вызваны одним и тем же вирусом, известным как вирус ветряной оспы. Этот вирус остается бездействующим (неактивным) в организме после заражения ветряной оспой. Но спустя годы он может снова стать активным и вызвать опоясывающий лишай (опоясывающий герпес): сыпь с волдырями, которые обычно образуют полосу на коже и часто очень болезненны.Сыпь обычно поражает только одну сторону тела.
Опоясывающий лишай часто встречается у пожилых людей. Хотя это может быть очень неприятно, обычно это проходит примерно через две-четыре недели, если нет никаких осложнений.
С 2018 года вакцинация против опоясывающего лишая рекомендуется людям старше 60 лет. Людям с ослабленной иммунной системой или хроническим заболеванием рекомендуется делать вакцинацию по достижении 50-летнего возраста.
Опоясывающий лишай заразен , но только для людей, никогда не болевших ветряной оспой.В этом случае инфекция сначала вызывает только ветряную оспу, а не опоясывающий лишай.
Симптомы
Перед тем, как высыпать, вы обычно чувствуете усталость и усталость. У вас также может быть небольшой жар и покалывание под кожей. Типичные симптомы опоясывающего лишая проявляются через 2 или 3 дня:
умеренная или сильная жгучая или жгучая боль в пораженной области,
, за которыми следуют слегка красноватые участки кожи с небольшими бугорками,
, которые затем превращаются в маленькие волдыри, которые могут вызвать зуд всего через несколько часов.
Этот этап может длиться до пяти дней. После этого волдыри высыхают через 2-10 дней, оставляя после себя желтоватые струпья.
Опоясывающий лишай обычно поражает только одну сторону тела и обычно образует полосу на коже.
Опоясывающий лишай: Типичная сыпь только на одной стороне тела.
Опоясывающий лишай чаще всего поражает туловище или грудь. Но он может развиваться где угодно, например, на руках, голове или лице. Иногда это также может повлиять на ваши глаза или уши.У некоторых людей волдыри могут развиваться на больших участках.
Причины
После того, как инфекция ветряной оспы проходит, вирусы ветряной оспы необнаруженными оседают в нервных корешках вдоль спинного мозга или в основании черепа. Они остаются там на всю оставшуюся жизнь, но обычно остаются незамеченными.
Если иммунная система ослаблена — например, в результате холода, сильного стресса или старости — вирусы могут снова размножаться и перемещаться по пораженному нерву, в конечном итоге достигая кожи.Когда вирусы размножаются в клетках кожи, они вызывают воспаление и типичную опоясывающий лишай. Воспаление нерва — вот что вызывает боль.
Нерв, инфицированный вирусом, и воспаленный участок кожи
Люди, никогда не болевшие ветряной оспой, могут заразиться вирусом ветряной оспы при контакте с жидкостью из внутренних волдырей опоясывающего лишая. Тогда инфекция может сначала вызвать только ветряную оспу, а не опоясывающий лишай. Вы больше не заразны, когда все волдыри высохнут и все струпья отпадут.
Люди, которые были вакцинированы против ветряной оспы, могут заболеть опоясывающим лишаем, но, похоже, это встречается реже, чем у людей, переболевших ветряной оспой.
Распространенность
Подсчитано, что примерно у 2 из 10 человек, переболевших ветряной оспой, в более позднем возрасте развивается опоясывающий лишай. Большинство людей, страдающих опоясывающим лишаем, старше 50 лет. Риск опоясывающего лишая увеличивается с возрастом, поскольку наша иммунная система становится слабее по мере того, как мы становимся старше. Ежегодно в Германии опоясывающим лишаем болеют около 300 000 человек.
Внешний вид
В нормальных случаях без осложнений опоясывающий лишай у взрослых проходит через 2–4 недели. У детей и молодых людей обычно более легкие случаи заболевания. Большинство взрослых болеют опоясывающим лишаем только раз в жизни.
В очень редких случаях волдыри распространяются на близлежащие участки кожи или даже на все тело. Это может произойти, если иммунная система очень слаба, например, из-за серьезного заболевания, такого как рак или СПИД. В этих условиях опоясывающий лишай может быть опасным для жизни.
Эффекты
Разрушение зудящих волдырей путем их расчесывания может привести к бактериальной инфекции на коже и оставить рубцы. Другие долгосрочные последствия опоясывающего лишая включают чрезмерно чувствительную кожу или изменение пигментации кожи, в результате чего она становится темнее или светлее окружающей кожи.
Опоясывающий лишай на лице может распространяться и на глаза, вызывая воспаление роговицы (кератит). Если поражены слуховые или лицевые нервы, опоясывающий лишай также может привести к потере слуха или параличу лица.Обычно это проходит после того, как исчезла инфекция опоясывающего лишая.
Примерно от 10 до 20 человек из 100 все еще испытывают довольно сильную боль из-за повреждения нервов даже после того, как сыпь прошла. Эта боль называется «постгерпетической невралгией». Это может длиться от нескольких недель или месяцев до нескольких лет.
Люди с очень слабой иммунной системой подвергаются большему риску развития серьезных осложнений. Возможные осложнения включают инфекцию легких (пневмония), воспаление оболочек головного и спинного мозга (менингит) или воспаление печени (гепатит).
В отличие от ветрянки, опоясывающий лишай не опасен для будущего ребенка во время беременности.
Диагностика
Опоясывающий лишай также бывает трудно диагностировать на ранних стадиях, потому что типичная сыпь часто появляется только после того, как начинается боль. В зависимости от того, какая часть вашего тела поражена, сначала можно заподозрить другие причины, такие как воспаление аппендикса (аппендицит) или воспаление желчного пузыря (холецистит), смещение межпозвоночного диска или даже сердечный приступ.
Многие люди, заболевшие опоясывающим лишаем, сначала думают, что это может быть неинфекционное заболевание кожи, такое как экзема.Это может задержать постановку диагноза, потому что они могут подумать, что им не нужно обращаться к врачу по этому поводу.
Врачи диагностируют опоясывающий лишай на основании типичной односторонней сыпи и сопутствующей боли или ненормальных ощущений. Если они не уверены, что это опоясывающий лишай, можно проверить жидкость внутри волдырей, чтобы определить, содержит ли она вирус. Врачи также могут проверить, содержит ли кровь больше, чем обычно, антител, необходимых для борьбы с вирусом ветряной оспы.
Профилактика
По состоянию на конец 2018 года Постоянный комитет Германии по вакцинации (STIKO) рекомендует вакцинировать всех людей старше 60 лет от опоясывающего лишая инактивированной вакциной против опоясывающего лишая.Эта инактивированная вакцина содержит определенные части вируса вместо ослабленных вирусов. Эта вакцина уже рекомендована людям в возрасте 50 лет и старше, страдающим хроническими заболеваниями, такими как диабет, ревматоидный артрит или иммунодефицит. Он состоит из двух доз с интервалом от 2 до 6 месяцев.
Исследования показывают, что вакцина может значительно снизить риск заражения опоясывающим лишаем здоровых людей. Но трудно сказать, длится ли защита от опоясывающего лишая дольше четырех лет, потому что инактивированная вакцина все еще относительно новая.Вакцинация может вызвать побочные эффекты, включая покраснение кожи и сыпь, а также боль или отек в месте введения вакцины.
В Германии расходы на вакцинацию покрывают государственные медицинские страховые компании.
Лечение
Beschwerden Такие симптомы, как боль и жар, можно облегчить с помощью обезболивающих и жаропонижающих препаратов, таких как парацетамол. Обезболивающие, отпускаемые по рецепту, например опиоиды, иногда используются для облегчения более сильной боли.
Если у вас опоясывающий лишай, рекомендуется тщательный уход за кожей.Антисептические или противозудные лосьоны, гели и порошки часто используются, чтобы уменьшить зуд и высушить волдыри. Большинство из них содержат танины, цинк, ментол или полидоканол. Если волдыри уже образовались, иногда рекомендуется использовать охлаждающие влажные обертывания. Но нет никаких хороших научных исследований о том, насколько хорошо эти методы лечения действуют при опоясывающем лишае.
Специальные лекарства от вируса опоясывающего герпеса (противовирусные препараты) рекомендуются только в том случае, если:
вы старше 50 лет,
опоясывающий лишай поражает область головы и шеи,
у вас есть ослабленная иммунная система,
у вас почечная недостаточность,
симптомы тяжелые или существует более высокий риск осложнений.
Если противовирусные препараты будут приняты на ранней стадии, они могут ускорить исчезновение опоясывающего лишая и уменьшить время, в течение которого оно вызывает болезненные ощущения. Так что начинать противовирусную терапию имеет смысл не позднее, чем через 72 часа после появления сыпи. В тяжелых случаях лекарство можно также ввести капельно в вену (внутривенная инфузия). При поражении уха также часто используются стероиды. Но до сих пор не ясно, какие плюсы и минусы может иметь такая комбинированная терапия.
Повседневная жизнь
Важно по возможности не чесать волдыри: жидкость в них заразна, а разорванные волдыри могут оставлять шрамы.Пока он все еще заразен — то есть до тех пор, пока не исчезнут самые последние волдыри, — людям с опоясывающим лишаем следует избегать прямого контакта с другими людьми, если они не знают, имеют ли другие люди иммунитет к ветряной оспе. Это особенно важно, когда речь идет о людях с ослабленным иммунитетом и беременных женщинах. Чтобы предотвратить распространение опоясывающего лишая, наложите на волдыри повязку.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к своему семейному врачу.Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
Источники
Информация о здоровье IQWiG написана с целью помочь
люди понимают преимущества и недостатки основных вариантов лечения и здоровья
услуги по уходу.Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к
Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном
случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.Наша информация основана на результатах качественных исследований. Это написано
команда
медицинские работники, ученые и редакторы, а также проверены внешними экспертами. Ты можешь
найти подробное описание того, как создается и обновляется наша медицинская информация в
наши методы.
Симптомы, изображения, методы лечения и многое другое
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Опоясывающий лишай — это вирусная инфекция, вызываемая вирусом ветряной оспы (VZV), тем же вирусом, который вызывает ветряную оспу. Обычно он поражает один ганглий чувствительного нерва и поверхность кожи, которую нерв снабжает.
Опоясывающий лишай может развиться у любого, кто переболел ветряной оспой.
Фактически, по данным Центров по контролю и профилактике заболеваний (CDC), примерно у каждого третьего человека в Соединенных Штатах опоясывающий лишай развивается в течение жизни.
Однако у человека может развиться опоясывающий лишай, только если он переболел ветряной оспой или подвергся воздействию вируса, который ее вызывает. Этот вирус может годами бездействовать.
У большинства взрослых с покоящимся вирусом опоясывающий лишай никогда не развивается, но у некоторых вирус реактивируется несколько раз.
Опоясывающий лишай чаще всего встречается в возрасте после 50 лет, но он может появиться в любом возрасте, если человек ранее болел ветряной оспой.
Из этой статьи вы узнаете больше о опоясывающем лишае, включая симптомы, осложнения и методы лечения.
Опоясывающий лишай обычно поражает одну сторону тела. Чаще всего это талия, грудь, живот или спина. Также симптомы могут появиться на лице и в глазах, во рту, ушах. Вирус также может поражать некоторые внутренние органы.
Опоясывающий лишай обычно поражает единственный ганглий чувствительного нерва около спинного мозга, называемый ганглием дорзального корешка. Вот почему симптомы проявляются в определенных частях тела, а не повсюду. Боль возникает в результате поражения нервов, а не самой сыпи.
На самом деле у некоторых людей есть боль, но нет сыпи. У других же может появиться сыпь с болью, которая сопровождается другими симптомами, такими как лихорадка, озноб или головная боль.
Симптомы могут различаться по характеру в зависимости от того, на каком участке тела они проявляются.
Общие симптомы
Некоторые из наиболее распространенных симптомов опоясывающего лишая включают:
- постоянную тупую, жгучую или грызущую боль или резкую колющую боль, которая приходит и уходит
- кожная сыпь, напоминающая сыпь при ветрянке, но поражает только определенные области
- пузыри, заполненные жидкостью, которые развиваются как часть сыпи
Симптомы на теле
Волдыри на коже могут появляться в одной или нескольких отдельных полосах с сенсорными нервами кожи, называемыми дерматомами.
Общие места для этого включают:
- грудь
- живот
- спину
- вокруг талии
Обычно это происходит только на одной стороне тела.
Локализация симптомов будет зависеть от распространения вируса в дерматоме.
Симптомы на лице
Если сыпь поражает лицо, симптомы обычно проявляются только с одной стороны — обычно вокруг одного глаза и на лбу.
Они могут включать:
- боль над пораженным дерматомом
- сыпь
- мышечная слабость
- головная боль
Глазные симптомы
Если вирус поражает глазной нерв, это означает, что у человека опоясывающий герпес.
Это может вызвать боль, покраснение и отек вокруг глаза, а также временную или постоянную потерю зрения.
Симптомы уха
Опоясывающий лишай может также возникать в ухе или вокруг него, что приводит к проблемам с равновесием и слухом, а также к мышечной слабости на пораженной стороне лица.
Эти изменения могут быть долгосрочными или даже постоянными. Человек, у которого развиваются симптомы в ушах и глазах или вокруг них, должен немедленно обратиться за медицинской помощью, чтобы снизить риск осложнений.
Симптомы во рту
Если опоясывающий лишай поражает ротовую полость, человек может испытывать:
- болезненность лица
- боль во рту
- зубную боль
- поражения твердых и мягких тканей неба
боль и дискомфорт при этих симптомах может затруднить прием пищи или питья.
Опоясывающий лишай
Опоясывающий лишай также может поражать внутренние органы. Сыпи не будет, но могут возникнуть другие проблемы.
Например, исследователи обнаружили признаки опоясывающего лишая в пищеварительной системе, что может привести к дисфункции желудочно-кишечного тракта, и в артериях головного мозга, что может увеличить риск инсульта и деменции.
Другие симптомы
Могут быть и другие симптомы, в том числе:
Развитие симптома
Симптомы обычно прогрессируют следующим образом:
- Боль, покалывание, онемение и зуд начинают поражать определенные участки кожи.
- Спустя 2 недели появляется сыпь.
- Красные пятна и зудящие пузыри, заполненные жидкостью, появляются в течение 3-5 дней.
- Волдыри могут сливаться, образуя сплошную красную полосу, похожую на сильный ожог.Самое нежное прикосновение может быть болезненным.
- Воспаление может поражать мягкие ткани под сыпью и вокруг нее.
- Через 7–10 дней волдыри постепенно высыхают и образуют корки или корки. Когда волдыри исчезнут, они могут оставить небольшие рубцы.
Опоясывающий лишай обычно сохраняется около 2–4 недель. Он заразен до тех пор, пока волдыри не высохнут и не покроются коркой.
У большинства людей эпизод опоясывающего лишая бывает только один раз, но у некоторых он может повториться.
В редких случаях могут возникнуть осложнения, особенно у людей с ослабленной иммунной системой.
Возможные осложнения опоясывающего лишая включают:
По данным CDC, примерно у 10–18% людей, страдающих опоясывающим лишаем, разовьется ПГН, долгосрочное осложнение, при котором боль от опоясывающего лишая длится намного дольше, чем сама сыпь.
Это более вероятно, если у человека развивается опоясывающий лишай после 40 лет, и риск продолжает расти с возрастом.
У людей со слабой иммунной системой
Люди с ослабленной иммунной системой будут иметь более высокий риск развития опоясывающего лишая и серьезных симптомов и осложнений.
Сюда входят люди, которые:
Эти люди должны как можно скорее обратиться за медицинской помощью, если у них есть опасения по поводу симптомов, связанных с опоясывающим лишаем.
Какие еще меры предосторожности следует предпринять человеку, если у него слабая иммунная система? Узнай здесь.
Невозможно напрямую передать черепицу другому человеку. Однако человек, который никогда не болел ветряной оспой, может заразиться VZV, вступив в прямой контакт с жидкостью в волдырях человека, у которого в настоящее время есть опоясывающий лишай.
Если это произойдет и человек не получил вакцинацию от ветряной оспы, у него сначала разовьется ветряная оспа, а не опоясывающий лишай.
Опоясывающий лишай не передается при кашле или чихании. Только прямой контакт с жидкостью из волдырей может распространить вирус. Таким образом, закрытие волдырей снижает риск заражения.
Важно отметить, что вирус активен только с момента появления волдырей до высыхания и образования корки. Передача невозможна до появления волдырей и после образования корок.Если у человека не появляются волдыри, вирус не может распространяться в традиционном смысле этого слова.
Принятие следующих мер предосторожности может помочь предотвратить передачу вируса:
- Закройте сыпь.
- Часто мойте руки.
- Не прикасайтесь к сыпи и не царапайте ее.
Также важно избегать контактов с:
- недоношенными младенцами или младенцами с низкой массой тела при рождении
- беременными женщинами, никогда не болевшими ветряной оспой или вакциной от нее
- с ослабленной иммунной системой
Врач может назначить противовирусные препараты, чтобы вирус не размножался.
Противовирусное лечение
Противовирусное лечение может помочь:
- уменьшить тяжесть и продолжительность симптомов
- предотвратить развитие осложнений
- снизить риск возвращения сыпи
Управление симптомами
Советы по управлению симптомами включают:
- использование обезболивающих
- максимальное снижение стресса
- регулярное питательное питание
- легкие упражнения
- ношение свободной одежды для комфорта
Для облегчения зуда CDC рекомендует:
- нанесение лосьона с каламином
- принятие теплой овсяной ванны
- нанесение прохладной влажной тряпки на волдыри
Лосьон с каламином можно приобрести в Интернете.
Узнайте больше о домашних средствах от зуда здесь.
Большинство людей выздоравливают после лечения в домашних условиях, но человеку следует обратиться за медицинской помощью, если появятся другие симптомы, такие как лихорадка. Примерно 1–4% людей будут вынуждены проводить время в больнице из-за осложнений.
Вакцинация может защитить от ветряной оспы и опоясывающего лишая.
Для детей: вакцина против ветряной оспы
Специалисты рекомендуют плановую иммунизацию вакциной против ветряной оспы (вакцина против ветряной оспы) в детстве.
Две дозы вакцины позволяют предотвратить ветряную оспу с вероятностью не менее 90%. Профилактика ветрянки также предотвратит опоясывающий лишай.
Дети должны получить первую дозу в 12–15 месяцев. Вторая доза — через 4–6 лет.
Испытания показали, что вакцина безопасна, хотя некоторые дети могут испытывать:
- боль в месте инъекции
- лихорадку и легкую сыпь
- временную боль и скованность в суставах
С момента начала вакцинации детей количество случаев опоясывающего лишая снизилось.
Безопасны вакцины или нет? Узнайте больше здесь.
Для пожилых людей: вакцина против опоясывающего лишая
Другая вакцина, вакцина против опоясывающего герпеса, доступна для людей в возрасте 50 лет и старше, перенесших ветряную оспу и, следовательно, переносящих VZV. Специалисты также рекомендуют эту вакцину тем, кто не болел ветряной оспой или опоясывающим лишаем.
В США 99,5% людей, родившихся до 1980 года, уже заражены этим вирусом. Вакцина против опоясывающего герпеса может помочь предотвратить опоясывающий лишай у людей, у которых он уже есть.
Доступны следующие варианты: Зоставакс и более новая вакцина под названием Шингрикс.
После двух доз Shingrix у человека будет более 90% защиты от опоясывающего лишая, а через 4 года, по данным CDC, уровень защиты упадет до 85%.
Кому нельзя делать прививку?
К людям, которым не следует вводить вакцину против опоясывающего лишая без предварительной консультации со своим врачом, относятся те, кто:
- имеет аллергию на любой компонент вакцины против опоясывающего лишая
- имеет ослабленную иммунную систему
- беременны или могут быть беременны
Опоясывающий лишай является результатом вируса VZV, вызывающего ветряную оспу.После выздоровления от ветрянки вирус остается в организме. Он находится в спящем состоянии в ганглии задних корешков периферической нервной системы.
VZV принадлежит к группе вирусов, называемых вирусами герпеса. Вот почему опоясывающий лишай также называют «опоясывающим герпесом».
Все вирусы герпеса могут скрываться в нервной системе, где они могут неопределенно долго оставаться в латентном состоянии.
В определенных условиях вирус опоясывающего герпеса может «реактивироваться», подобно пробуждению от спячки, и перемещаться по нервным волокнам, вызывая новую активную инфекцию.
Что вызывает это, обычно не ясно, но это может произойти, когда что-то ослабляет иммунную систему, побуждая вирус реактивироваться.
Факторы риска и триггеры
Возможные факторы риска и триггеры включают:
- пожилой возраст
- определенные виды рака или варианты лечения рака
- ВИЧ
- лечения, подавляющие иммунную систему
- стресс или травма
Любой, кто имеет переболел ветряной оспой, может развиться опоясывающий лишай.
Большинство людей полностью выздоравливают от опоясывающего лишая в течение 3-5 недель, но у некоторых возникают серьезные осложнения. Наибольшему риску подвержены люди с ослабленной иммунной системой.
Прививка от ветряной оспы в детстве может предотвратить как ветряную оспу, так и опоясывающий лишай. Для тех, кому не делали прививку в детстве, доступны другие прививки.
Людям в возрасте 50 лет и старше следует поговорить со своим врачом о вакцинации.
Опоясывающий лишай (опоясывающий лишай)
Последняя редакция: май 2016 г.
Что такое черепица?
Опоясывающий лишай, также называемый опоясывающим герпесом или опоясывающим лишаем, представляет собой болезненную кожную сыпь, вызываемую вирусом ветряной оспы, тем же вирусом, который вызывает ветряную оспу.После того, как человек выздоравливает от ветрянки, вирус остается в организме неактивным. Обычно вирус не вызывает никаких дополнительных проблем; однако через несколько лет вирус может появиться снова, вызывая опоясывающий лишай.
У кого опоясывающий лишай?
Опоясывающий лишай может развиться у любого, кто вылечился от ветрянки, в том числе у детей. Однако опоясывающий лишай чаще всего встречается у людей в возрасте 50 лет и старше. Риск получения опоясывающего лишая увеличивается с возрастом. Людям, у которых есть заболевания, мешающие правильной работе иммунной системы, такие как рак, лейкемия, лимфома и инфекции, вызванные вирусом иммунодефицита человека (ВИЧ), или люди, принимающие лекарства, ослабляющие иммунную систему, такие как стероиды и лекарства, принимаемые после трансплантации органов. , также подвергаются большему риску получить опоясывающий лишай.
Как распространяется черепица?
Чтобы развился опоясывающий лишай, человек, должно быть, уже болел ветрянкой в прошлом. Человек не может получить опоясывающий лишай от человека, у которого есть опоясывающий лишай. Однако вирус, вызывающий ветряную оспу и опоясывающий лишай, может передаваться от человека с активным опоясывающим лишаем человеку, который никогда не болел ветряной оспой или не получал вакцину против ветряной оспы. У человека, подвергшегося воздействию вируса, разовьется ветряная оспа, а не опоясывающий лишай. Человек с опоясывающим лишаем может распространять вирус, когда сыпь находится в фазе волдырей.Блистерная жидкость заполнена вирусными частицами. Вирус распространяется при прямом контакте с сыпью или при вдыхании вирусных частиц, которые смешиваются с воздухом. Как только на сыпи образовались корки, человек больше не заразен. Человек не заразен до появления волдырей или если боль не проходит после исчезновения сыпи (постгерпетическая невралгия).
Каковы симптомы опоясывающего лишая?
Опоясывающий лишай обычно начинается с сыпи на одной стороне лица или тела. Сыпь начинается в виде волдырей, которые покрываются коркой через семь-десять дней.Сыпь обычно проходит в течение двух-четырех недель.
Перед появлением сыпи часто возникает боль, зуд или покалывание в том месте, где будет развиваться сыпь. Другие симптомы опоясывающего лишая могут включать жар, головную боль, озноб и расстройство желудка.
Как скоро появляются симптомы?
Вирус находится в спящем состоянии у человека, перенесшего ветряную оспу в прошлом. Он может реактивироваться много лет спустя.
Какие осложнения связаны с опоясывающим лишаем?
Опоясывающий лишай обычно не опасен для здоровых людей, хотя может причинить большие страдания во время приступа.Любой человек с опоясывающим лишаем на верхней половине лица, независимо от его степени тяжести, должен немедленно обратиться за медицинской помощью из-за риска повреждения глаза. Очень редко опоясывающий лишай может привести к пневмонии, проблемам со слухом, слепоте, воспалению мозга (энцефалиту) или смерти. Примерно у одного человека из пяти сильная боль может продолжаться даже после исчезновения сыпи. Эта боль называется постгерпетической невралгией. По мере того, как люди становятся старше, у них повышается вероятность развития постгерпетической невралгии, и она с большей вероятностью будет тяжелой.
Есть ли лечение опоясывающего лишая?
Для лечения опоясывающего лишая доступны несколько противовирусных препаратов: ацикловир (Зовиракс), валацикловир (Валтрекс) и фамцикловир (Фамвир). Эти лекарства следует начинать как можно скорее после появления сыпи, они помогут сократить продолжительность болезни и уменьшить ее тяжесть. Обезболивающие также могут помочь при боли, вызванной опоясывающим лишаем. Как можно скорее позвоните своему провайдеру, чтобы обсудить варианты лечения.
Делает ли перенесенная инфекция иммунитетом человека?
Обычно.У большинства людей, страдающих опоясывающим лишаем, за всю жизнь случается только один эпизод этого заболевания. В редких случаях может возникнуть второй или даже третий случай опоясывающего лишая.
Есть ли вакцина от опоясывающего лишая?
В настоящее время доступны две вакцины против опоясывающего лишая: Shingrix и Zostavax. Вакцина Shingrix, более новая вакцина, предпочтительнее Zostavax для профилактики опоясывающего лишая и его осложнений. Две дозы Шингрикса с интервалом от 2 до 6 месяцев рекомендуются для здоровых взрослых в возрасте 50 лет и старше.Шингрикс также рекомендуется взрослым, ранее получавшим Зоставакс. Однократная доза Зоставакса в некоторых случаях может использоваться для предотвращения опоясывающего лишая у здоровых взрослых в возрасте 60 лет и старше.
Что можно сделать, чтобы предотвратить распространение опоясывающего лишая?
Доступна вакцина от ветряной оспы, и есть надежда, что у людей, иммунизированных против ветряной оспы, в более позднем возрасте будет меньше шансов заболеть опоясывающим лишаем.
Риск распространения вируса, вызывающего опоясывающий лишай, невелик, если сыпь покрыта покровом.Людям с опоясывающим лишаем следует прикрывать сыпь, не трогать и не царапать сыпь, а также часто мыть руки, чтобы предотвратить распространение опоясывающего лишая. Как только на сыпи образовались корки, человек больше не заразен.
.