Через сколько дней снимают швы после операции на ноге: Снятие послеоперационных швов и лигатур
вальгусной деформации
- Цель хирургического лечения вальгусной деформации
- Врач какого профиля проводит операцию вальгусной деформации?
Насколько эффективно хирургическое лечение вальгусной деформации?
- Подготовка к операции
- Как проводится хирургическое лечение вальгусной деформации?
- Какой вид анестезии получает пациент при операции на большом пальце?
- Будет ли болеть стопа после операции вальгусной деформации?
- Условия размещения в Геленк клинике
- На что нужно обратить внимание после операции
- Сколько стоит хирургическое лечение вальгусной деформации стопы?
- Кому подходит подобное оперативное лечение вальгусной деформации?
- Как записаться на прием и на саму операцию иностранному пациенту?
Вальгусная деформация. © Gelenk-Klinik
Вальгусная патология первого пальца стопы (искривленность, «шишка» или «косточка») — это довольно распространённое заболевание, прежде всего среди женского населения. вальгусной деформации характерно заметное отклонение большого пальца к наружному краю стопы, что может спровоцировать искривление остальных пальцев. Все это создает довольно неэстетичную картину. Как правило, женщины чаще всего сталкиваются с вальгусной деформацией и замечают, что обувь привычного размера им больше не подходит. На прогрессирующей стадии болезни перенагрузка первого плюснефалангового сустава увеличивается с каждым днем. Со временем деформации подвергаются и другие пальцы, а именно приобретают форму молотка. Иногда отмечаются и признаки крючковидного пальца. Косточка на стопе с нарастающим поперечным плоскостопием сильно деформирует плюснефалангового сустава передний отдел стопы. Подошва его становится более плотной и выступает в центре; в этом же месте образуются болезненные экзостозы (костные наросты) и воспаления, еще больше усугубляющие проблему с обувью. Чрезмерные нагрузки на стопу могут вызвать артроз первого плюснефалангового сустава (халлюкс ригидус).
вальгусной деформации характерно заметное отклонение большого пальца к наружному краю стопы, что может спровоцировать искривление остальных пальцев. Все это создает довольно неэстетичную картину. Как правило, женщины чаще всего сталкиваются с вальгусной деформацией и замечают, что обувь привычного размера им больше не подходит. На прогрессирующей стадии болезни перенагрузка первого плюснефалангового сустава увеличивается с каждым днем. Со временем деформации подвергаются и другие пальцы, а именно приобретают форму молотка. Иногда отмечаются и признаки крючковидного пальца. Косточка на стопе с нарастающим поперечным плоскостопием сильно деформирует плюснефалангового сустава передний отдел стопы. Подошва его становится более плотной и выступает в центре; в этом же месте образуются болезненные экзостозы (костные наросты) и воспаления, еще больше усугубляющие проблему с обувью. Чрезмерные нагрузки на стопу могут вызвать артроз первого плюснефалангового сустава (халлюкс ригидус). Зачастую специалисты отмечают и косметический аспект операции, которую называют «Золушка» или «Cinderella». Однако улучшение функций, снятие хронической боли и коррекция деформационных патологий стопы также являются важными составляющими комплексного лечения.
Зачастую специалисты отмечают и косметический аспект операции, которую называют «Золушка» или «Cinderella». Однако улучшение функций, снятие хронической боли и коррекция деформационных патологий стопы также являются важными составляющими комплексного лечения.
Врачи специализированного медицинского центра хирургии стопы и голеностопного сустава в Геленк Клинике, что недалеко от Фрайбурга, проводят высокопрофессиональное щадящее лечение деформационных патологий большого пальца. Опытные хирурги клиники — это настоящие профессионалы своего дела. В своей работе они используют исключительно высокотехнологичную аппаратуру, способствующую проведению безболезненных малоинвазивных вмешательств. После операции в Геленк Клинике в г. Фрайбург у пациента не останется рубцов. Таким образом, процесс выздоровления и реабилитационный период сводятся до минимума, что позволяет избежать видимых рубцов на стопе.
Степень тяжести вальгусной деформации определяет сложность и ход оперативного вмешательства. Чем сложнее операция, тем продолжительнее послеоперационное лечение. Именно поэтому людям, страдающим от вальгусной деформации (Hallux Valgus) необходимо своевременно обратиться к врачу и заранее обсудить лечение, а также все возможности коррекции недуга.
Чем сложнее операция, тем продолжительнее послеоперационное лечение. Именно поэтому людям, страдающим от вальгусной деформации (Hallux Valgus) необходимо своевременно обратиться к врачу и заранее обсудить лечение, а также все возможности коррекции недуга.
Лечение вальгусной деформации в Геленк Клинике возвращает пациентам прежнюю подвижность в кратчайшие сроки. Кроме того, целью наших специалистов является достижение наилучшего косметического результата без рубцов и других видимых последствий.
медицинский запрос
Цель хирургического лечения вальгусной деформации
Высокие каблуки способствуют развитию поперечного плоскостопия и вальгусной деформации. В данном случае вся масса тела переносится на передний отдел стопы и увеличивает давление на первый плюснефаланговый сустав. © Gelenk-Klinik
- Уменьшение боли
- Оптическая коррекция формы стопы
- Выпрямление первого плюснефалангового сустава
- Предотвращение артроза (халлюкс ригидус)
- Возможность носить открытую обувь
- Малоинвазивное лечение вальгусной деформации и незначительное рубцевание
Врач какого профиля проводит операцию вальгусной деформации?
Операция вальгусной патологии -шишка или косточка — это коррекция деформации большого пальца с заметным отклонением к наружному краю стопы.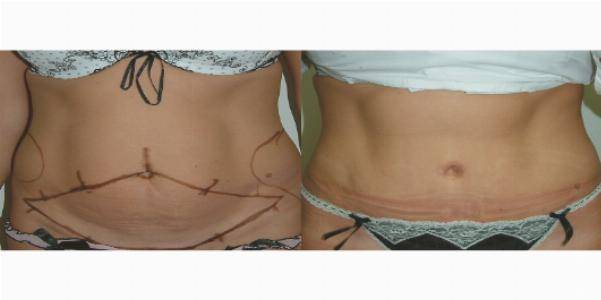 @joint-surgeon
@joint-surgeon
Специализированная клиника Геленк Клиник (Gelenk-Klinik) в г. Фрайбург отличается особым отношением между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас есть компетентное контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Доктор Томас Шнайдер и доктор Мартин Ринио являются одними из ведущих специалистов в области хирургии стопы и голеностопного сустава. Кроме того, д-р Шнайдер и д-р Ринио — это опытные дипломированные хирурги, которые проводят лечение вальгусной деформации стопы и голеностопа на высочайшем уровне, ежегодно проверяются независимыми медицинскими ассоциациями Германии, а так же постоянно повышают свою квалификацию. Именно поэтому ортопедической Геленк-Клинике (Gelenk-Klinik) во Фрайбурге было присвоено официальное название «Центр хирургии стопы и голеностопного сустава».
Насколько эффективно хирургическое лечение вальгусной деформации?
Результативность операции не зависит от степени тяжести вальгусной деформации. Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Перед каждой операцией опытные хирурги Геленк Клиники проводят с пациентом беседу, во время которой оговаривают все возможные преимущества и осложнения хирургического вмешательства. По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
Основываясь на долголетнем опыте работы и сотрудничестве с исключительно опытными и знающими свое дело специалистами, мы рекомендуем каждому пациенту регулярные занятия на дому. Мы считаем, что благодаря специальным упражнениям хирургическое лечение вальгусной деформации будет более эффективным. Подробное описание гимнастических упражнений предоставляется специализированным центром Геленк Клиники по лечению заболеваний стопы в г. Фрайбург.
Подготовка к операции
Сначала врач назначает комплексное клиническое обследование и визуализационную диагностику. В первую очередь проводится беседа с пациентом и затем физический осмотр, и рентген в положении «стоя», то есть под нагрузкой. Путем измерения меж плюсневого угла (угол между 1-ой и 2-ой плюсневой костью) определяется степень вальгусной деформации большого пальца. На основании результата данной процедуры врач и пациент принимают решение касательно методики предстоящей операции.
Путем измерения меж плюсневого угла (угол между 1-ой и 2-ой плюсневой костью) определяется степень вальгусной деформации большого пальца. На основании результата данной процедуры врач и пациент принимают решение касательно методики предстоящей операции.
После оценки физического состояния пациента хирург проводит с ним разъяснительную беседу, во время которой оговаривает ход операции, а также возможные осложнения. Помимо этого, перед хирургическим вмешательством с больным встречается анестезиолог, который еще раз тщательно проверяет состояние здоровья пациента перед наркозом. Как правило операция проводится на следующий день.
Как проводится хирургическое лечение вальгусной деформации?
Вальгусная деформация: Заметное отклонение большого пальца к внешней стороне стопы и смещение других суставов. Несимметричность сесамовидных костей. © joint-surgeon
Хирургическое лечение вальгусной деформации способствует выпрямлению искривленного положения костной оси большого пальца стопы.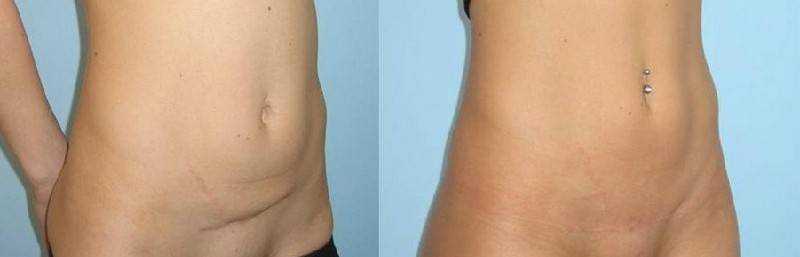 Кроме того оперативное лечение способствует нормализации сухожильно-мышечного тонуса. В ином случае большой палец все больше отклоняется в сторону. Очень важным моментом во время операции является бережное отношение и минимальная травматизация мышц и сухожилий, окружающих первый палец стопы. Так же хирургическое лечение вальгусной деформации способствует долгосрочному улучшению пронации пальца.
Кроме того оперативное лечение способствует нормализации сухожильно-мышечного тонуса. В ином случае большой палец все больше отклоняется в сторону. Очень важным моментом во время операции является бережное отношение и минимальная травматизация мышц и сухожилий, окружающих первый палец стопы. Так же хирургическое лечение вальгусной деформации способствует долгосрочному улучшению пронации пальца.
Хирургическое лечение вальгусной деформации первого пальца стопы подразумевает также и наблюдение состояния сесамовидных костей. Os sesamoideum или сесамовидная кость находится в толще сухожилий и отвечает за сохранение необходимого расстояния к кости, сохраняя исходные функции сухожильного аппарата. Во время операции хирург должен следить за положением и состоянием сесамовидных костей. Когда данная составляющая сгибательного аппарата стопы принимает участие в патологических процессах, пациент испытывает сильную боль, что значительно ухудшает качество его жизни.
Продолжительность операции составляет около одного часа. Как правило, хирурги используют малоинвазивные хирургические методики, подразумевающие небольшие разрезы. Подобный принцип работы значительно уменьшает риск заражения. После такой операции у пациентов могут образоваться минимальные рубцы.
Как правило, хирурги используют малоинвазивные хирургические методики, подразумевающие небольшие разрезы. Подобный принцип работы значительно уменьшает риск заражения. После такой операции у пациентов могут образоваться минимальные рубцы.
В большинстве случаев хирургическое лечение вальгусной деформации комбинируют со следующими методиками:
- Корригирующая остеотомия:
Данное вмешательство направлено на исправление искривленного положения стопы. - Коррекция мягких тканей (латеральный релиз):
Лечение суставной капсулы и выпрямление вальгусной деформации пальца. - Хирургическое лечение сухожилий::
Коррекция длины сухожилий с целью избегания вальгусной деформации большого пальца стопы. - Во время операции вальгусной патологии хирург может провести также и суставосохраняющую хейлектомию (удаление костных шпор). В случае сильного артроза (халлюкс ригидус) производится артродез (обездвиживание первого плюснефалангового сустава). Таким образом пациент освобождается от сильной боли в стопе и быстро возвращается к прежней активности.
 К счастью данная процедура проводится довольно редко.
К счастью данная процедура проводится довольно редко.
Какой вид анестезии получает пациент при операции на большом пальце?
Как правило оперативное лечение вальгусной деформации проходит под общим наркозом. Однако по желанию пациента эту операцию можно провести и под местной анестезией. Для этого анестезиолог вводит обезболивающее средство в позвоночный канал поясничного отдела позвоночника. Во время такой операции пациент находится при полном сознании. Какой вид наркоза подходит пациенту определяется в индивидуальном порядке, во время беседы с анестезиологом. При этом наши специалисты учитывают все имеющиеся показатели, а также физическое состояние больного. Практикующие анестезиологи Геленк Клиники во Фрайбурге являются профессионалами в области обеих вышеназванных методов.
Будет ли болеть стопа после операции вальгусной деформации?
Каждое хирургическое вмешательство связано с определенной болью. Как правило мы стараемся свести болевые ощущения после оперативного лечения халлюкс вальгус к минимуму. В основном, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую стопу примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение вальгусной деформации можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.
В основном, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую стопу примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение вальгусной деформации можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.
Условия размещения в Геленк Клинике
Частная палата в Геленк Клинике в г. Гундельфинген, Германия.
Как правило, во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. Так же, Вы можете пользоваться мини-баром и сейфом. В каждой палате есть окно. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции вальгусной деформации мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре после операции составляет два дня.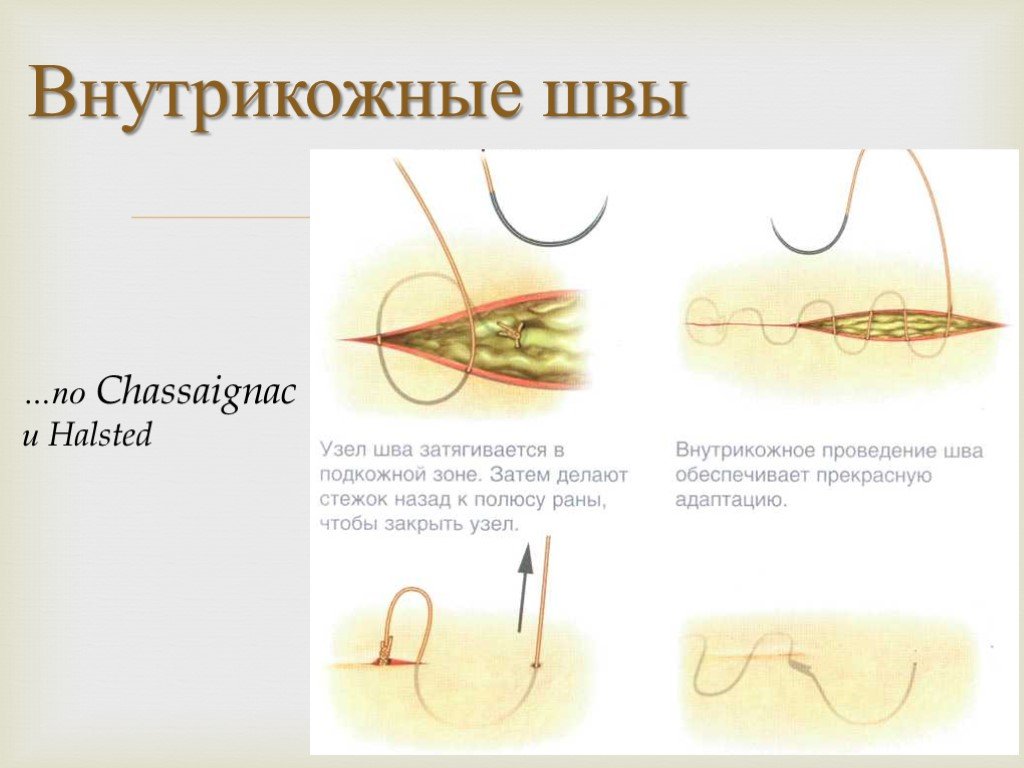 Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах ходьбы от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах ходьбы от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
На что нужно обратить внимание после операции?
Сразу после операции вальгусной деформации стопу необходимо охладить и держать в приподнятом положении. Таким образом, предотвращаются отеки и болевые ощущения. Специальная перевязочная техника стабилизирует большой палец в первые несколько дней. Спустя примерно 12 дней снимаются швы. После этого Вы сможете снова принять душ.
Кроме того, в течение четырех недель необходимо носить специальную обувь, снимающую нагрузки с переднего отдела стопы. Общая масса тела переносится на пятку. Если Вам необходимо пройти несколько долгое расстояние, мы рекомендуем использовать еще и костыли с опорой на локоть. Профилактика тромбоза на время невозможности полных нагрузок является обязательной. Кроме того, лечение вальгусной деформации в нашей клинике подразумевает проведение физиотерапии и лимфодренажа с целью минимизации вероятности отеков и предотвращения потери мышечной массы. Зачастую продолжительность отечности зависит от возраста пациента.
Зачастую продолжительность отечности зависит от возраста пациента.
Сколько стоит хирургическое лечение вальгусной деформации стопы?
Кроме стоимости операции необходимо учесть так же и дополнительные расходы на диагностику, беседу с врачом и локтевые костыли. Если Вы планируете после операции остаться в Германии и на физиотерапевтическое лечение, мы будем рады записать Вас на прием к известным физиотерапевтам и составим предварительную смету расходов.
Информацию касательно стоимости проживания в отеле и возможного дополнительного реабилитационного лечения Вы сможете прочитать на интернет-сайте поставщика услуг.
Кому подходит оперативное лечение вальгусной деформации?
Для того, чтобы дать точную оценку состояния стопы и определить степень вальгусной деформации нам потребуются свежие рентгеновские снимки, а также МРТ. На основании этих изображений врач сможет сказать, подходит ли Вам хирургическое лечение.
Хорошее кровообращение является залогом быстрого излечения после операции на плюсне. Стопа — это самый отдаленный от сердца орган движения. Мягкотканые покровы на перенагруженной стопе очень тонкие, а механические нагрузки, наоборот, велики. Именно поэтому все заболевания, снижающие и без того плохое кровообращение, негативно влияют на процесс заживления после операции. Следующие патологии препятствуют успешной коррекции вальгусной деформации либо затрудняют данный процесс:
Стопа — это самый отдаленный от сердца орган движения. Мягкотканые покровы на перенагруженной стопе очень тонкие, а механические нагрузки, наоборот, велики. Именно поэтому все заболевания, снижающие и без того плохое кровообращение, негативно влияют на процесс заживления после операции. Следующие патологии препятствуют успешной коррекции вальгусной деформации либо затрудняют данный процесс:
- облитерирующий атеросклероз периферических артерий
- диабетическая стопа
- начальная стадия полиневропатии (нервное заболевание, зачастую вызванное диабетом)
- венозная недостаточность
При наличии вышеуказанных заболеваний, перед тем как провести хирургическое лечение вальгусной деформации, наши специалисты должны проконсультироваться с флебологом.
Полиартрит и ревматоидные болезни не препятствуют операции на стопе. Однако в данном случае необходимо обратить особое внимание на оперативную технику, по которой будет проводиться лечение вальгусной деформации.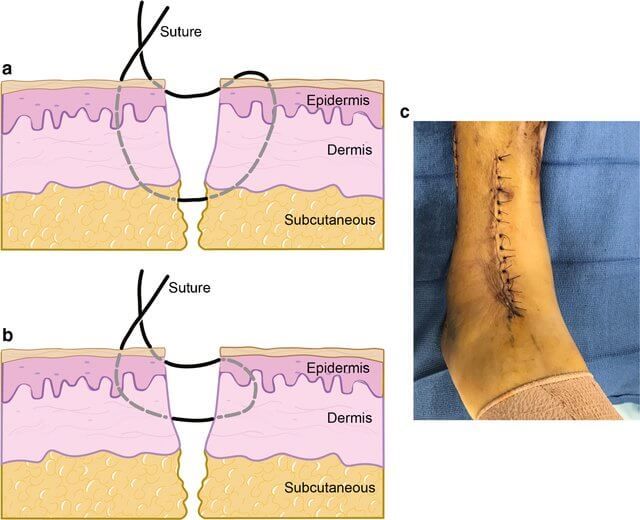 Хирургу нужно быть особенно внимательным и в том случае, если пациенту уже делали операцию халлюкс вальгус, так как данный факт только осложняет повторное коррекционное лечение.
Хирургу нужно быть особенно внимательным и в том случае, если пациенту уже делали операцию халлюкс вальгус, так как данный факт только осложняет повторное коррекционное лечение.
Нарушение кровообращения всегда является противопоказанием: Облитерирующий атеросклероз периферических артерий или синдром диабетической стопы предотвращают либо усложняют процесс заживления раны после хирургического лечения вальгусной деформации. © Viewmedica
Как записаться на прием и на саму операцию иностранному пациенту
Для того, чтобы установить состояние первого плюснефалангового сустава, специалистам по лечению вальгусной деформации стопы в Германии необходимы актуальные МРТ и рентгеновские снимки, которые Вы сможете загрузить на нашем интернет-сайте. После просмотра пересланных изображений в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на лечение вальгусной деформации.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением вальгусной деформации к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
медицинский запрос
Артроскопия коленного сустава | КДЦ «Ультрамед»
Артроскопия коленного сустава – это современный высокотехнологичный малоинвазивный метод хирургического обследования и лечения травм и заболеваний коленного сустaва, иными словами это операция, позволяющая выполнить весь необходимый объем операции через 2-3 прокола кожи и после которой разрешается вставать и ходить на следующий день.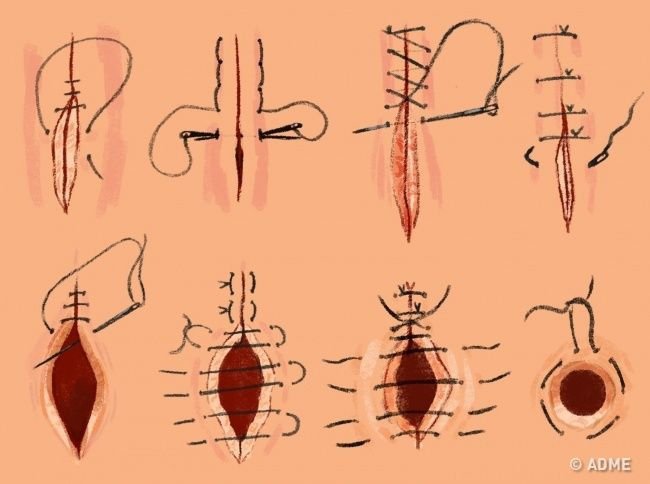
Такая операция показана при:
- разрывах и других повреждениях мeнисков,
- разрыве связoк кoленнoго сустaва,
- воспалении синовиальной (внутренней) оболочки сустaва,
- наличии внутрисуставных тел,
- вывихе надкoленника,
- болезнях сустaвного хряща,
- деформирующем артрозе сустава,
- ревматоидном артрите,
- некрозе мыщелков бедренной кости и других заболеваниях.
Нередко к артрoскoпии прибегают для более точной диагностики состояния сустава при неясной клинической картине, например, когда консервативное лечение неэффективно.
Очевидно, что артроскопия имеет множество преимуществ перед обычным (открытым) хирургическим вмешательством, поэтому артроскопия в настоящее время является «золотым стандартом» в диагностике и лечении заболеваний и травм коленного сустава.
Aртрoскoпия сустава проводится при помощи специального прибора — aртрoскoпа, представляющего собой тонкую трубку диаметром 4 мм со специальной оптической системой на конце и осветителем.
Прибор подключается к видеокамере, поэтому изображение выводится на монитор. Чтобы ввести артрoскоп в сустав, необходимо выполнить совсем небольшой разрез, всего 5-7 мм. Для используемых хирургических инструментов производится дополнительный доступ такого же размера. Редко при артроскопии коленного сустава возникает необходимость в расширении разреза для инструментов или выполнении третьего разреза, как правило, это происходит при необходимости удаления крупных внутрисуставных тел или при сложных повреждениях в суставе.
Несмотря на малую травматичность операции, существуют противопоказания к проведению артроскопии коленного сустава: противопоказания к анестезии, инфицированные раны или гнойно-воспалительные заболевания кожи и подкожной клетчатки в области коленного сустава и нижней конечности, выраженный спаечный процесс в полости сустава.
Подготовка к операции
Подготовка к артроскопии не вызывает сложностей у пациента.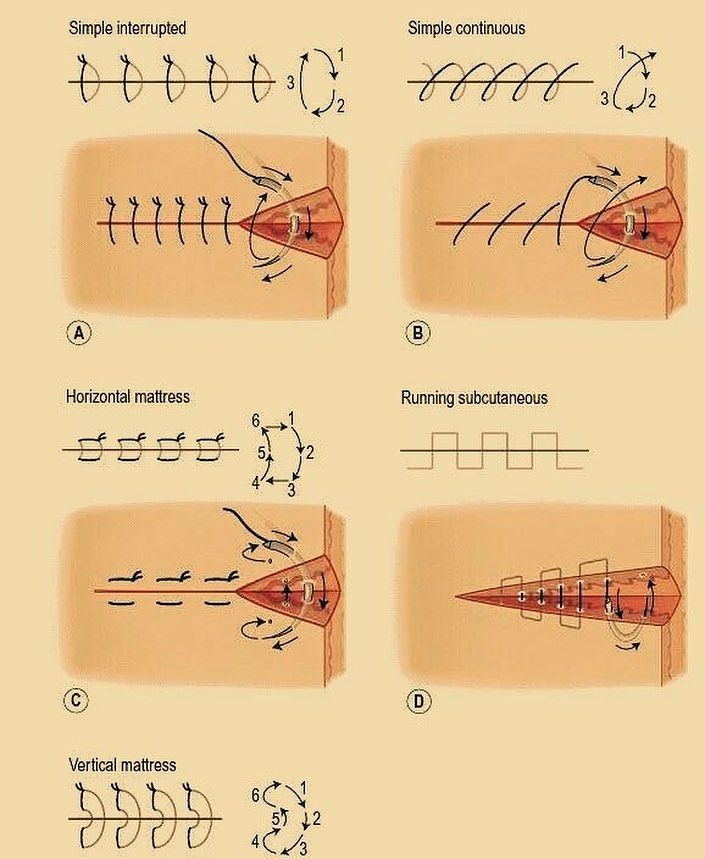 Главным условием является переносимость средств для обезболивания, отсутствие абсолютных противопоказаний со стороны других органов и систем организма. Если пациент принимает специальные препараты, влияющие на свертываемость крови, то прием этих препаратов накануне операции является отдельным вопросом для обсуждения с врачом.
Главным условием является переносимость средств для обезболивания, отсутствие абсолютных противопоказаний со стороны других органов и систем организма. Если пациент принимает специальные препараты, влияющие на свертываемость крови, то прием этих препаратов накануне операции является отдельным вопросом для обсуждения с врачом.
Предоперационное обследование пациента обычно включает медицинский осмотр, анализы крови и мочи, электрокардиограмму, рентгенограмму коленного сустава, МРТ или УЗИ коленного сустава, иногда для безопасного проведения анестезии требуется более углубленное обследование.
Проведение операции
После наступления анестезии коленный сустав пациента через прокол кожи заполняется жидкостью, в сустав вводится артроскоп и через отдельный прокол – специальный тонкий щуп. Сначала всегда выполняется диагностический этап, во время которого сустав осматривается, ощупываются все доступные внутренние структуры сустава: мениски, хрящи, связки, внутренняя (синовиальная) оболочка сустава. После выполнения диагностического этапа, когда понятна картина изменений в суставе, определяется необходимый объем лечебных действий в зависимости от выявленной патологии. Лечебный этап занимает 5-60 минут. По окончании операции сустав промывается жидкостью, на раны накладываются швы.
После выполнения диагностического этапа, когда понятна картина изменений в суставе, определяется необходимый объем лечебных действий в зависимости от выявленной патологии. Лечебный этап занимает 5-60 минут. По окончании операции сустав промывается жидкостью, на раны накладываются швы.
После того как успешно проведена артроскопия коленного сустава, пациент может отправиться домой даже в день операции. Хотя эта операция проводится с минимальными разрезами и обычно не вызывает осложнений, восстановительный период пациентам все же требуется.
В первые сутки после операции могут понадобиться анальгетики. Обычно болезненные ощущения различной интенсивности могут продолжаться до 3 суток. Потребность в анальгетиках может и не возникнуть. На следующий после операции день производится перевязка, дальнейший график перевязок составляется индивидуально. При необходимости помимо перевязки выполняется пункция коленного сустава для удаления жидкости из сустава. До снятия швов нельзя мочить прооперированную область и повязки. В послеоперационном периоде рекомендуется возвышенное положение конечности в течение 1-3 суток (до спадения отека). Швы обычно снимают на 8-14 сутки, в зависимости от объема операции. Нагрузка и движения в первые дни после операции должны быть ограничены — узнайте у хирурга свой двигательный режим. Также с третьих суток показаны физиолечение, лечебная физкультура и массаж. Назначение данных процедур во-многом зависит от объема выполненной операции и назначается индивидуально. При соблюдении всех предписаний, пациент возвращается к привычному образу жизни и может заниматься физической нагрузкой в полном объеме уже через 3-5 недель после артроскопии.
В послеоперационном периоде рекомендуется возвышенное положение конечности в течение 1-3 суток (до спадения отека). Швы обычно снимают на 8-14 сутки, в зависимости от объема операции. Нагрузка и движения в первые дни после операции должны быть ограничены — узнайте у хирурга свой двигательный режим. Также с третьих суток показаны физиолечение, лечебная физкультура и массаж. Назначение данных процедур во-многом зависит от объема выполненной операции и назначается индивидуально. При соблюдении всех предписаний, пациент возвращается к привычному образу жизни и может заниматься физической нагрузкой в полном объеме уже через 3-5 недель после артроскопии.
Осложнения артроскопии
Как и любое другое оперативное вмешательство при артроскопии могут встречаться, хотя и редко, некоторые осложнения:
- вызванные анестезией, не связаны с артроскопической хирургией, как таковой;
- гемартроз (скопление крови в суставе), требует проведения пункции;
- синовит (неинфекционное воспаление внутренней оболочки сустава), часто появляется при слишком быстром возобновлении активной деятельности после операции, требует проведения пункций и противовоспалительного лечения;
- осложнения со стороны нервной системы: они проявляются появлением зоны «анестезии» или ощущения мурашек в области сустава и связаны с повреждением веточек нервов.
 Со временем эти проявления исчезают.
Со временем эти проявления исчезают. - растяжение внутренней боковой связки: может быть получено в ходе усиленных манипуляций, направленных на увеличение расстояния между бедренной и большеберцовой костями при исследовании и лечении менисков, это требуется, чтобы уберечь хрящ отповреждений
- тромбоэмболические осложнения: встречаются крайне редко, профилактика их обязательна для всех: по меньшей мере — эластичные бинты, при наличии факторов риска требуются медикаменты.
- гнойный артрит – связан с попаданием в сустав инфекции, чаще всего появляется после воспаления кожи в области послеоперационных ран при несоблюдении режима (попадание воды на раны при мытье).
Главное для профилактики осложнений после артроскопии — это четкое соблюдение всех предписаний лечащего врача.
Разрыв мениска – часто встречающаяся патология, возникающая при травмах или резких движениях (наиболее типичным механизмом повреждения является скручивающая нагрузка на коленный сустав при фиксированной стопе), иногда повреждение мениска можно получить при сидении «на корточках» или прыжках даже с небольшой высоты.
Как правило, пациента беспокоит боль в суставе, появляющаяся или усиливающаяся при движениях или нагрузке, колено при этом часто увеличивается в размерах за счет отека и жидкости внутри сустава, нередко возникают «блокировки» сустава, резко ограничивающие объем движений и сопровождаются чувством нестабильности в нем (нога «подворачивается»).
В таких ситуациях следует создать покой для коленного сустава, зафиксировать его эластичным бинтом или наколенником и в кратчайший срок явиться на осмотр к травматологу-ортопеду. Доктор исследует поврежденный сустав и назначит обследование. Рентгенография при повреждении менисков абсолютно не информативна, но может быть выполнена при подозрении на наличие какой-либо костной патологии, УЗИ –скрининговый метод, в большинстве случаев позволяющий подтвердить исследование, которое провел травматолог. Наиболее информативным способом неинвазивной диагностики повреждения мениска является МРТ.
Консервативное лечение при разрыве мениска неэффективно.
Артроскопия коленного сустава – единственно правильное решение в таком случае, поскольку позволяет уточнить характер повреждений в суставе и выполнить полноценное лечение выявленной патологии. Артроскопическая операция на коленном суставе выполняется, как правило, под спинальной анестезией, продолжается примерно 15-40 минут, и — в большинстве случаев — заключается в удалении только поврежденной части мениска. В редких случаях и только при свежих паракапсулярных разрывах возможно сшивание мениска.
Полностью опираться на ногу можно уже через 12 часов после операции, костыли и трости в подавляющем большинстве случаев не требуются, гипс не накладывается. Нагрузка постепенно – в течение 4-х недель доводится до привычной, однако, не стоит забывать, что все это время требуется проводить определенные реабилитационные мероприятия для наиболее полного восстановления функции поврежденного коленного сустава. Все эти рекомендации после операции может дать вам оперирующий хирург. Со стороны пациента требуется неукоснительное их выполнение под контролем лечащего врача. Трудоспособность может быть восстановлена, в зависимости от характера работы, через 2-4 недели. Спортом можно заниматься через 6 недель после операции.
Со стороны пациента требуется неукоснительное их выполнение под контролем лечащего врача. Трудоспособность может быть восстановлена, в зависимости от характера работы, через 2-4 недели. Спортом можно заниматься через 6 недель после операции.
Разрыв передней крестообразной связки (ПКС) коленного сустава – травма, происходящая при скручивающей нагрузке на коленный сустав, при падении с разворотом, сильном ударе по коленному суставу; нередко вместе с крестообразной связкой травмируются мениски и внутренняя боковая связка. Как правило, при разрыве ПКС возникает гемартроз (кровь в суставе), сустав при этом быстро и значительно увеличивается в размерах, нарастает боль.
Диагностика разрыва передней крестообразной связки в раннем периоде после травмы не очень проста: при осмотре из-за отека и боли не всегда удается выявить нестабильность в суставе, на рентгенограмме видны только костные повреждения, а при УЗИ исследовать переднюю крестообразную связку практически невозможно. Единственный достоверный метод – МРТ.
Единственный достоверный метод – МРТ.
Часто пациенты с разрывом ПКС лечатся консервативно в надежде, что болезнь отступит без операции.
Действительно, в большинстве случаев отек уменьшается, воспаление стихает, боль становится слабой, однако, как правило, сохраняется самый главный симптом повреждения связки: нестабильность. Кто-то чувствует это, действительно, как нестабильность, когда голень «выезжает» из-под колена, кто-то отмечает «подворачивания» в суставе, кто-то рассказывает о резкой боли, эпизодически возникающей при неловком движении и в дальнейшем стараются избегать повторения подобных ситуаций. Однако передняя нестабильность внутри сустава остается всегда и проявляется это в соударении хрящей суставных поверхностей при ходьбе и более серьезных нагрузках, что в итоге приводит к быстропрогрессирующему артрозу коленного сустава с его постоянными болями и необратимым разрушением хряща. Анатомия коленного сустава такова, что у поврежденной ПКС нет никаких шансов восстановиться, более того, даже частично поврежденная связка может оказаться полностью несостоятельной из-за разрыва питающего связку сосуда: при застарелых повреждениях ПКС при артроскопии часто находят лишь обрывки связки либо констатируют полное ее отсутствие.
Оперативное лечение при разрыве ПКС выполняется для стабилизации коленного сустава путем проведения артроскопической пластики передней крестообразной связки. Во время операции в первую очередь выполняют диагностический этап, во время которого оценивается состояние внутрисуставных структур и определяются с объемом необходимых процедур во время лечебного этапа (резекция или шов менисков, обработка хрящей и т.п.). «Сшивание» связки невозможно, поэтому для пластики требуется трансплантат. Чаще всего используются ткани собственного организма: сухожилие полусухожильной мышцы, нежной или даже малоберцовых мышц, часть сухожилия 4-хглавой мышцы бедра или часть собственной связки надколенника, реже используются аллотрансплантаты или синтетические материалы. Мы в своей практике отдаем предпочтение аутотрансплантату ПКС из сухожилий подколенной и нежной мышц, поскольку он соответствует прочностным характеристикам настоящей связки, доступны различные варианты его фиксации, и — на сегодняшний день — это наименее травматичный способ восстановления передней крестообразной связки.
После подготовки трансплантата с помощью специальных направителей формируют каналы в бедренной и большеберцовой костях, через которые проводят трансплантат и фиксируют его выбранным способом. Мы отдаем предпочтение фиксации системами Endobutton (в различных модификациях) и интерферрентными винтами.
После операции коленный сустав фиксируется ортезом с ограничением амплитуды движений в коленном суставе, ходить разрешается со следующего после операции дня с дополнительной опорой на костыли. Полностью наступать на ногу нельзя, по меньшей мере, три недели после операции.
Срок пребывания в стационаре клиники 2 суток, когда требуется наблюдение за пациентом в динамике и проводится лечение в необходимом объеме. С 3-х суток, когда боль значительно уменьшается, возможно продолжение лечение амбулаторно. На этом этапе лечения необходимо уменьшить отек, заживить кожные раны, постепенно восстановить объем движений в суставе. Через 3 недели разрешается полная нагрузка на ногу, продолжается разработка движений в суставе, однако, для обычной физической нагрузки потребуется еще примерно 2 месяца восстановительного лечения. Спортом можно заниматься через 8 месяцев после операции, посвятив все это время активному восстановлению функции сустава.
Спортом можно заниматься через 8 месяцев после операции, посвятив все это время активному восстановлению функции сустава.
Как долго остаются швы? (и ответы на другие вопросы об уходе за швами)
Советы, которые следует соблюдать
4 ноября 2022 г.
— Кэти МакКаллум
Швы нужны не каждый день, так что знать, как за ними ухаживать, не совсем известно.
Не беспокойтесь.
Доктор Майкл Яаковян, хирург и специалист по лечению ран в Хьюстонской методистской больнице, отвечает на восемь распространенных вопросов о швах.
Можно ли мочить швы?
«В первые 48 часов ваша цель — сохранить ваши швы полностью сухими», — говорит доктор Яаковян. «Коже требуется около дня или двух, чтобы сформировать новый слой, и для того, чтобы это произошло эффективно, лучше всего, если кожа сухая».
И — просто для ясности — да, это означает ждать два дня, прежде чем принять душ.
Тем не менее, после этих первых 48 часов можно на короткое время намочить швы легкими струями душа. Но здесь акцент на «кратко». Доктор Яаковян подчеркивает, что вам следует избегать замачивания или погружения швов в воду в течение примерно четырех недель. То есть избегайте принятия ванны или посещения бассейна или джакузи в это время.
Но здесь акцент на «кратко». Доктор Яаковян подчеркивает, что вам следует избегать замачивания или погружения швов в воду в течение примерно четырех недель. То есть избегайте принятия ванны или посещения бассейна или джакузи в это время.
«Чтобы предотвратить инфекцию, мы хотим, чтобы швы оставались как можно более сухими до тех пор, пока их не снимут и рана полностью не заживет», — объясняет доктор Яаковян.
Это потому, что влажная среда является питательной средой для бактерий, вызывающих инфекции.
Нужно ли закрывать швы?
Скорее всего, вы покинете больницу или кабинет вашего поставщика медицинских услуг с уже наложенными швами, и доктор Яаковян рекомендует не снимать их на два-три дня. В это время не допускайте намокания покрытия.
После того, как вы снимете повязку, вам, скорее всего, больше не понадобится наносить на швы что-либо еще, например, вазелиновое масло или мази с антибиотиками. Вам также не нужно «очищать» место шва перекисью водорода. На самом деле, это может принести больше вреда, чем пользы.
На самом деле, это может принести больше вреда, чем пользы.
«Вы можете оставить швы как есть», — говорит доктор Яаковян. «И если вы решите использовать крем для предотвращения шрамов, обязательно подождите, пока область полностью не закроется».
Если вместо швов использовался тканевый клей или клей, нет необходимости покрывать эту область.
Почему чешутся швы?
«Зуд — это естественная часть процесса заживления», — говорит доктор Яаковян. «Воспалительные клетки, которые помогают бороться с инфекциями, также помогают заживлять раны. Некоторые исцеляющие химические вещества, которые производят эти клетки, такие как гистамин, вызывают зуд».
Он добавляет, что зуд также может быть вызван повреждением и раздражением нервных окончаний. Это также может быть реакцией либо на материал шва, либо на клей, если для закрытия участка использовался тканевый клей. Или это может быть реакция на ленту, используемую для наложения повязки, покрывающей швы.
«В некоторых случаях зуд может быть результатом дрожжевой инфекции, хотя это менее распространенная причина», — говорит доктор Яаковян.
Можно ли тренироваться со швами?
В зависимости от расположения и размера ваших швов вы можете беспокоиться о том, что упражнения или физическая активность могут разорвать их и открыть рану.
«Для восстановления ткани до максимальной прочности требуется от четырех до шести недель, в течение которых лучше избегать натяжения, растяжения или сдвига в месте наложения шва», — объясняет д-р Яаковян.
За это время, в зависимости от того, где находятся швы, вам, возможно, придется подумать о том, какие тренировки вы выполняете, как вы используете те или иные конечности. Ваш врач может дать вам конкретные рекомендации относительно движений и действий, которых вам следует избегать, пока ваши швы не будут сняты и область не заживет.
Как узнать, инфицированы ли швы?
Как и в случае с любой раной, которая заживает, вы должны следить за признаками инфекции, которые включают:
- покраснение
- Зуд
- Нежность или боль
- Дренаж
- Лихорадка и озноб
«Небольшое покраснение вокруг линии шва — это нормально, но если покраснение усиливается и сопровождается другими признаками инфекции, обратитесь к врачу», — рекомендует д-р Яаковян. «Если есть инфекция, может потребоваться снятие швов, дренирование и очистка участка».
«Если есть инфекция, может потребоваться снятие швов, дренирование и очистка участка».
Как долго остаются швы?
Продолжительность времени, в течение которого швы остаются на коже, зависит от типа используемых швов и места их расположения на теле.
«Рассасывающиеся швы, наложенные внутри, не нужно снимать, — говорит доктор Яаковян. «Они сломаются и исчезнут сами по себе со временем. Что касается постоянных швов, наложенных снаружи кожи, их обычно оставляют примерно на две недели, прежде чем снимать».
В некоторых случаях эта временная шкала сокращается, например, чтобы предотвратить образование шрамов от швов, наложенных на лицо. Он также может удлиняться для швов, расположенных в более уязвимых местах тела.
Ваш врач заранее сообщит вам, как долго должны оставаться швы.
Могут ли швы оставаться слишком длинными?
Важно быть уверенным, что вы понимаете, когда вам нужно снять швы, и запланировать последующий визит в соответствии с рекомендуемыми временными рамками.
«Швы могут оставаться слишком долго», — предупреждает доктор Яаковян. «Когда это происходит, кожа может расти над швами, что затрудняет удаление. Это также может привести к большему количеству рубцов».
Как снимают швы?
«Снятие швов, как правило, не вызывает затруднений — швы просто разрезаются, а затем вытягиваются», — говорит доктор Яаковян. «Вы можете почувствовать некоторое давление и дергание, но это не должно быть болезненно, и для этого не нужна анестезия».
Хотя это звучит просто, это не то, что вы должны делать самостоятельно дома и без разрешения врача.
«В некоторых случаях рассасывающиеся швы, наложенные внутрь тела, могут выступать из-под кожи, но важно не трогать их», — добавляет доктор Яаковян. «Если вы беспокоитесь, обратитесь к врачу, чтобы узнать, как долго ваши рассасывающиеся швы должны оставаться неповрежденными, и следует ли вам прийти, чтобы обрезать выступающие швы».
Будьте в курсе
Подписавшись, вы будете получать нашу рассылку со статьями, видео, советами по здоровью и многим другим.
Пожалуйста, введите адрес электронной почты
Пожалуйста, введите действительный адрес электронной почты
Как ухаживать за разрезом после операции
Автор: Кэтрин Кам
В этой статье
- Когда мне снимать повязку?
- Как содержать рану в чистоте?
- Нужно ли держать рану сухой?
- Должен ли я ограничивать свою деятельность?
- Что делать, если моя рана кровоточит?
- Когда мне снимут швы?
- Должен ли я держать свою рану подальше от солнца?
- Когда следует вызвать врача?
Когда вы вернетесь домой после операции, убедитесь, что разрез, сделанный вашим хирургом, не заразился. Ознакомьтесь с некоторыми простыми правилами ухода за заживающей раной.
Когда снимать повязку?
Ваш врач даст вам точные инструкции о том, когда и как его менять. Большинству ран не требуется повязка через несколько дней, но если вы будете держать область прикрытой, это может помочь защитить порез от травм, и он может зажить быстрее.
Если вы носите повязку, меняйте ее каждый день. Хорошо вымойте руки с мылом до и после.
Как содержать рану в чистоте?
Кожу вокруг пореза можно очистить мягкой тканью или марлевой салфеткой.
Сначала смочите ткань или марлю в мыльной воде или в смеси стерильной воды и соли. Затем осторожно протрите или промокните кожу вокруг раны.
Не используйте очищающие средства для кожи, антибактериальное мыло, спирт, йод или перекись. Они могут повредить кожу в ране и замедлить заживление. Кроме того, не наносите лосьоны, кремы или растительные продукты, если вы не проконсультировались с врачом.
Ваш врач расскажет вам, как промыть рану. Они могут сказать наполнить шприц соленой водой или слабым мыльным раствором. Это поможет смыть весь вытекающий гной. Наконец, промокните его насухо чистой марлей или чистой тканью.
Нужно ли держать рану сухой?
Не допускайте намокания в течение первых 24 часов после операции. Так что не принимайте ванну или душ в первый день, хотя обтирание губкой обычно вполне допустимо.
Возможно, вы сможете принимать душ на второй день, но это зависит от типа перенесенной операции, поэтому проконсультируйтесь с врачом.
Если у вас есть желание промокнуть все тело, лучше принять душ, чем ванну. Это связано с тем, что замачивание раны может смягчить ее и привести к тому, что она снова откроется. Спросите, нужно ли вам надеть водонепроницаемую повязку.
Не наносите мыло или другие средства для ванн непосредственно на рану, пока она еще не зажила. После душа аккуратно промокните область насухо чистым полотенцем.
Должен ли я ограничить свою деятельность?
Лучше избегать движений, затрагивающих область вокруг раны. Таким образом, вы снизите риск разрыва разреза.
Ваш врач может порекомендовать вам воздержаться от подъема тяжестей, некоторых упражнений и занятий спортом в течение примерно месяца после операции. Если ваш порез открылся, позвоните своему врачу.
Что делать, если моя рана кровоточит?
Замените окровавленный бинт на новый.

 К счастью данная процедура проводится довольно редко.
К счастью данная процедура проводится довольно редко. Со временем эти проявления исчезают.
Со временем эти проявления исчезают.