Кожа вокруг носа красная: Розацеа на лице: лечение, причины, симптомы
Розацеа на лице: лечение, причины, симптомы
Розацеа нельзя вылечить полностью, однако при соблюдении всех врачебных рекомендаций можно достичь продолжительной ремиссии, сведя клинические проявления болезни к минимуму.
У женщин розацеа встречается в три раза чаще, однако у мужчин заболевание зачастую протекает в более тяжелой форме. Наибольшая склонность к этой патологии отмечается у людей со светлой кожей.
Симптомы розацеа
Клинические проявления заболевания отличаются в зависимости от его формы. Но в большинстве случаев розацеа сопровождается следующими симптомами:
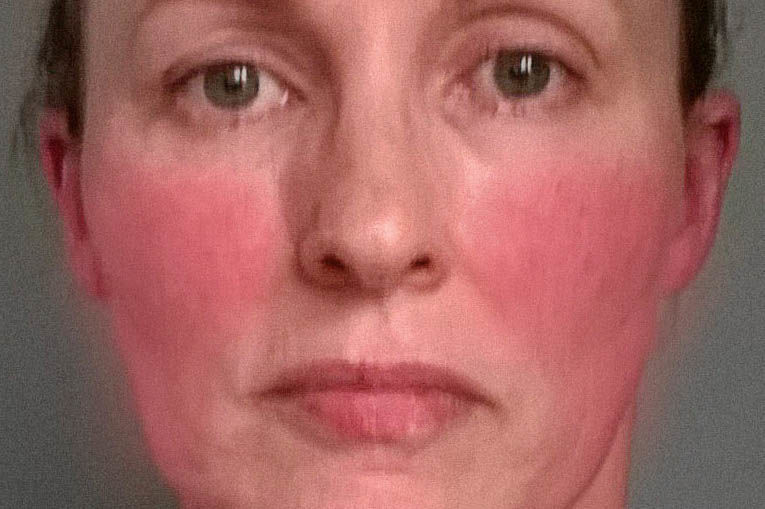
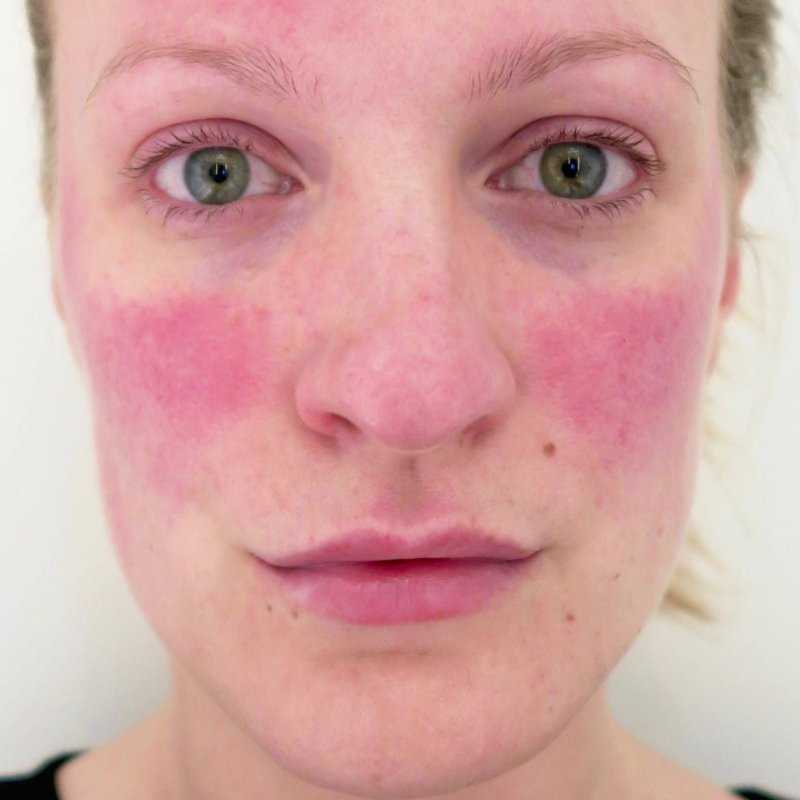
- Эритема. Покраснение кожи в центральной части лица. Изначально носит эпизодический характер, но со временем частота возникновения увеличивается. Оттенок может варьироваться от ярко-розового до синеватого.
- Повышенная сухость кожи, чрезмерная чувствительность к прикосновениям. В некоторых случаях возникает умеренная болезненность или ощущение покалывания.
- Телеангиэктазии.
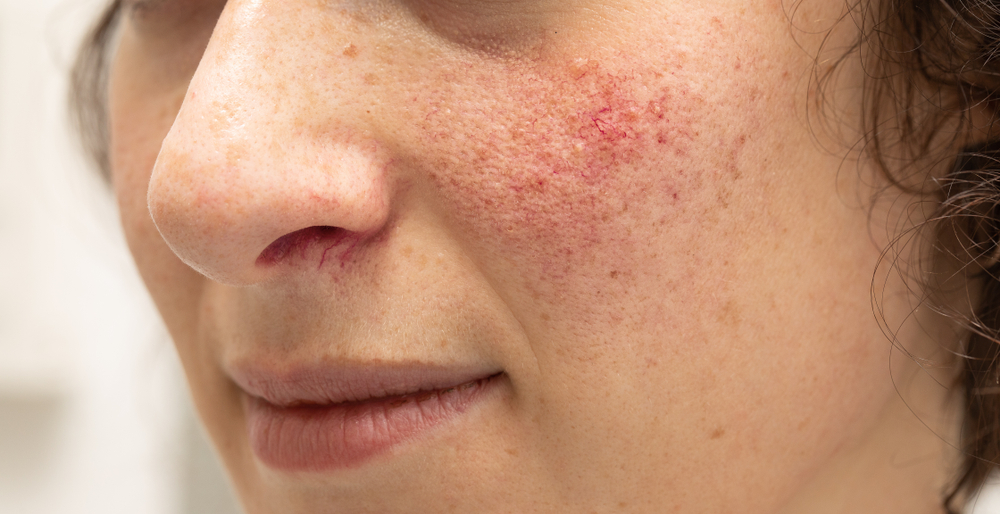
 Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа. - Папулы. Плотные кожные узелки, которые слегка возвышаются над окружающей кожей. Цвет телесный или бледно-розовый. При большом количестве могут сливаться в одну общую бугристую поверхность.
- Пустулы. Небольшие пузырьки, наполненные прозрачной или слегка мутной жидкостью. Образуются на месте папул.
- Структурные изменения кожи. Изначально возникает отек пораженных участков, который впоследствии может сочетаться с гиперплазией (утолщением) кожи. В некоторых случаях образуются большие структурные образования, искажающие черты лица.
- Поражения глаз. Покраснение слизистых оболочек, часто сочетающееся с зудом и ощущением «песка» в глазах. В тяжелых случаях у корней ресниц появляются корочки, снижается острота зрения.
Эритема при розацеа. Фото: Head & face medicine / Open-i (CC BY 2.0)
Фото: Head & face medicine / Open-i (CC BY 2.0)
Для розацеа характерно течение с периодами обострений и ремиссий. При обострениях появляются новые элементы сыпи (папулы, пустулы). При переходе в ремиссию сыпь часто исчезает, но кожная эритема, телеангиэктазии и структурные изменения кожи лица сохраняются.
Лечение розацеа
Поскольку на данный момент розацеа – неизлечимая патология, основными целями терапии являются:
- Подавление имеющихся симптомов и улучшение общего состояния кожи.
- Замедление дальнейшего прогрессирования заболевания.
- Профилактика повторных обострений и осложнений.
- Устранение или минимизация косметических дефектов.
Для достижения этих целей используются различные средства: медикаментозная терапия, физиотерапевтические средства, при необходимости – хирургическое вмешательство. При этом эффективность лечения зависит от давности заболевания, тяжести клинической формы и наличия сопутствующих патологий.
При розацеа требуется специальный уход за кожей. В его основе лежат следующие принципы:
- Очищение кожи должно быть мягким и щадящим, без применения горячей воды, так как она расширяет сосуды.
- Противопоказаны вакуумный массаж, частые пилинги, распаривание лица.
- При выборе косметических средств следует выбирать продукты без спирта и детергентов. При этом нужно отдавать предпочтение средствам, в состав которых входят укрепляющие сосудистую стенку компоненты: витамины К, Р, С, амбофенол.
- Во время пребывания на солнце или на морозе нужно обязательно использовать защитный крем, а после – питательный.
- При смывании косметических средств лучше отдавать предпочтение чистой воде.
Медикаментозная терапия
Ведущее место в лечении розацеа занимают медикаментозные средства. Чаще всего в терапевтическую схему входят:
- Системные антибиотики. Для приема внутрь назначаются тетрациклины (доксициклин, тетрациклин), макролиды (азитромицин, кларитромицин), противомикробные средства (метронидазол).

- Системные ретиноиды. Препараты этой группы представляют собой структурные аналоги витамина А. Их применение рекомендуется при тяжелом течении розацеа (в современной клинической практике чаще всего применяется изотретиноин).
- Местная терапия. Для нанесения непосредственно на пораженные участки кожи назначают метронидазол, азелаиновую кислоту, сульфацетамид натрия, клиндамицин.
- Ангиопротекторы. Для улучшения состояния кровеносных сосудов используют ксантинола никотинат, алкалоиды белладонны, эрготамин.
- Дополнительные средства. При офтальморозацеа также могут назначаться препараты искусственной слезы. После устранения активного воспалительного процесса возможна терапия бримонидином для борьбы с эритемой.
Физиотерапевтические процедуры
Физиотерапия – важная часть комплексного лечения, дополняющая эффект медикаментозных препаратов. При розацеа чаще всего назначаются следующие процедуры:
- Криотерапия и криомассаж.

- Электрокоагуляция.
- Лазеротерапия.
- Селективная импульсная фототерапия.
- Микротоковая терапия.
- Эндоназальный электрофорез.
- Дермабразия.
Хирургическое лечение
При образовании излишней ткани на лице (например, при фиматозных и грануляционных вариантах розацеа) показано ее удаление. Это может проводиться различными способами: абляционными лазерами (лазеры на CO² или эрбиевый YAG лазер), при помощи криохирургии, пластической хирургии, электрокоагуляции и т.д.
Розацеа: до и после лечения. Фото: American Academy of Dermatology / ResearchGate (Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International)
Причины заболевания
На данный момент точные причины развития розацеа не установлены.
Считается, что от 15% до 40% всех случаев заболевания связано с наследственной склонностью к этой патологии.
К развитию розацеа приводит целый ряд факторов, среди которых наиболее важную роль играют следующие:
- Нарушение тонуса сосудов.
 Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии).
Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии). - Лимфостаз, застой лимфы. Сопровождается отечностью тканей.
- Нарушение гормонального баланса. Причиной розацеа могут быть как физиологические колебания гормонов в организме (смена менструального цикла, беременность, переход в менопаузу), так и эндокринные заболевания, например патологии щитовидной железы.
- Заболевания кожи. Розацеа связана с нарушением работы сальных и потовых желез, в том числе себореей. Также ее развитие может спровоцировать демодекоз (инфицирование кожи паразитарными клещами – Demodex folliculorum).
- Заболевания желудочно-кишечного тракта и нарушение пищеварения. Пусковыми факторами могут выступать хеликобактерная инфекция (Helicobacter pylori), гастриты, дуодениты, колиты. Также важную роль играют погрешности в питании, в том числе – чрезмерное потребление острой и жареной пищи.
- Стресс.
 Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания.
Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания. - Нарушение работы иммунной системы: ВИЧ-инфекция, СПИД, сахарный диабет.
- Избыточное воздействие ультрафиолетовых лучей. Поражения кожи могут быть связаны с чрезмерным загаром и солнечными ожогами, злоупотреблением солярия.
- Профессиональные вредности. В некоторых случаях триггером (пусковым фактором) могут быть условия труда: работа под открытым небом, на морозе или в жару, при сильном ветре. Также розацеа может развиваться при контакте кожи с химическими веществами, используемыми на производстве.
- Побочные эффекты медикаментов. Розацеа может возникать как реакция на лекарства (зачастую – производных брома и йода). Также она связана с длительным, бесконтрольным использованием оральных или топических гормональных препаратов, например оральных контрацептивов или кортикостероидных мазей.
- Неправильное использование косметики. Триггером для розацеа может быть нанесение на кожу лица косметических средств низкого качества, в состав которых входят химические раздражители.

Часто больные розацеа страдают расстройствами нервной системы. Фото: wirestock / freepik.com
Факторы риска
Помимо нарушений, которые могут напрямую вызывать развитие розацеа, стоит упомянуть факторы, которые самостоятельно не провоцируют заболевание, но повышают риск его появления. К таковым относятся³:
- Женский пол. Женщины более склонны к развитию розацеа, чем мужчины.
- Светлая кожа, в особенности – при высокой чувствительности к солнцу. Это проявляется частыми солнечными ожогами даже при недлительном пребывании под прямыми солнечными лучами.
- Возраст старше 30 лет.
- Курение.
- Наличие розацеа у близких кровных родственников.
Осложнения розацеа
Розацеа может приводить к различным осложнениям – как инфекционным, так и косметическим. Наиболее часто встречаются:
- Гнойно-септические осложнения. Сюда входят все варианты поражения кожи, связанные со вторичным инфицированием, чаще всего – патогенными бактериями.
 Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы.
Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы. - Поражения глаз. Длительно сохраняющиеся воспалительные реакции тканей глаза и века на фоне офтальморозацеа могут приводить к ухудшению зрения. В тяжелых случаях возможна даже его полная утрата – слепота.
- Грубые косметические дефекты. Длительное течение розацеа, в особенности при ее фиматозном и гранулематозном варианте, часто приводит к деформации частей лица (носа, ушей, подбородка). Это существенно снижает качество жизни человека, а также может стать триггером для депрессивных расстройств.
Кофе может усилить симптомы розацеа. Фото: valeria_aksakova / freepik.com
Диагностика розацеа
Диагностика основывается на жалобах пациента, данных анамнеза (течение заболевания, провоцирующие факторы, сопутствующие патологии, наличие факторов риска) и физикальном осмотре. В качестве вспомогательных средств могут использоваться лабораторные и аппаратные методы исследования.
В качестве вспомогательных средств могут использоваться лабораторные и аппаратные методы исследования.
В большинстве случаев диагноз устанавливается после осмотра кожи дерматологом, в том числе при помощи дерматоскопии. Отличительной чертой розацеа является стойкое покраснение центральной зоны лица с интактными областями вокруг глаз, которое сохраняется не менее 3 месяцев.
С целью дифференциации с другими заболеваниями и уточнения имеющейся формы розацеа могут использоваться следующие дополнительные методы диагностики:
- Микроскопическое исследование соскоба кожи для выявления клещей Demodex folliculorum.
- Бактериологическое исследование содержимого пустул для обнаружения вторичной инфекции.
- Рутинные исследования крови и мочи, дополняющиеся анализами на маркеры системных заболеваний соединительной ткани.
- Допплерография. Позволяет изучить микроциркуляцию в сосудах кожи лица и выявить характерное для розацеа замедление тока крови.

- Ультразвуковое исследование (УЗИ) кожи. Применяется с целью определить структуру кожных образований, толщину слоев кожи.
- Конфокальная лазерная сканирующая микроскопия. Позволяет оценить состояние кожи до сетчатого слоя дермы без нарушения ее целостности. За счет этого можно получить детальную информацию о региональных сосудах, клетках разных слоев кожи, а также изучить степень ксероза (сухости) и шелушения, количество клещей демодекс.
Дифференциальная диагностика розацеа проводится с другими заболеваниями, которые могут иметь похожие симптомы. К таковым относятся:
- Себорейный дерматит.
- Дискоидная красная волчанка.
- Дерматомиозит.
- Синдром Рандю–Ослера.
- Периоральный дерматит.
- Вульгарные угри.
- Рубромикоз кожи лица.
- Мелкоузелковая форма саркоидоза.
- Туберкулезная волчанка.
- Рожистое воспаление.
- Опоясывающий лишай.

- Ангиосаркома.
Классификация и формы заболевания
Розацеа – это хроническое заболевание, для которого характерно волнообразное течение с обострениями и периодами ремиссии. Тем не менее в развитии этой патологии можно выделить несколько стадий:
- Стадия преходящей эритемы центральной части лица. Отличается эпизодами покраснения кожи, которое появляется спонтанно и бесследно исчезает.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий. На этом этапе возникает стойкое покраснение кожи лица и специфическая кожная сыпь. Это обусловлено расширением местных кровеносных сосудов.
- Папулезная стадия. Проявляется формированием папул на фоне уже имеющейся гиперемии и телеангиэктазий.
- Пустулезная стадия. Характеризуется появлением пустул при уже имеющихся симптомах.
- Инфильтративно-продуктивная стадия. Сопровождается отеком и фиброзно-гипертрофическими изменениями кожи.
В зависимости от клинических особенностей принято выделять следующие основные формы патологии¹:
- Эритематозная розацеа.
 Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.
Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным. - Папулезная и пустулезная розацеа. Варианты патологии, при которых помимо основных симптомов заболевания возникают папулы и/или пустулы.
- Фиматозная розацеа. Отличается утолщением кожи, при котором возникает характерная бугристость и шишковидные разрастания. В зависимости от локализации разрастаний выделяют следующие подтипы патологии: ринофима (область носа), метафима (лоб), гнатофима (подбородок), отофима (ушная раковина), блефарофимоз (веки).
- Офтальморозацеа. Поражение глаз на фоне розацеа. Чаще всего включает блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз), реже – мейбомит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. При тяжелом течении возникают кератит (воспаление роговицы), склерит (воспаление сосудистой оболочки глаза – склеры) и иридоциклит (воспаление радужки и цилиарного тела).

Реже встречаются атипичные варианты заболевания, включающие следующие клинические формы:
- Гранулематозная розацеа. При этом варианте на коже формируются эпителиоидно-клеточные гранулемы. Клинически это сопровождается развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок и оставляют после себя рубцы.
- Конглобатная розацеа. Помимо основных симптомов присутствуют узловатые элементы синюшно-красного или буровато-красного цвета сферической формы, до 1,5-2 см в диаметре, которые склонны к нагноению.
- Галогеновая розацеа. Возникает при приеме йода и брома. Клинически схожа с конглобатной формой.
- Стероидная розацеа. Вызвана длительной кортикостероидной терапией. При этой форме часто возникают телеангиэктазии, атрофия и пигментация кожи. Также наблюдается развитие на ней папулезно-пустулезных высыпаний за счет повреждения коллагена.

- Грамнегативная розацеа. Обусловлена бесконтрольным приемом антибиотиков, преимущественно тетрациклинового ряда, за счет чего к патологическому процессу присоединяется грамотрицательная флора. Клинически проявляется образованием мелких многочисленных пустул с ярко-желтым содержимым диаметром 2-3 мм и красным венчиком. Также могут возникать синюшно-красные или красно-бурые отечные папулы, небольшие узлы и кистозные образования.
- Фульминантная розацеа. Характеризуется внезапным развитием заболевания, при котором помимо основных симптомов возникают сливающиеся между собой в большой гнойный конгломерат папулы и пустулы.
Прогноз и профилактика
При своевременно начатом лечении прогноз относительно благоприятный: несмотря на то что розацеа нельзя вылечить полностью, добиться продолжительной ремиссии – задача вполне осуществимая. Исключения составляют тяжелые формы заболевания, которые плохо поддаются лечению.
Чтобы предотвратить возникновение розацеа или ухудшение уже имеющейся патологии, нужно выполнять следующие рекомендации:
- Ограничить воздействие прямых солнечных лучей, высоких или низких температур, сильного ветра на кожу лица. При необходимости использовать защитный крем.
- Отказаться от посещения бани, сауны, солярия.
- Провести коррекцию рациона, ограничив употребление острой пищи, кофе, жирных и жареных блюд. Следует также отказаться от алкогольных напитков или хотя бы свести их употребление к минимуму.
- Отказаться от косметологических процедур, предусматривающих сильное механическое или химическое воздействие на кожу лица (различные варианты пилингов, дермабразия).
- Соблюдать правила личной гигиены: пользоваться только индивидуальными полотенцами, а при уходе за кожей лица отдавать предпочтение одноразовым салфеткам.
- Использовать косметику без агрессивных химических компонентов, применять мягкие очищающие средства без раздражающих веществ в их составе (ментол, спирт, детергенты).

- Отказаться от самолечения и бесконтрольного приема медикаментов. Если розацеа связана с медикаментозной терапией другого заболевания, необходимо проконсультироваться с врачом.
Заключение
Розацеа – это серьезная дерматологическая проблема, которую невозможно полностью вылечить средствами современной медицины. Однако при должном уходе за кожей и понимании природы патологии эта болезнь поддается контролю. Зачастую устранение провоцирующих факторов и ответственный подход к лечению позволяют свести к минимуму косметические дефекты и существенно улучшить качество жизни.
Источники
- Федотов В. П. Розацеа и амикробные пустулезы (клиническая лекция) // Дерматовенерология. Косметология. Сексопатология 1 (2009).
- Хайрутдинов В.Р. Розацеа: современные представления о патогенезе, клинической картине и лечении // Эффективная фармакотерапия 3 (2014): 32-37.
- Rosacea. Mayo Clinic.
Периоральный дерматит — причины, симптомы, диагностика, лечение и профилактика
Сыпь также может появиться на подбородке, на щеках и в районе носа. Иногда периоральный дерматит распространяется на кожу вокруг глаз и на виски.
Иногда периоральный дерматит распространяется на кожу вокруг глаз и на виски.
Чаще всего этот вид дерматита встречается у женщин 20-40 лет. Но периодически это заболевание диагностируется и у мужчин, а также у детей. Периоральный дерматит при отсутствии лечения может принести немалый эстетический, физический и психологический дискомфорт.
Причины развития периорального дерматита
Среди самых распространенных причин, которые способствуют развитию периорального дерматита:
- длительное применение местных лекарственных препаратов с содержанием кортикостероидов;
- заболевания кожи лица – акне, розацеа, угри, экзема;
- заболевания органов желудочно-кишечного тракта;
- хронические инфекции;
- гормональный дисбаланс;
- гинекологические заболевания;
- нарушения в работе нервной системы;
- чувствительность кожи к декоративной косметике, включая тональный крем и губную помаду;
- чувствительность к определенным зубным пастам, особенно к фторсодержащим;
- применение некоторых видов оральных контрацептивов;
- авитаминоз.

Коварство периорального дерматита состоит в том, что в некоторых случаях это заболевание путают с угрями, в результате чего выбирается неправильное лечение, которое приводит к усугублению ситуации и увеличению территории сыпи. При подозрении на периоральный дерматит или любое другое кожное заболевание необходимо сразу обратиться к дерматологу за консультацией. Времени это займет немного, но зато убережет Вас от развития осложнений.
Симптомы периорального дерматита
Проявления периорального дерматита заключаются в высыпаниях в виде одиночных или сгруппированных красноватых папул, расположенных на лице, чаще всего вокруг рта, в области носогубных складок, под носом и на подбородке. Периорбитальная форма дерматита может проявиться в районе уголков глаз, век и переносицы. Могут появиться чувство стянутости и шершавости кожи, жжение, зуд, общий дискомфорт. В некоторых случаях пациенты не отмечают появления никаких субъективных симптомов, кроме косметического дефекта.
На папулах могут образовываться корочки, которые нельзя срывать, иначе можно инфицировать кожу и усилить гиперпигментацию. При отсутствии лечения или неправильном лечении пероральный дерматит может диффузно поразить кожу всего лица, не оставляя здоровых участков.
Диагностика периорального дерматита
Главная задача дерматолога – дифференцировать периоральный дерматит от таких заболеваний, как угревая сыпь, экзема, герпес и демодекоз. Для этого проводятся тщательный осмотр и дерматоскопия. Также применяются бакпосев содержимого папул и соскобы с места высыпаний, проводится общий анализ крови и другие исследования.
Лечение периорального дерматита в ОН КЛИНИК
Терапия периорального дерматита должна включать в себя полный отказ от применения мазей и кремов с содержанием кортикостероидов. Также по совету врача необходимо ограничить применение косметики. Дерматолог поможет подобрать специальные средства для ухода, включая лечебные аппликации и фотозащитные средства. В случае необходимости врач назначит курс антибактериальной терапии с использованием антибиотиков. Зуд и жжение снимут антигистаминные препараты, полезными будут и физиотерапевтические методы лечения. Длительность курса лечения перорального дерматита на лице колеблется в зависимости от состояния кожи и может занимать от нескольких недель до двух и более месяцев.
В случае необходимости врач назначит курс антибактериальной терапии с использованием антибиотиков. Зуд и жжение снимут антигистаминные препараты, полезными будут и физиотерапевтические методы лечения. Длительность курса лечения перорального дерматита на лице колеблется в зависимости от состояния кожи и может занимать от нескольких недель до двух и более месяцев.
Наши дерматологи помогут Вам определиться с лечением периорального дерматита, избавиться от воспалительного процесса и косметических дефектов, подобрать индивидуальный уход за кожей. В ОН КЛИНИК есть возможность в течение одного дня получить консультации любых специалистов, сдать необходимые анализы, и все это – в любое удобное Вам время, без очередей и спешки.
10 причин, лечение и многое другое
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Healthline показывает вам только бренды и продукты, которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продукции соблюдали стандарты безопасности и эффективности, мы:
- Оцените ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует ли он лучшим отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Узнайте больше о нашем процессе проверки.
Было ли это полезно?
Ваш нос и область вокруг него могут стать красными из-за условий, вызывающих раздражение кожи. Но иногда покраснение носа может быть связано с инфекцией или аллергической реакцией.
Временное покраснение вокруг носа не редкость. Внешние факторы, такие как ветер, холодный воздух и аллергены, могут вызвать раздражение чувствительной кожи прямо под губой и вокруг ноздрей.
Внешние факторы, такие как ветер, холодный воздух и аллергены, могут вызвать раздражение чувствительной кожи прямо под губой и вокруг ноздрей.
Возможно, вы ищете ответы, потому что вы склонны к этому симптому и хотите знать, стоит ли вам беспокоиться, или вы просто ищете быстрый способ его лечения.
В этой статье будет рассмотрено несколько возможных причин покраснения вокруг носа, затронуты идеи лечения и способы предотвращения каждой из них.
Лечение, которое вы выберете для уменьшения покраснения вокруг носа, должно в конечном счете зависеть от того, что его вызвало. Но есть некоторые общие средства, которые вы можете попробовать дома, чтобы уменьшить воспаление и покраснение.
Любые продукты, используемые для лица, должны быть нежирными и некомедогенными, то есть не забивать поры.
При сухости, солнечных ожогах, обветривании и других состояниях, вызванных раздражением кожи: Попробуйте использовать гипоаллергенный увлажняющий крем для снятия покраснения, например, от Vanicream или CeraVe. Покупайте увлажняющие кремы Vanicream и CeraVe онлайн.
Покупайте увлажняющие кремы Vanicream и CeraVe онлайн.
При угревой сыпи, розацеа и бактериальных инфекциях: Возможно, вам придется поэкспериментировать с увлажняющими средствами для местного применения, чтобы определить, какие из них хорошо действуют на вашу кожу, так как различные продукты могут легко раздражать ее. Vanicream и CeraVe — две линейки продуктов, которые хорошо переносятся многими людьми.
При контактном дерматите и других аллергических реакциях: Поговорите со своим дерматологом, чтобы узнать, является ли местный слабодействующий стероид или альтернативный стероид подходящим средством для успокоения воспаления.
При лечении покраснения вокруг носа старайтесь не раздражать эту область еще больше. Если вы сможете обойтись без макияжа в течение дня или двух, вы избежите дальнейшего раздражения покраснения и поможете симптомам рассеяться.
В зависимости от причины ваших симптомов вы также можете избегать таких ингредиентов, как гамамелис и медицинский спирт, которые могут усилить покраснение.
Избегайте других триггеров, которые могут сделать кровеносные сосуды более заметными, таких как употребление алкоголя и острая пища.
Розацеа — это хроническое заболевание кожи, которое может вызывать покраснение, гиперемию и видимые кровеносные сосуды. Это не редкое состояние, но в настоящее время от него нет лекарства.
Эритематозно-телеангиэктатическая (ETH) розацеа и розовые угри являются подтипами заболевания, которое может вызывать высыпания и покраснение вокруг области носа.
Как лечить покраснение
Покраснение при розацеа лечится иначе, чем покраснение, вызванное другими состояниями.
Избегайте ингредиентов гамамелиса и ментола, которые можно найти во многих тониках и других отшелушивающих продуктах.
Мази для местного применения, отпускаемые по рецепту, можно использовать для лечения покраснения. Лазерное лечение также является отличным вариантом лечения стойких покраснений розацеа на лице.
Рекомендации по образу жизни
Людям с розацеа обычно необходимо выяснить, что вызывает их симптомы, чтобы снизить частоту обострений.
Общие триггеры включают острую пищу, алкогольные напитки и длительное пребывание на солнце.
Люди с розацеа также должны носить солнцезащитный крем с высоким SPF или физический блокатор, такой как оксид цинка, а также солнцезащитную одежду.
Угри вокруг носа нередко появляются. Если часто прикасаться к носу или ковырять прыщики, это может привести к воспалению пор вокруг ноздрей. Забитые поры вокруг носа могут быть болезненными, и иногда требуется некоторое время, чтобы они исчезли.
Как лечить покраснение
Угри вокруг носа можно лечить с помощью безрецептурных (OTC) препаратов, таких как салициловая кислота или бензоилпероксид, в сочетании с безрецептурным ретиноидом для местного применения, таким как Differin Gel (адапален 0,1%), которые можно найти в Интернете. или в аптеке.
Будьте осторожны при нанесении этих продуктов, так как кожа вокруг носа очень чувствительна и склонна к раздражению.
Рекомендации по образу жизни
Помните, что кожа над губами и вокруг носа может быть особенно чувствительна к агрессивным химическим веществам, поэтому обращайтесь с ней осторожно.
Раздражение кожи может быть временным результатом трения или царапания кожи. Нередко это вызывает покраснение вокруг носа и над губами.
Во многих случаях это происходит, когда вы имеете дело с другим заболеванием, например простудой или гриппом, из-за которого вы контактируете с носом чаще, чем обычно.
Как лечить покраснение
Возможно, вам даже не понадобится лечить раздражение кожи. Скорее всего, это пройдет само в течение часа или двух. Используйте успокаивающий гипоаллергенный увлажняющий крем или гель алоэ вера, чтобы избавиться от покраснения.
Любые продукты, которые наносятся на лицо, должны быть нежирными и некомедогенными.
Рекомендации по образу жизни
По возможности не прикасайтесь к носу. Каждый раз, когда вы соприкасаетесь с внутренней частью ноздри, вы подвергаете свою нежную слизистую оболочку воздействию микробов с ногтей.
Если у вас зуд или вам нужно высморкаться, убедитесь, что ваши ногти аккуратно подстрижены. Используйте неароматизированную мягкую ткань, чтобы удалить мусор из области.
Используйте неароматизированную мягкую ткань, чтобы удалить мусор из области.
Ожог от ветра — это ощущение жжения и покалывания на коже, которое вы иногда ощущаете после воздействия холодного ветреного воздуха. Это может вызвать покраснение и шелушение под носом и вокруг него.
Как лечить покраснение
Увлажняющий крем для местного применения может помочь избавиться от покраснения во время заживления кожи. Постарайтесь выбрать увлажняющий крем, который не содержит отдушек и является гипоаллергенным, чтобы не раздражать покраснение еще больше.
Рекомендации по образу жизни
Когда вы находитесь в холодных условиях, прикрывайте лицо шарфом или высоким воротником и пользуйтесь солнцезащитным кремом. Поскольку ультрафиолетовые (УФ) лучи отражаются от заснеженных поверхностей, солнцезащитный крем так же важен в зимних условиях.
Аллергический контактный дерматит вызывается прямым контактом с аллергеном. Эта сыпь обычно вызывает зуд и дискомфорт.
Ароматизированные салфетки, ароматизаторы и средства по уходу за кожей являются возможными триггерами аллергического контактного дерматита вокруг носа.
Как лечить покраснение
Первый шаг — осторожно вымыть лицо теплой водой, чтобы удалить все следы аллергена. Аллергический контактный дерматит можно лечить безрецептурным 1-процентным гидрокортизоном.
Важно соблюдать осторожность при нанесении этого продукта, так как местные стероиды при нанесении на лицо могут способствовать кожным заболеваниям, таким как прыщи и сыпь.
Обязательно устраните предполагаемый аллерген и в дальнейшем используйте гипоаллергенные продукты. Это распространяется на использование любых продуктов, используемых для умывания лица.
В качестве немедикаментозного домашнего средства протрите пораженный участок прохладной мочалкой или нанесите алоэ вера, чтобы снять покраснение.
Рекомендации по образу жизни
Если у вас рецидивирующий контактный дерматит, вам может потребоваться определить, что его вызывает вокруг носа.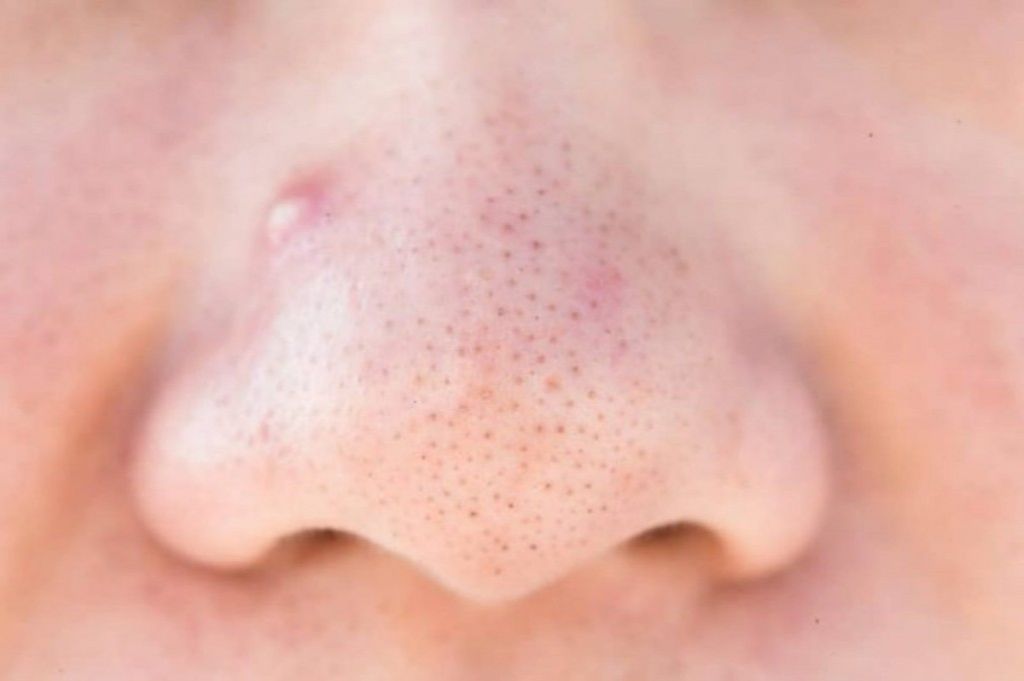 Выявление вещества, которое воздействует на вас, и его избегание — ключ к тому, чтобы оно не вспыхнуло снова.
Выявление вещества, которое воздействует на вас, и его избегание — ключ к тому, чтобы оно не вспыхнуло снова.
Подумайте, может ли покраснение вокруг носа быть результатом:
- смены вашего макияжа
- лосьона или тоника
- ароматизированных салфеток
- нового стирального порошка
У людей также может развиться аллергия на продукты, которые они ранее использовал в течение длительного времени без каких-либо предыдущих проблем.
Периоральный дерматит — это сыпь вокруг носа и кожи вокруг рта. Актуальные стероидные кремы могут вызвать эту сыпь как побочный эффект.
Как лечить покраснение
Если вы используете какой-либо стероидный крем, поговорите со своим врачом о прекращении его использования. Вам нужно выяснить, есть ли другие триггеры, вызывающие сыпь.
Для лечения сыпи врач может порекомендовать пероральные антибиотики или кремы против прыщей для местного применения. Они не используются, потому что у вас есть инфекция. Скорее, ваш врач может порекомендовать их из-за их противовоспалительных свойств.
Скорее, ваш врач может порекомендовать их из-за их противовоспалительных свойств.
Успокаивающие увлажняющие средства из линеек продуктов Vanicream или CeraVe также могут помочь в лечении покраснения, вызванного периоральным дерматитом.
Рекомендации по образу жизни
Если у вас возникла вспышка периорального дерматита, вы можете узнать о своих триггерах этого состояния. Избегание ваших триггеров — лучший способ предотвратить новую вспышку.
Ринофима — это подтип розацеа, который проявляется в виде утолщений на носу. Он может казаться красным или телесного цвета.
Как лечить покраснение
Это хроническое кожное заболевание неизлечимо, и его очень трудно лечить. Некоторым пациентам повезло с использованием абляционных лазеров и процедур шлифовки.
Лечение розацеа с помощью местных и пероральных препаратов может предотвратить прогрессирование заболевания, но они, скорее всего, не устранят существующий разрастание тканей.
Рекомендации по образу жизни
Несмотря на то, что маловероятно, что вы сможете вылечить ринофиму изменением образа жизни, вам все равно следует избегать распространенных триггеров розацеа, таких как:
Назальный вестибулит — это инфекция, поражающая внутреннюю часть ноздрей. Это может быть вызвано частым сморканием во время простуды, гриппа или аллергии.
Это может быть вызвано частым сморканием во время простуды, гриппа или аллергии.
Как лечить покраснение
Обычно это можно лечить с помощью теплого компресса и мази мупироцина для местного применения, которая отпускается по рецепту. Иногда инфекция может прогрессировать и потребовать от врача перорального назначения антибиотиков.
Рекомендации по образу жизни
Ковыряние в носу и сморкание могут способствовать возникновению этого состояния. Будьте более осторожны с чувствительной областью рядом с носом, чтобы этого больше не повторилось.
Солнечный ожог — это воспаление кожи, вызванное повреждением солнечными УФ-лучами. Иногда солнечный ожог может вызвать шелушение и покраснение на носу и под ним.
Как лечить покраснение
Солнечный ожог довольно быстро проходит сам по себе, но тем временем вы можете использовать успокаивающие средства, чтобы сделать покраснение менее заметным. Чистый гель алоэ вера и лосьон с каламином — хорошие средства первой линии лечения легких солнечных ожогов под носом.
Рекомендации по образу жизни
Важно максимально избегать солнечных ожогов. Всегда надевайте солнцезащитный крем SPF 30 или выше, когда выходите на улицу, даже если день пасмурный или прохладный.
Солнцезащитный крем следует повторно наносить каждые два часа или чаще, если вы потеете, тренируетесь или плаваете на открытом воздухе. Вы также должны использовать водостойкий SPF, если вы планируете находиться в воде.
Защищайте чувствительную кожу широкополой шляпой или бейсболкой, когда вы собираетесь находиться под длительным солнечным светом, и старайтесь не выходить на улицу в полдень, когда солнечный свет наиболее агрессивен для вашей кожи.
Волчанка — это аутоиммунное заболевание, при котором ваша собственная иммунная система атакует части вашего тела. В случае волчанки организм атакует ваши органы, что может повлиять на кожу.
Одним из распространенных симптомов волчанки является сыпь в форме бабочки на щеках и носу.
Как лечить покраснение
Если ваш врач подозревает, что причиной покраснения лица является волчанка, он, скорее всего, подтвердит диагноз с помощью анализов.
Дерматолог может составить план лечения покраснения на лице, а лечащий врач разработает схему лечения волчанки.
Рекомендации по образу жизни
Следуйте своему плану лечения волчанки, а также схеме лечения, разработанной вашим дерматологом, для лечения кожных проявлений волчанки. Не бойтесь говорить и задавать вопросы, если вы не видите результатов.
Люди с волчанкой очень чувствительны к солнцу и должны носить солнцезащитный крем и солнцезащитную одежду, когда проводят время на открытом воздухе.
Нахождение на солнце в течение всей жизни может привести к хроническому солнечному повреждению лица, что может привести к развитию сосудистых звездочек вокруг носа.
Как лечить покраснение
Лучшим способом лечения сосудистых звездочек на лице является лазерная терапия в кабинете дерматолога. Однако важно отметить, что ваша страховка не покрывает эту процедуру, так как она считается косметической.
Рекомендации по образу жизни
Чтобы избежать вредного воздействия солнечных лучей, не забывайте наносить солнцезащитный крем с SPF 30 или выше. Носите головной убор и избегайте пребывания на солнце в полдень. Поговорите со своим врачом о любых опасениях, связанных с повреждением кожи солнцем. Они могут предложить процедуры для сведения к минимуму видимых повреждений.
Носите головной убор и избегайте пребывания на солнце в полдень. Поговорите со своим врачом о любых опасениях, связанных с повреждением кожи солнцем. Они могут предложить процедуры для сведения к минимуму видимых повреждений.
Если вы по-прежнему часто испытываете покраснение вокруг носа, даже после того, как изменили свой распорядок дня, чтобы избежать раздражителей и факторов окружающей среды, вам следует обратиться к своему терапевту или дерматологу.
Если у вас еще нет дерматолога, наш инструмент Healthline FindCare поможет вам связаться с врачами в вашем районе.
Покраснение кожи под и по бокам носа обычно не вызывает беспокойства, но может розацеа или другое хроническое заболевание кожи.
Если вы испытываете какие-либо из этих симптомов, вам следует обратиться к врачу:
- покраснение, которое не проходит
- кожа, которая трескается и мокнет
- пятнистая и шелушащаяся кожа, которая не заживает
- родимые пятна, которые кровоточат или зудят
В большинстве случаев покраснение вокруг носа вызвано чем-то довольно безобидным, и ваша кожа быстро заживает. Многие случаи покраснения вокруг носа вызваны:
Многие случаи покраснения вокруг носа вызваны:
- раздражением
- аллергическими реакциями
- факторами окружающей среды
Существует также вероятность того, что покраснение может указывать на более хроническое состояние кожи, такое как акне или розацеа. Поговорите со своим врачом, если вас беспокоит повторяющееся покраснение вокруг носа.
Красный нос: причины и лечение
Мы включили продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Medical News Today показывает только бренды и продукты, которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продукта соблюдали стандарты безопасности и эффективности, мы:
- Оцените ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует ли он лучшим отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Узнайте больше о нашем процессе проверки.
Было ли это полезно?
Большинство людей испытывают покраснение носа после простуды, гриппа или аллергической реакции. В этих случаях покраснение обычно связано с сухостью кожи, возникающей в результате постоянного вытирания.
Нос также может покраснеть из-за проблем с кожей и кровеносными сосудами, хронического воспаления, аллергии и некоторых других состояний. Хотя красный нос может быть надоедливым, он редко вызывает серьезное беспокойство.
Нос человека может покраснеть из-за изменений на поверхности кожи или кровеносных сосудов.
Когда кожа раздражена или воспалена, нос может временно покраснеть. Кровеносные сосуды в носу также могут набухать или лопаться, создавая красный или опухший вид.
К наиболее распространенным причинам красного носа относятся:
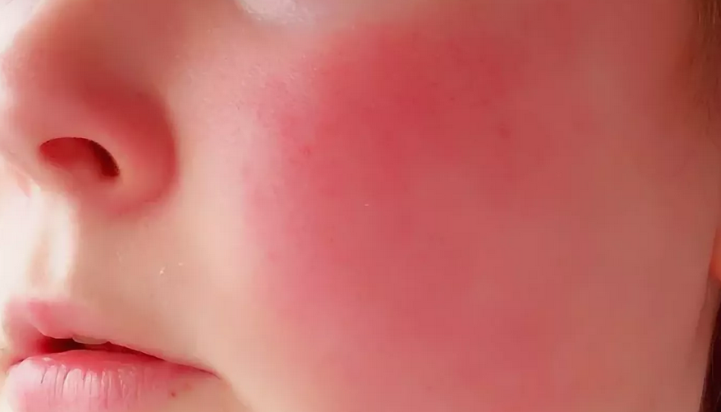
Розацеа
Поделиться на Pinterest Розацеа может сделать кожу раздраженной и красной.
Изображение предоставлено: M. Sand, D. Sand, C. Thrandorf, V. Paech, P. Altmeyer, FG Bechara, Head & face Medicine., 2010
Sand, C. Thrandorf, V. Paech, P. Altmeyer, FG Bechara, Head & face Medicine., 2010
Розацеа — это состояние кожи, при котором кожа выглядит красной и раздраженной. У некоторых людей розацеа начинается с тенденции легко краснеть.
Покраснение обычно начинается на щеках, распространяется на нос, уши, подбородок и другие участки лица или тела.
Розацеа изучена недостаточно. Некоторые врачи считают, что это происходит, когда кровеносные сосуды человека легко расширяются и расширяются, из-за чего кожа выглядит красной.
У некоторых людей вспышку розацеа вызывают определенные триггеры, в том числе употребление острой пищи.
Четыре типа розацеа могут вызывать покраснение носа:
- Эритематозно-телеангиэктатическая розацеа , который вызывает гиперемию, покраснение и заметные кровеносные сосуды.
- Окулярная розацеа , которая раздражает глаза и веки, но обычно не поражает нос. Однако у людей с этой формой розацеа могут развиться другие виды розацеа.

- Фиматозная розацеа , вызывающая утолщение кожи и появление неровностей.
- Папуло-пустулезная розацеа , вызывающая акне, покраснение и отек.
Розацеа поддается лечению, но у некоторых людей с розацеа на коже появляется постоянное покраснение.
Ринофима
Ринофима является побочным эффектом невылеченной розацеа, который вызывает утолщение сальных желез носа. Эта реакция может изменить форму носа, сделав его выпуклым и твердым.
У людей с ринофимой могут появиться видимые кровеносные сосуды, которые могут быть либо тонкими и красными, либо толстыми и фиолетовыми.
Ринофима гораздо чаще встречается у мужчин, чем у женщин. Это может быть связано с влиянием мужских гормонов, в том числе тестостерона.
После того, как ринофима разовьется, она обычно остается постоянной. Некоторые косметические операции могут улучшить внешний вид носа.
Сухая кожа
Очень сухая кожа может сделать нос красным и раздраженным. У некоторых людей эта сухость и раздражение появляются из-за частого вытирания носа.
У некоторых людей эта сухость и раздражение появляются из-за частого вытирания носа.
Заболевания сухой кожи, такие как экзема, также могут вызывать покраснение, шелушение или раздражение носа. Покраснение обычно временное, но основное заболевание может вызывать частые обострения.
Волчанка
Волчанка — это аутоиммунное заболевание, при котором организм атакует здоровые клетки. У многих людей с волчанкой появляется сыпь в форме бабочки на носу и щеках. Эта сыпь, называемая скуловой сыпью, может сделать нос красным и бугристым.
Лекарства от волчанки могут помочь снизить частоту и тяжесть связанных с волчанкой проблем с кожей, включая покраснение носа.
Аллергия
Аллергия может вызывать покраснение носа по нескольким причинам. Сенная лихорадка, аллергия на пыль и аллергия на домашних животных могут вызывать чихание и насморк.
Частое вытирание носа может раздражать кожу, вызывая покраснение. Аллергия также может привести к тому, что кровеносные сосуды в носу и вокруг него набухнут или лопнут под кожей, из-за чего нос выглядит опухшим и красным.
Аллергия на средства по уходу за кожей и косметические средства может вызывать раздражение поверхности кожи, делая ее сухой, красной, шелушащейся или зудящей.
Травмы
Травмы носа могут привести к разрыву кровеносных сосудов под кожей, что сделает нос опухшим и красным. Недавняя операция на носу, удары по носу, кистозные угри и травмы кожи могут вызвать покраснение.
Другие возможные причины
Некоторые другие факторы могут вызвать временное покраснение. Изменение кратковременно, и нос возвращается к своему нормальному цвету в течение нескольких минут или часов.
Алкоголь, перепады температуры, острая пища и покраснение вызывают у некоторых людей временное покраснение носа. Люди с тонкой или бледной кожей и видимыми кровеносными сосудами чаще замечают кратковременное покраснение носа в ответ на эти факторы.
Лечение покраснения носа зависит от причины покраснения. Важно понять, в чем проблема: в коже или в сосудах. Если проблема связана с кровеносными сосудами или вызвана хроническим заболеванием, кремы и местные лекарства, наносимые на кожу, не действуют.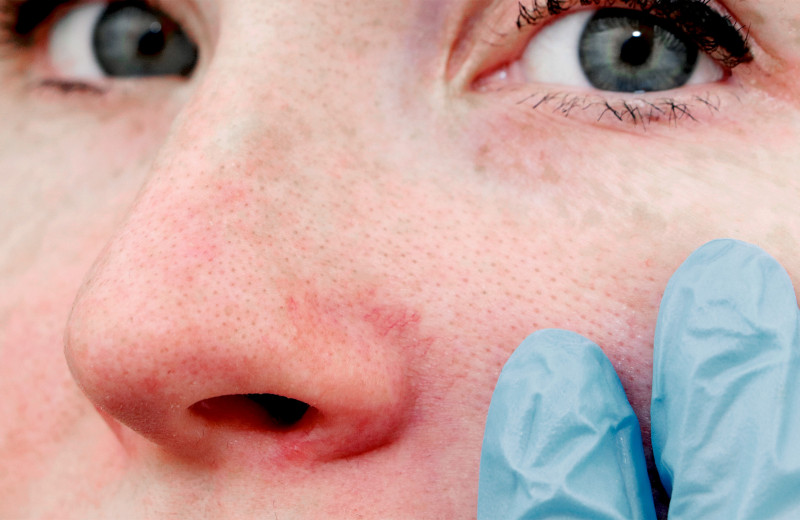
Лечение розацеа и ринофимы
Поделиться на PinterestЧтобы предотвратить обострение розацеа, может быть рекомендовано использование солнцезащитного крема.
Лечение розацеа начинается с выявления факторов образа жизни, которые способствуют вспышкам заболевания. У некоторых людей розацеа развивается в ответ на стресс, определенные продукты или кремы для кожи. Устранение этих триггеров может уменьшить тяжесть и частоту покраснения.
Использование солнцезащитного крема может предотвратить обострение розацеа, но не лечит основную причину.
Препараты, содержащие серу и некоторые антибиотики, могут контролировать симптомы розацеа. Когда розацеа делает кровеносные сосуды более заметными, могут помочь некоторые сердечно-сосудистые препараты.
Ринофиму нельзя вылечить с помощью традиционных методов лечения, но лечение лежащей в ее основе розацеа может предотвратить ее ухудшение. Косметические операции могут помочь.
Варианты хирургического лечения включают:
- Криотерапию , которая замораживает и удаляет пораженную кожу.

- Дермабразия , которая соскабливает поверхность кожи, чтобы выровнять ее внешний вид.
- Дермапланинг , удаляющий пораженную кожу.
- Лазерная шлифовка , при которой используется лазер для изменения формы кожи.
Лечение аллергии
Отказ от косметики и средств по уходу за кожей, вызывающих аллергические реакции, может предотвратить покраснение носа. Людям с сезонной или респираторной аллергией могут помочь продукты, которые можно приобрести без рецепта или в Интернете, например, лекарства от аллергии или солевой спрей для носа.
Осторожно промокните нос мягкой тканью, чтобы предотвратить раздражение и покраснение. Увлажняющие кремы также могут помочь, особенно если кожа выглядит шелушащейся и сухой.
Уход за сухой кожей
Поделиться на PinterestСредства для ухода за сухой кожей могут включать овсяные хлопья, стероидные кремы и увлажняющие средства от экземы, такие как E45.
Сухая кожа требует дополнительного увлажнения, поэтому может помочь использование густого увлажняющего крема. Людям с экземой, возможно, придется поэкспериментировать с различными средствами, поскольку некоторые люди считают, что продукты питания, аллергены или стресс могут спровоцировать обострение экземы.
Другие эффективные методы лечения включают:
- стероидные кремы, особенно если нос красный и зудящий
- овсяные хлопья для успокоения кожи. Овсяные продукты доступны для покупки в Интернете.
- фототерапия с использованием света для лечения экземы
- специальные увлажняющие средства против экземы, такие как E45, которые можно приобрести без рецепта или через Интернет.
- лекарства для лечения причины экземы, включая воспаление или гиперактивность иммунной системы
Лечение волчанки
Лечение симптомов волчанки может предотвратить поражение кожи волчанкой. Некоторые методы лечения, которые могут уменьшить воздействие волчанки на кожу, включают:
- изменение образа жизни, например, снятие стресса и избегание солнца
- кремы, наносимые непосредственно на кожу, включая стероиды, ретиноиды, антибиотики и некоторые другие
- системные лекарства для контроля симптомов
Предотвращение временного покраснения
Иногда красный нос — это просто временное раздражение.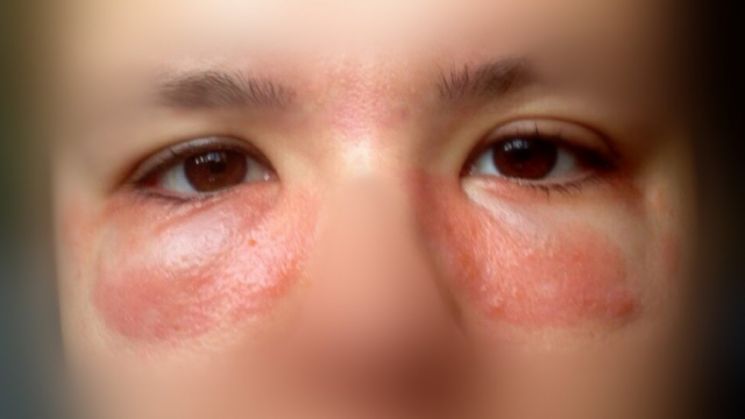

 Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
 Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии).
Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии).  Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания.
Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания.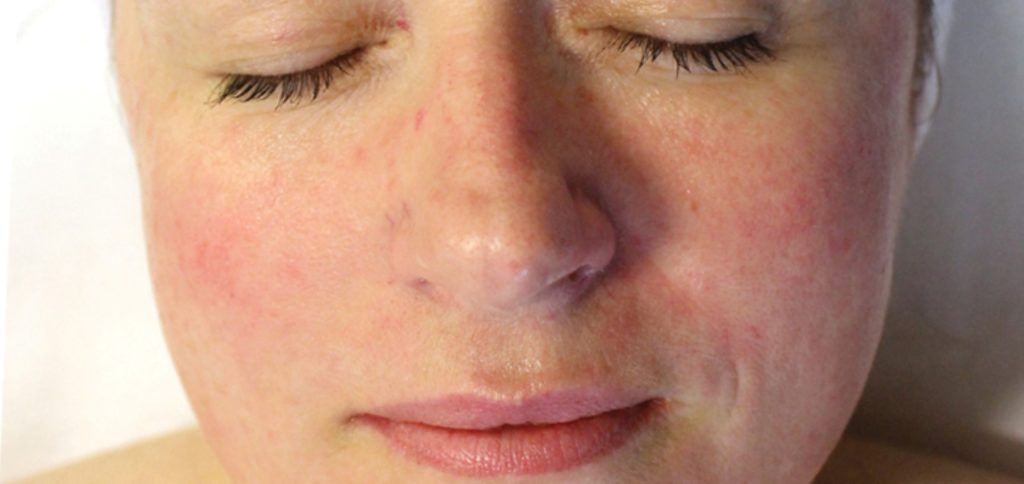
 Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы.
Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы. 
 Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.
Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.